Журнал «Здоровье ребенка» 2 (23) 2010
Вернуться к номеру
Особливості нутритивного статусу дітей раннього віку з дитячим церебральним паралічем
Авторы: Няньковський С.Л., Пакулова-Троцька Ю.В., Козубенко Г.Ф., Львівський національний медичний університет імені Данила Галицького, кафедра педіатріїї
Рубрики: Педиатрия/Неонатология
Версия для печати
У статті наведені результати обстеження 40 дітей раннього віку з дитячим церебральним паралічем і 40 практично здорових дітей та аналіз їхнього харчового раціону. Показано, що діти з дитячим церебральним паралічем мають значно нижчі показники фізичного розвитку, ніж практично здорові діти. Харчування дітей з дитячим церебральним паралічем є неповноцінним і не забезпечує потреби організму для нормального росту і розвитку дитини.
Діти, дитячий церебральний параліч, нутритивний статус.
Вступ
Незважаючи на досягнення сучасної медицини, не відзначається тенденції до зниження рівня перинатальних уражень центральної нервової системи (ЦНС), що обумовлює високі показники порушень функцій ЦНС, дезадаптації та інвалідизації дітей. В Україні рівень захворюваності на гіпоксію плода та асфіксію новонародженого складає 97 на 1000 новонароджених живими, значним залишається і рівень захворюваності на дитячий церебральний параліч (ДЦП) [1, 2]. Ряд учених обгрунтовують дещо суперечливий зв''язок між виживанням більшої кількості недоношених дітей та дітей з дуже малою масою тіла при народженні і зростанням поширеності ДЦП [14, 15].
Існують різноманітні підходи і схеми лікування дітей з перинатальним ураженням ЦНС, що в першу чергу спрямовані на лікування неврологічної патології, відновлення функції ЦНС та вегетативної нервової системи і в яких не приділено достатньо уваги відхиленням у фізичному розвитку, зниженню опірності, випадкам інфекційної та соматичної патології [3, 10, 11]. У свою чергу, порушення фізичного розвитку та різноманітна соматична патологія погіршують можливість повноцінного відновлення функції нервової системи та адаптації дитини до оточуючого середовища, знижують ефективність реабілітаційної терапії [8, 9].
У більшості дітей з ДЦП існують проблеми нутритивного забезпечення метаболізму внаслідок розладів жування і ковтання, зригувань і блювань, порушень інших функцій травної системи: перистальтики, травлення, всмоктування. З цієї точки зору ДЦП можна розглядати як неврологічну й гастроентерологічну проблему. Більше того, у результаті розладів з боку шлунково-кишкового тракту (ШКТ) можуть виникати судоми і втрати свідомості, в основі яких лежать шлунково-стравохідні рефлюкси: діти поперхуються їжею і переносять напади ядухи. Розлади ковтання перетворюють кожен прийом їжі на важке випробування і стресовий вплив [16].
Фахівці вважають, що дітей із ДЦП у багатьох випадках повинні спостерігати не тільки невропатологи, але й дитячі гастроентерологи. Нестача науково обгрунтованої інформації щодо особливостей потреб дітей перших років життя з перинатальним ураженням ЦНС у харчових інгредієнтах, мікроелементах, вітамінах ускладнює процес лікування і ребілітації дітей з такою патологією [4–7].
За даними американських дослідників, виражені ознаки недостатнього харчування більш часто спостерігаються в пацієнтів зі складними формами ДЦП, проте їх можна не помітити у пацієнтів із менш вираженими ураженням, хоча це істотно впливає на процеси відновлення й реабілітації, формування захисних реакцій у дітей.
У науковій літературі є окремі дослідження з вивчення стану харчування дітей з неврологічною патологією, у яких наведені результати анкетування батьків та параметри фізичного розвитку, переважно індекс маси тіла (ІМТ), а також дані щодо проведення каліперометрії та показники обводів голови, грудної клітки та кінцівок. З''ясовано, що більшість дітей з ДЦП мають показники фізичного розвитку, менші 10 центилів, причому переважно замалими для віку є в першу чергу маса тіла, а також обвод голови (як результат вторинної мікроцефалії), а зріст відстає менше і відставання фізичних параметрів розвитку корелює з тяжкістю ДЦП. У цих дослідженнях підкреслюється, що недостатнє харчування є характерним для дітей з ДЦП [14, 18, 19]. Доволі часто батьки дітей з ДЦП неадекватно оцінюють їх харчування. Так, вони вважають його достатнім, у той час як дитина відстає у набиранні маси та зрості, має низький ІМТ. В одному дослідженні показано, що діти, які отримували зондове харчування, мали кращі показники порівняно з дітьми, що приймали їжу в звичайний спосіб. Кількість дітей з ДЦП, які мають дефіцит маси тіла, за різними даними, становить 35–42 %. Ступінь дефіциту маси тіла корелює зі ступенем тяжкості ураження нервової системи [14, 16, 17].
Мета даного дослідження — оцінити харчування та фізичний розвиток дітей раннього віку з наслідками перинатального ураження ЦНС з метою розробки рекомендацій щодо усунення можливих недоліків і покращення процесів відновлення та реабілітації.
Матеріали і методи
Проведено анкетування батьків 40 дітей з ДЦП віком від 1 до 3 років (основна група) та 40 практично здорових дітей (контрольна група). З''ясовано характер вигодовування на першому році життя, терміни і характер введення прикормів, а також особливості харчування дитини на 2-му і 3-му році життя щодо об''єму, консистенції та складу їжі. Крім того, визначено основні параметри фізичного розвитку дитини (зріст, маса тіла, обводи голови, грудної клітки, кінцівок, ІМТ) та проведено оцінку згідно з «Клінічним протоколом медичного догляду за здоровою дитиною до 3 років» (Наказ МОЗ України від 20.03.2008 № 149) та з використанням комп''ютерної системи оцінки розвитку дитини Eurogrowth [12]. Оцінку харчування проведено з визначенням кількості білків, жирів, вуглеводів та калорій, які отримує дитина з добовим раціоном [13].
Результати досліджень і їх обговорення
Серед здорових дітей було 18 хлопчиків та 22 дівчаток, серед хворих — 24 та 16 дітей відповідно. Практично половина здорових дітей знаходилась на грудному вигодовуванні до 6-місячного віку (19 дітей, або 47,5 %), а в третини воно зберігалося до одного року (13 дітей, або 32,5 %). На штучному вигодовуванні з народження знаходились 8 дітей (20 %) контрольної групи. Прикорми їм вводили відповідно до рекомендованих термінів, об''єм їжі, її якісний та кількісний склад відповідали віковим вимогам дитини. Харчування дітей з ДЦП суттєво відрізнялось, а саме: тільки 8 дітей (20 %) з перинатальними ураженнями ЦНС були на природному вигодовуванні перші 3 місяці після народження. Решта були переведені на штучне вигодовування відразу після народження через різноманітні медико-соціальні причини, серед яких переважав тяжкий стан дитини після пологів, зумовлений асфіксією (65 %), пологовою травмою (30 %), внутрішньоутробним інфікуванням (17,5 %), недоношеністю (30 %) з тривалим перебуванням у відділеннях реанімації та патології новонароджених, а також тяжкий стан матері після пологів (крововтрата, кесарський розтин) (42,5 %) та пригнічений психоемоційний стан матері (75 %). У багатьох випадках спостерігалось поєднання декількох факторів. При цьому більша частина дітей вигодовувалась низькоадаптованими молочними сумішами (72,5 %), що супроводжувалось значною частотою функціональних порушень з боку травної системи (запор, метеоризм, зригування та блювання), які спостерігались у всіх дітей з ДЦП на першому році життя. Можна припустити, що така висока частота функціональних порушень травної системи дітей з ДЦП обумовлена поєднанням двох факторів ризику — порушень центральної регуляції ШКТ і невідповідного харчування. Функціональні розлади травної системи в дітей основної групи спостерігались і на 2–3-му роках життя. Так, у 24 дітей (60 %) спостерігалась схильність до закрепів, у 12 дітей (30 %) — зригування під час кожного приймання їжі, у 4 дітей (10 %) — періодичні (1–2 рази на день) блювання. Очевидно, що такі розлади не сприяли повноцінному нутритивному забезпеченню дітей з ДЦП.
За нашими даними, прикорм своєчасно не був введений жодній дитині з ДЦП у зв''язку з утрудненням приймання їжі (поперхування, стійкі зригування, порушення ковтання). Введення прикормів проводилось на 4–6 місяців пізніше належних термінів, діти на першому році життя переважно отримували молоко або молочні каші, картопляне пюре. М''ясні продукти, свіжі овочі та фрукти (навіть у вигляді пюре) вводились на 10–12-му місяці життя 14 дітям (35 %), пізніше — 23 дітям (57,5 %). Батьки пояснювали це складнощами у приготуванні їжі такої консистенції, яку б дитина могла легко споживати, а також значними проблемами із привчанням дитини до нових смакових відчуттів (введення нової їжі). За якісним і кількісним складом прикорм не відповідав віковим потребам дитини, крім того, консистенція їжі була рідка, перетерта, об''єм, який споживали діти, менший від рекомендованого для дітей даного віку. Середній об''єм їжі, який вживали діти з ДЦП протягом дня, був меншим від належного на 10–20 %, найбільше був виражений дефіцит тваринних білків — від 24 до 45 %, вуглеводів — 14–19 %, жирів — 16–20 %. Відповідно, калорійність денного раціону дітей з ДЦП становила 74–81 % від належної. Співвідношення білків, жирів та вуглеводів було порушено і становило в середньому 0,65 : 1 : 3,7 при нормі 1 : 1 : 4.
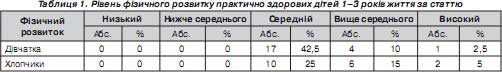
При оцінці параметрів фізичного розвитку, а саме зросту, маси тіла, ІМТ та обводу голови, нами було виявлено, що в практично здорових дітей вони були в межах 1 стандартного відхилення у 17 дівчаток (42,5 %), 2 стандартних відхилень — у 4 дівчаток (10 %) (ризик надмірної ваги), і в 1 дівчинки (2,5 %) — у межах 3 стандартних відхилень (розцінюється як надмірна вага). Серед хлопчиків контрольної групи у 10 (25 %)дітей показники знаходились у межах (–1…1) стандартного відхилення, що розцінюється як норма, у 6 (15 %) хлопчиків — у межах 2 стандартних відхилень (можливий ризик надмірної ваги) і у 2 (5 %) хлопчиків — у межах 3 стандартних відхилень (розцінюється як надмірна вага) (табл. 1).
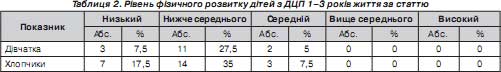
Частина дітей з ДЦП народились недоношеними або із затримкою внутрішньоутробного розвитку, проте навіть діти з нормальними показниками фізичного розвитку при народженні в подальшому починали відставати в своєму розвитку від здорових однолітків. Так, антропометричні показники дітей з ДЦП при народженні відповідали терміну гестації у 80 % випадків та були нижчими за норму в 20 % випадків. На час обстеження антропометричні показники розвитку дітей з ДЦП були нижче (–2) стандартних відхилень у 3 дівчаток (7,5 %) і 7 хлопців (17,5 %) і розцінювались як недостатня вага, затримка зросту, виснаження. У межах (–2…–1) стандартного відхилення знаходились показники розвитку 11 дівчаток (27,5 %) і 14 хлопців (35 %). Тільки у 2 дівчаток (5 %) і 3 хлопців (7,5 %) показники фізичного розвитку знаходились у межах (–1…1) стандартного відхилення (табл. 2).
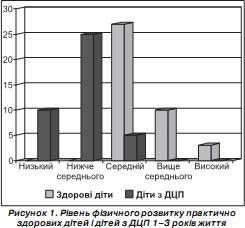
Отже, показники фізичного розвитку практично здорових дітей свідчать про те, що вони розвиваються нормально, з тенденцією до формування надмірної ваги (25 %) або реалізації надмірної ваги (7,5 %). Навпаки, у дітей з ДЦП показники фізичного розвитку свідчать про недостатню масу тіла (35 %), причому в дітей з більш тяжким ступенем ураження нервової системи були нижчі показники фізичного розвитку (рис. 1).
Висновки
Порушення нутритивного статусу дітей з ДЦП є актуальною медичною проблемою, яка вимагає проведення подальших досліджень і розробки комплексу рекомендацій щодо його корекції.
Для дітей з ДЦП характерною є неможливість своєчасного введення прикормів та харчових продуктів у належному обсязі, якісному та кількісному складі. Харчування дітей з ДЦП є неповноцінним і не забезпечує потребу організму для нормального росту і розвитку дитини, утруднює процеси відновлення функцій ЦНС та адаптацію дитини до умов зовнішнього середовища.
Показники фізичного розвитку дітей з ДЦП (маса тіла, зріст, обвід голови, ІМТ) є істотно нижчими від показників фізичного розвитку практично здорових дітей.
Забезпечення відповідного нутритивного статусу та нутритивної підтримки дітей з ДЦП має бути важливою складовою лікування і реабілітації дітей з перинатальною патологією в періоді раннього дитинства.
1. Майданник В.Г. Перспективи розвитку клінічної педіатрії в 21 столітті // ПАГ. — 2002. — № 1. — С. 8-12.
2. Рудень В.В. Аналіз показників інвалідності у віковій групі 0–14 років з причини природженої патології (за епідеміологічними даними 1994–2000 років) // ПАГ. — 2002. — № 1. — С. 34-36.
3. Копилова Е.Б., Петрова О.А., Шиляев Р.Р. и др. Вегетативные дисфункции у грудных детей с гастроинтестинальными нарушениями на фоне перинатального поражения нервной системы // Педиатрия. — 2004. — № 2. — С. 19-22.
4. Захарова И.Н., Скоробогатова Е.В., Обыночная Е.Г., Коровина Н.А. Дефицит витаминов и микроэлементов у детей и их коррекция // Педиатрия. — 2007. — Т. 86, № 3. — С. 112-118.
5. Спиричев В.Б. Теоретические и практические аспекты современной витаминологии // Український біохімічний журнал. — 2004. — Т. 76, № 4. — С. 32-53.
6. Аль Таххан І.Г. Значення мікроелементів для забезпечення росту і розвитку дітей раннього віку // Вісник СумДУ. — 2007. — № 1. — С. 190-198.
7. Спиричев В.Б., Комисаренко С.В., Донченко Г.В. и др. Опыт изучения обеспеченности витаминами, кальцием, железом и селеном детского и взрослого населения г. Славутича и коррекции выявленных дефицитов // Вопросы питания. — 2006. — № 1. — С. 19-29.
8. Юлиш Е.И., Кривущев Б.И., Степанова А.Г. Коррекция нейроиммунных нарушений у детей с перинатальным поражением центральной нервной системы // Современная педиатрия. — 2005. — № 3. — С. 185-188.
9. Василенко Н.В. Роль немедикаментозних реабілітаційних заходів у становленні імунітету дітей першого року життя, які народилися доношеними, з затримкою внутрішньоутробного розвитку // Современная педиатрия. — 2005. — № 2. — С. 166-169.
10. Детские церебральные параличи. Основы клинической реабилитационной диагностики / В.И. Козявкин, М.А. Бабадаглы, С.К. Ткаченко, О.А. Качмар. — Львов: Медицина світу, 1999. — 296 с.
11. Скворцов Н.А.Развитие нервной системы у детей в норме и патологии. — М., 2003. — 368 с.
12. Клінічний протокол медичного догляду за здоровою дитиною до 3 років / Наказ МОЗ України від 20.03.2008 № 149. — 84 с.
13. Покровский А.А., Самсонова М.А. Cправочник по диетологии. — М., 1981. — 700 с.
14. Lisa J. Samson-Fang, Richard D. Stevenson. Identification of malnutrition in children with cerebral palsy: poor performance of weight-for-height centiles // Medicine & Child Neurology. — 2000. — Vol. 42. — P. 162-168.
15. Hartley Hilary, Thomas Julian E. Current practice in the management of children with cerebral palsy: a national survey of paediatric dietitians // Research Papers Journal of Human Nutrition & Dietetics. — 2003. — Vol. 16 (4). — P. 219-224.
16. Prevalence of Cerebral Palsy in 8-Year-Old Chidren in Three Areas of the United States in 2002: A Multiside Collaboration from Pediatrics. — 2008. — Vol. 121 (3). — P. 547-554.
17. Ellen B. Fung, Lisa Samson-Fang, Virginia A. Stallings. Feeding dysfunction is associated with poor growth and health status in children with cerebral palsy // Journal of the American Dietetic Association. — 2002. — Vol. 102 (3). — P. 361-368.
18. Stallings V.A., Cronk C.E., Zemel B.S., Charney E.B. Body composition in children with spastic quadriplegic cerebral palsy // The Journal of pediatrics. — 1995. — Vol. 126 (5). — P. 833-839.
19. Gangil A., Patwari A., Aneja S. et al. Аeeding problems in children with cerebral palsy // Indian Pediatrics. — 2001. — Vol. 38. — P. 839-846.
20. Brian T. Feeley, Kiran Gollapudi, Norman Y. Otsuka. Body mass index in ambulatory cerebral palsy patients // J. Pediatr. Orthop. — 2007. — Vol. 16 (3). — P. 165-169.
