Журнал «Здоровье ребенка» 1 (28) 2011
Вернуться к номеру
Фактори ризику і клінічні особливості респіраторного дистрес-синдрому у недоношених новонароджених
Авторы: Аряєв М.Л., Горошко О.І. Одеський національний медичний університет
Рубрики: Педиатрия/Неонатология
Версия для печати
У статті наведені результати аналізу факторів ризику і клінічної характеристики у дітей із респіраторним дистрес-синдромом (РДС), які народилися з малою (ММТ), дуже малою (ДММТ) і надзвичайно малою (НММТ) масою тіла. Підтверджена роль таких несприятливих факторів ризику виникнення РДС, як низька оцінка за шкалою Апгар на 1-й хвилині життя, відсутність гормонопрофілактики, внутрішньоматкова гіпоксія плода, TORCH-інфекція, пізній гестоз, відшарування плаценти і кесарів розтин. Виявлена однонаправленість адаптації недоношених із РДС у неонатальному періоді. Встановлено, що у дітей із ММТ, з ДММТ і НММТ часто діагностують асфіксію, внутрішньошлуночкові крововиливи, гіповолемічний шок, внутрішньоутробне інфікування.
Недоношені діти, респіраторний дистрес-синдром, фактори ризику.
Вступ
У світовій практиці респіраторний дистрес-синдром (РДС) розглядають як найбільш часту причину дихальних розладів у недоношених дітей, які народилися з надзвичайно малою (НММТ), дуже малою (ДММТ) і малою масою тіла (ММТ) і гестаційним віком (ГВ) меншим за 34 тижні [1, 2]. За даними МОЗ України, у структурі захворюваності недоношених дітей дихальні розлади займають 2-ге місце (233,86 ‰), а в загальній структурі захворюваності новонароджених — 5-те місце [3]. Найбільш вагомими несприятливими факторами, що впливають на розвиток РДС, є такі: чоловіча стать, належність до європеоїдної раси, кесарів розтин за відсутності пологової діяльності, цукровий діабет у матері, багатоплідна вагітність, другий плід із двійні, внутрішньоутробна інфекція, внутрішньоутробна гіпоксія плода і асфіксія при народженні, гіповолемія плода і новонародженого [1, 2]. Проте кількісна оцінка впливу кожного фактора ризику в літературі відсутня.
Зумовлений незрілістю легенів і первинним дефіцитом сурфактанту, РДС виникає у перші 6 годин життя після народження і прогресує протягом наступних 48 годин. Діагностика захворювання базується на клінічних симптомах, у першу чергу таких, як тахіпное, стогін на видиху, ретракції, ціаноз та центральний ціаноз, що потребує додаткового кисню для підтримки нормальних показників кислотно-основного стану, а також на рентгенологічному дослідженні. Якщо за допомогою профілактичних і лікувальних втручань вдається зупинити прогресування дихальної недостатності при РДС, то вірогідність несприятливого завершення може бути зумовлена поєднаною патологією і розвитком ускладнень, у тому числі пневмотораксом, легеневою кровотечею і бронхолегеневою дисплазією. З урахуванням того, що частота РДС тим вища, чим менший гестаційний вік і маса тіла дитини при народженні, цікавить кількісна оцінка частоти клінічної симптоматики РДС, частоти перинатальної патології і ускладнень у недоношених дітей різних за масою тіла груп — із НММТ, ДММТ і ММТ.
Мета дослідження — оцінити роль факторів ризику у розвитку РДС і вивчити клінічні особливості перебігу РДС у недоношених новонароджених, які народилися з малою, дуже малою і надзвичайно малою масою тіла.
Матеріали та методи дослідження
Клінічна характеристика недоношених дітей, які народилися з ММТ, ДММТ і НММТ, проводилася з урахуванням наявності або відсутності РДС. Недоношені новонароджені (101 дитина) були розподілені на 4 групи. Групу 1.1 становили 52 дитини з ММТ і РДС, групу 1.2 — 16 дітей із ДММТ та НММТ і РДС, групу 2.1 — 20 дітей із ММТ без РДС (контрольна група) і групу 2.2 — 13 недоношених новонароджених із ДММТ і НММТ без РДС (контрольна група).
Клінічне обстеження недоношених новонароджених складалося з виявлення несприятливих чинників анте- й інтранатального періодів, даних об’єктивного обстеження з обов’язковою оцінкою дихальних розладів за шкалою Сільвермана, загальноклінічних лабораторних і інструментальних досліджень, у тому числі рентгенографії органів грудної клітки, яку призначали при помірних і тяжких дихальних розладах. З метою порівняння частоти клінічних симптомів, несприятливих анте- й інтранатальних факторів ризику у дітей з РДС і без РДС, а також для з’ясування ступеня ризику виникнення РДС у недоношених новонароджених за наявності того або іншого чинника проведений моноваріантний аналіз з обчисленням показника відношення шансів (ВШ) і його 95% довірчого інтервалу (ДІ) [4]. Показник ВШ у даному дослідженні доводив, у скільки разів частіше або рідше фактор ризику/симптом захворювання виявлявся у групах 1.1, 1.2 порівняно з групами 2.1, 2.2. Якщо ВШ більше 1, а всі значення ДІ більше 1, то відмінності шансів розвитку події у групах порівняння статистично значимі (р < 0,05). При виконанні описової статистики обчислювалися середні значення (Мсер.) і 95% ДІ.
Результати досліджень і їх обговорення
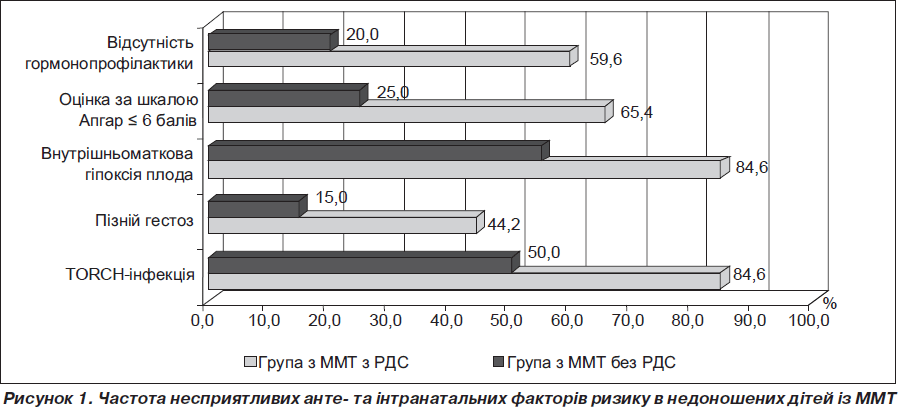
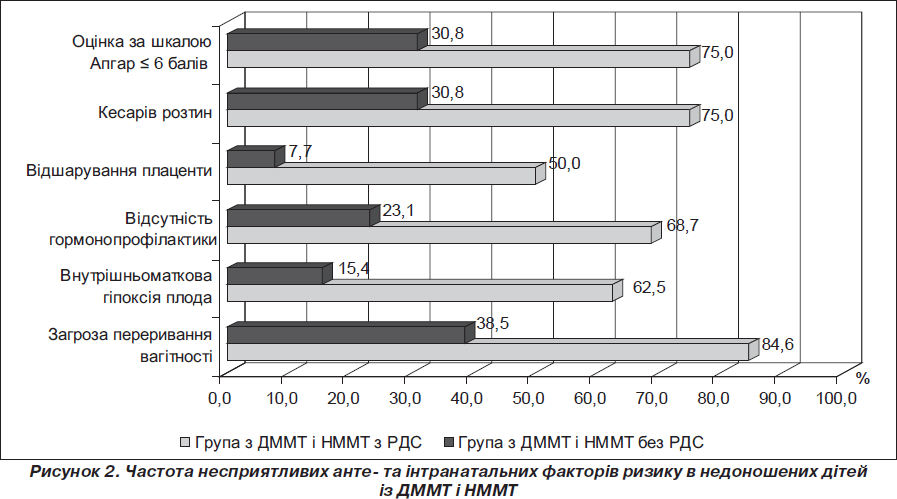
Вивчення несприятливих анте- й інтранатальних факторів ризику в недоношених дітей із ММТ і з ДММТ та НММТ при народженні (рис. 1, 2) виявило статистично вірогідні відмінності між групами з РДС і без РДС у частоті внутрішньоматкової гіпоксії плода, відсутності гормонопрофілактики РДС, низької оцінки дітей за шкалою Апгар на 1-й хвилині життя, а також TORCH-інфекції у матері і пізнього гестозу у групі з ММТ, а в обстежених із ДММТ і НММТ — у частоті передчасного відшарування плаценти, загрози переривання вагітності та кесаревого розтину.
При проведенні моноваріантного аналізу отримані високі показники ВШ, що підтвердили високий ризик виникнення РДС у недоношених дітей із ММТ: при низькій оцінці дітей за шкалою Апгар на 1-й хвилині життя (ВШ = 5,90, 95% ДІ 1,54–24,56), TORCH-інфекції у матері (ВШ = 5,50, 95% ДІ 1,51–20,73), відсутності гормонопрофілактики РДС (ВШ = 5,67, 95% ДІ 1,57–21,54), пізньому гестозі вагітних (ВШ = 4,49, 95% ДІ 1,05–22,06) і дещо менший ризик РДС — при внутрішньоматковій гіпоксії плода (ВШ = 4,5, 95% ДІ 1,23–16,93). Обчислення показника ВШ і його 95% ДІ у новонароджених із ДММТ і НММТ виявило високий ризик розвитку РДС у випадках передчасного відшарування плаценти в пологах (ВШ = 12,00, 95% ДІ 1,07–305,71), внутрішньоматкової гіпоксії плода (ВШ = 9,17, 95% ДІ 1,19–88,66), при загрозі переривання вагітності (ВШ = 6,93, 95% ДІ 1,01–55,10), відсутності гормонопрофілактики РДС (ВШ = 7,33, 95% ДІ 1,09–57,41), при низькій оцінці за шкалою Апгар на 1-й хвилині життя (ВШ = 6,75, 95% ДІ 1,03–50,85) і декілька менший ризик РДС — при проведенні кесаревого розтину (ВШ = 4,96, 95% ДІ 1,11–23,24). Отримані дані узгоджуються з результатами інших дослідників про роль у розвитку РДС у першу чергу такого несприятливого чинника, як відсутність гормонопрофілактики при передчасних пологах у терміні гестації менше 34 тижнів [2, 5]. У регіональному дослідженні співвідношення хлопчики/дівчатка в групах з РДС становило 1/1,18, а в групах без РДС — 1/0,95, що також збігається з даними літератури про значимість статевої належності — чоловічої статі — у розвитку РДС [1, 6]. У нашому дослідженні не підтвердився факт впливу на виникнення РДС чинника «2-й плід з двійні», можливо, за рахунок малого числа спостережень.
Аналіз стартових клінічних характеристик дітей із РДС і без РДС довів, що в недоношених із РДС як у групі з ММТ, так і в групі з ДММТ і НММТ середні значення маси тіла і ГВ не відрізнялися від таких у групах без РДС. У дітей із ММТ і РДС середня маса тіла становила 2042,21 г (95% ДІ 1969,47–2114,95), у недоношених без РДС — 2145,50 г (95% ДІ 2017,64–2273,94). Середній ГВ у дітей із ММТ і РДС відповідав 32,94 тижня (95% ДІ 32,48–33,40), у недоношених без РДС — 33,05 тижня (95% ДІ 32,45–33,65). В обстежених із ДММТ і НММТ і РДС середня маса тіла становила 1212,18 г (95% ДІ 1059,55–1364,81), у дітей без РДС — 1320,23 г (95% ДІ 1258,24–1382,21). Середній ГВ відповідав 28,61 тижня (95% ДІ 27,98–29,24), а в обстежених без РДС — 29,76 тижня (95% ДІ 28,63–30,90).
Зіставлення клінічних характеристик недоношених новонароджених з РДС довело однонаправленість адаптації в групах дітей з ММТ, ДММТ і НММТ при народженні. Загальний стан обстежених двох груп з РДС був тяжким за рахунок дихальних розладів. Помірні дихальні розлади в дітей із ММТ діагностовані в 90,4 % (47) випадків, тяжкі — у 9,6 % (5) випадків, у недоношених із ДММТ і НММТ — у 68,7 % (11) і 31,2 % (5) випадків відповідно.
У дітей як із ММТ, так і з ДММТ і НММТ і РДС спостерігалися вірогідно високі оцінка за шкалою Сільвермана, показники частоти серцевих скорочень (ЧСС), частоти дихання (ЧД) і низький середній артеріальний тиск (АТ). Середня оцінка за шкалою Сільвермана становила 5,5 бала (95% ДІ 5,22–5,77) у дітей із ММТ і 6,43 бала (95% ДІ 5,76–7,11) у недоношених із ДММТ і НММТ. Середня ЧСС у дітей із ММТ відповідала 168,12 удару за хвилину (95% ДІ 166,51–169,73), у недоношених з ДММТ і НММТ — 177, 81 (95% ДІ 170,43–185,19). Середній показник ЧД у групі з ММТ становив 79,84 за хвилину (95% ДІ 78,49–81,19), у групі з ДММТ і НММТ — 82,97 (95% ДІ 81,31–84,64). Середній АТ у недоношених з ММТ відповідав 30,57 мм рт.ст. (95% ДІ 30,29–30,85), у дітей із ДММТ і НММТ — 29,78 мм рт.ст. (95% ДІ 29,36–30,19).
У дітей із РДС як із ММТ, так і з ДММТ та НММТ вірогідно частіше, ніж у недоношених без РДС, спостерігалася характерна клінічна симптоматика респіраторного дистрес-синдрому. Периферичні набряки в дітей із ММТ виникали в 6,6 раза (95% ДІ 1,26–45,95), а з ДММТ і НММТ — у 7,3 раза (95% ДІ 1,09–57,41) частіше порівняно з дітьми без РДС. Здуття живота в дітей із ММТ спостерігалося в 5,7 раза (95% ДІ 1,32–27,80), а з ДММТ і НММТ — у 7,3 раза (95% ДІ 1,09–57,41) частіше. Олігурія в недоношених із ММТ виникала в 6,6 раза (95% ДІ 1,26–45,95), а з ДММТ і НММТ — у 10,0 раза (95% ДІ 1,41–86,11) частіше. Глухість тонів серця в дітей із ММТ спостерігалася в 10,7 раза (95% ДІ 1,66–87,54), а з ДММТ і НММТ — у 8,1 раза (95% ДІ 1,02–81,41) частіше. Ціаноз шкіри був генералізованим, а при аускультації з вірогідно високою частотою на фоні послабленого дихання вислуховувалася крепітація і/або сухі, вологі хрипи в легенях у дітей з ММТ — у 12,0 раза (95% ДІ 2,68–58,40), а з ДММТ і НММТ — у 9,7 раза (95% ДІ 1,39–84,37) частіше. У дітей із ММТ і РДС у 9,8 раза частіше (95% ДІ 2,19–47,64) діагностували виражену гіпотонію м’язів, тоді як у недоношених із ДММТ і НММТ цей симптом виявлявся з однаковою частотою у групі з РДС і без РДС. Рентгенологічно в усіх дітей із РДС визначалися знижена пневматизація легенів, або повітряні бронхограми, або «білі легені».
Серед захворювань неонатального періоду у дітей із РДС як з ММТ, так і з ДММТ і НММТ вірогідно частіше діагностували наступну перинатальну патологію. Асфіксія при народженні у недоношених з ММТ спостерігалася в 7,1 раза (95% ДІ 1,67–35,19), з ДММТ і НММТ — у 7,3 раза (95% ДІ 1,09–57,41) частіше. Внутрішньошлуночкові крововиливи (ВШК) у дітей із ММТ діагностували в 9,0 раза (95% ДІ 2,10–44,89), а з ДММТ і НММТ — в 17,5 раза (95% ДІ 1,48–466,82) частіше. Гіповолемічний шок у недоношених із ММТ виникав у 10,6 раза (95% ДІ 1,23–220,95), а з ДММТ і НММТ — у 12,0 раза (95% ДІ 1,07–305,71) частіше порівняно з дітьми без РДС. У дітей із ММТ внутрішньоутробне інфікування спостерігалося в 5,7 раза частіше (95% ДІ 1,32–27,80). При РДС легеневу кровотечу діагностували у 3,8 % (2) дітей з ММТ і у 12,5 % (2) з ДММТ і НММТ, пневмоторакс — у 28,8 % (15) дітей із ММТ і у 31,2 % (5) з ДММТ і НММТ, а бронхолегеневу дисплазію — у 26,9 % (14) недоношених з ММТ і у 31,2 % (5) із ДММТ і НММТ, тоді як у групах без РДС ці ускладнення були відсутні. Гіпоксично-ішемічна енцефалопатія, ДВЗ-синдром, ЗВУР, некротизуючий ентероколіт, гіпербілірубінемія у групах з РДС і без РДС зустрічалися з однаковою частотою. Результати регіонального дослідження збігаються з даними літератури про високу частоту при РДС ВШК, гіповолемічного шоку, пневмотораксу, бронхолегенової дисплазії і легеневої кровотечі [2, 7].
Висновки
1. Вірогідність розвитку РДС підвищується при низькій оцінці за шкалою Апгар на 1-й хвилині життя у дітей із ММТ (ВШ = 5,90), ДММТ і НММТ (ВШ = 4,96), відсутності гормонопрофілактики РДС у дітей з ММТ (ВШ = 5,67), ДММТ і НММТ (ВШ = 7,33), внутрішньоматковій гіпоксії плода у дітей із ММТ (ВШ = 4,50), ДММТ і НММТ (ВШ = 9,17), TORCH-інфекції (ВШ = 5,50) і пізньому гестозі вагітних (ВШ = 4,49) у дітей із ММТ, а також при загрозі переривання вагітності (ВШ = 6,93), відшаруванні плаценти (ВШ = 12,00) і кесаревому розтині (ВШ = 4,96) у дітей із ДММТ і НММТ.
2. Клінічною закономірністю РДС є однонаправленість адаптації недоношених дітей із ММТ і обстежених із ДММТ і НММТ. Поряд із тяжкими й помірними дихальними розладами, клінічні прояви РДС включають периферичні набряки в дітей з ММТ (ВШ = 6,60), ДММТ і НММТ (ВШ = 7,33), здуття живота у дітей із ММТ (ВШ = 5,67), ДММТ і НММТ (ВШ = 7,33), олігурію у дітей із ММТ (ВШ = = 6,60), ДММТ і НММТ (ВШ = 10,00), глухі тони серця в дітей із ММТ (ВШ = 10,71), ДММТ і НММТ (ВШ = 8,16), ціаноз шкіри у дітей із ММТ (ВШ = = 10,71), ДММТ і НММТ (ВШ = 6,93), послаблене дихання, крепітацію, хрипи в дітей із ММТ (ВШ = = 12,00), ДММТ і НММТ (ВШ = 9,75), гіпотонію м’язів у дітей з ММТ (ВШ = 9,82).
3. Тяжкий перебіг раннього неонатального періоду при РДС супроводжується ВШК у дітей із ММТ (ВШ = 9,06), ДММТ і НММТ (ВШ = 17,50), гіповолемічним шоком у дітей з ММТ (ВШ = 10,60), ДММТ і НММТ (ВШ = 12,00), асфіксією при народженні в дітей із ММТ (ВШ = 7,14), ДММТ і НММТ (ВШ = 7,33), внутрішньоутробним інфікуванням у дітей з ММТ (ВШ = 5,67), а також пневмотораксом, бронхолегеневою дисплазією і легеневою кровотечею.
1. Аряев Н.Л. Неонатология: ученик / Пер. з укр. — Одесса: Одесс. гос. мед. ун-т, 2006. — 836 с.
2. Неонатология: национальное руководство / Под ред. Н.Н. Володина. — М.: ГЭОТАР-Медиа, 2007. — 848 с.
3. Наказ МОЗ України від 21.08.2008, № 484 «Клінічний протокол надання допомоги новонародженій дитині з дихальними розладами». — 56 с.
4. Реброва О.Ю. Статистический анализ медицинских данных. — М.: Медиа Сфера, 2002. — 168 с.
5. Acute respiratory distress syndrome / Ed. by C. Lenhart, M.A. — Matthay: Tailor & Francis e-library, 2005. — Vol. 179. Режим доступу: http://books.goodle.ru/books?id=SdCYBv0wHOEC&print-sec=frontcover#v=onepage&q=f=false. – Заголовок з екрану.
6. Stevens T.P., Blennow M., Soll R.F. Early surfactant administration with brief ventilation vs selective surfactant and continued mechanical ventilation for preterm infants with or at risk for respiratory distress syndrome // Cochrane Database of Systematic Reviews. — 2004. — Issue 3. — Art. No. CD003063.
7. Subramaniam P., Henderson-Smart D.J., Davis P.G. Prophylactic nasal continuous positive airways pressure for preventing morbidity and mortality in very preterm infants // Cochrane Database of Systematic Reviews. — 2005. — Issue 3. — Art. No. CD001243.