Журнал «Медицина неотложных состояний» 4(35) 2011
Вернуться к номеру
Применение Тебантина в контроле болевого синдрома у пострадавших с травматической болезнью в клинике политравмы (клинический случай)
Авторы: Акопов М.Л., Никонов В.В., Белецкий А.В., Павленко А.Ю., Кривобок В.И., Белецкая М.А. Харьковская медицинская академия последипломного образования Харьковская городская клиническая больница скорой неотложной медицинской помощи им. проф. А.И. Мещанинова
Рубрики: Семейная медицина/Терапия, Медицина неотложных состояний
Версия для печати
Посттравматический болевой синдром с самого начала своего возникновения является острым, ноцицептивным (соматогенным), мультимодальным (включает в себя в разной степени соматическую, висцеральную, нейрогенную составляющие) и занимает одно из ведущих мест в течении травматической болезни в целом.
Анализ результатов лечения позволяет сформулировать принципы антиноцицептивной защиты у пострадавших с посттравматическим болевым синдромом, соблюдение которых создает условия для улучшения результатов лечения пострадавших с травматической болезнью в целом: раннее начало, патогенетическая терапия с учетом причины боли, многокомпонентная медикаментозная терапия, минимизация ноцицептивных стимулов с сохранением функции антиноцицептивной системы.
Закономерно, что общие концептуальные положения в лечении болевого синдрома постоянно дополняются и совершенствуются благодаря современному научно-практическому подходу.
Сложность механизмов формирования болевого синдрома при травматических повреждениях определяет необходимость поиска комбинированных схем обезболивания, что в первую очередь касается пациентов с травматической болезнью в клинике политравмы. Среди препаратов, которые должны входить в комбинированные схемы обезболивания у пациентов с травматической болезнью, нужно назвать следующие: местные анестетики, нестероидные противовоспалительные препараты, наркотические анальгетики, кетамин в субнаркотических дозах. Уместным и безусловно эффективным в мультимодальной фармакотерапии болевого синдрома у больных с политравмой может быть применение группы антиконвульсантов. В связи с этим считаем необходимым привести данные клинической ситуации по успешному использованию габапентина ((Тебантин, «Рихтер Гедеон») в комплексном лечении болевого синдрома у пострадавшего с травматической болезнью в клинике политравмы.
Использование препарата габапентин с самого начала открыло новые перспективы в лечении нейропатической боли и множества других хронических болевых синдромов. В литературе имеются сообщения, в которых изучалась эффективность приема габапентина в комплексной терапии послеоперационного болевого синдрома, в частности после проведения торакотомии. Преимущества использования Тебантина включают практически полное отсутствие противопоказаний, быстрое наступление эффекта, благоприятное влияние на качество жизни и минимальный риск побочных эффектов (головокружение, сонливость) даже при использовании больших суточных доз.
Клинический случай. Пострадавший К., 26 лет, история болезни 11986. Поступил в отделение политравмы Харьковской городской клинической больницы скорой неотложной медицинской помощи им. проф. А.И. Мещанинова через 1 час после дорожно-транспортного происшествия (пассажир легкового автомобиля).
Диагноз клинический: тяжелая сочетанная травма. Ушиб мягких тканей лица, головы. Ушиб грудной клетки и передней брюшной стенки. Открытый IIIБ типа оскольчатый перелом левой малоберцовой кости в нижней трети с краевым дефектом медиальной лодыжки и заднего края большеберцовой кости, с вывихом таранной кости и ее краевыми дефектами. Закрытый оскольчатый осложненный перелом левой плечевой кости в средней трети с травматическим разрывом лучевого нерва. Закрытый перелом обеих костей левого предплечья в средней трети. Закрытый перелом III пястной кости слева. Травматический шок. Замерзание I степени.
В ургентном порядке больной был подан в операционную, где после дополнительного обследования в ургентном порядке был прооперирован. Больному произведен следующий объем хирургической коррекции:
1. Лапароцентез.
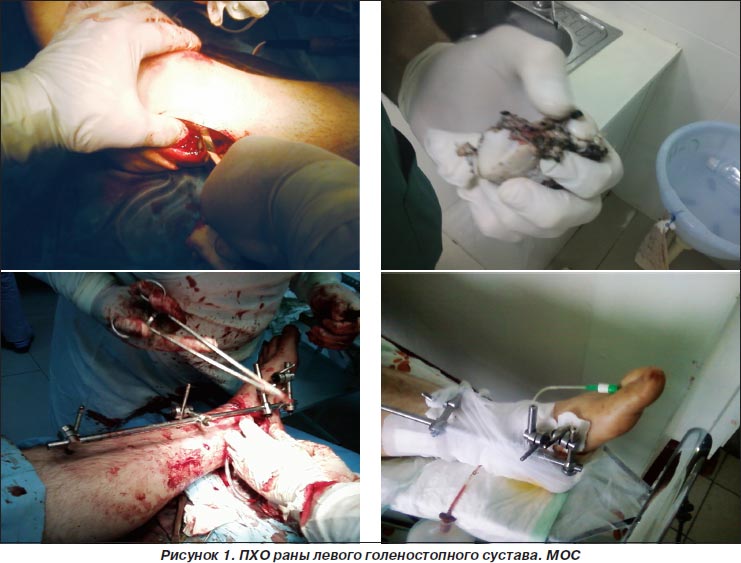
2. Первичная хирургическая обработка (ПХО) раны левого голеностопного сустава. Накостный металлоостеосинтез (МОС) перелома левой малоберцовой кости. Вправление вывиха таранной кости с транспедикулярной фиксацией спицами. Внеочаговый МОС стержневым аппаратом (рис. 1).
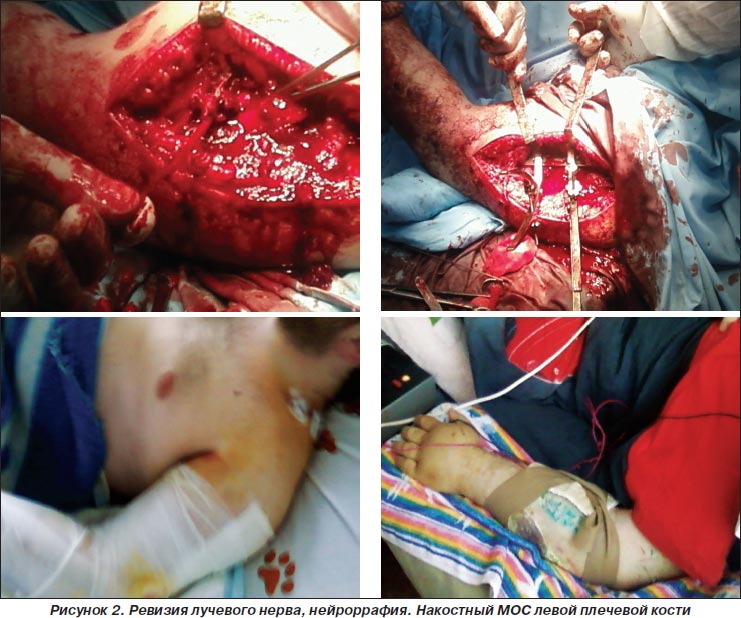
3. Ревизия лучевого нерва, нейроррафия. Накостный МОС левой плечевой кости (рис. 2).
4. Открытая ревизия, накостный МОС переломов костей левого предплечья.
Операционный этап был проведен в условиях внутривенной анестезии с использованием искусственной вентиляции легких. Через 12 часов после окончания операционного этапа у больного восстановились сознание, рефлексы, адекватное спонтанное дыхание через интубационную трубку, был экстубирован. В послеоперационном периоде комплекс проводимой интенсивной терапии включал многокомпонентную фармакотерапию, направленную на купирование болевого синдрома.
В первые сутки послеоперационного периода пациент получил морфин (морфина гидрохлорид — 40 мг/сутки), кроме того, был назначен декскетопрофена трометамол — 150 мг/сутки). С первых суток в комплексе антиноцицептивной защиты было применено локальное введение местных анестетиков через поставленные интраоперационно однодырчатые катетеры (микроирригаторы) — бупивакаин 0,5% — 10,0 однократно в оба катетера с последующим введением с интервалом 8 часов в виде 0,25% — 10,0.
По пятые сутки послеоперационного периода больной получал локальную анестезию бупивакаином и декскетопрофена трометамолом, в конце пятых суток во время очередной перевязки микроирригаторы были удалены. С момента перевода из операционной по пятые сутки противоболевая терапия была оценена пациентом на «отлично», оценка по ВАШ-1 не превышала 20 усл.ед.; по ВАШ-2 — 35 усл.ед.
С шестых по десятые сутки послеоперационного периода на фоне продолжающегося введения дексалгина в указанных ранее дозировках отмечался период относительного благополучия, однако нарастали явления, связанные с повреждением локтевого нерва. Наряду со специфическими тонусными и двигательными нарушениями, расстройствами чувствительности в зоне иннервации поврежденного нерва, вегатативно-сосудистыми расстройствами появились признаки формирующегося хронического болевого синдрома по типу каузалгии (наряду с участком гипестезии отмечается зона аллодинии, появились спонтанные пекущие боли в области дистального отдела левого предплечья и кисти), оценка по ВАШ-1 составила до 40 усл.ед., по ВАШ-2 — 50–65 усл.ед. Комплекс противоболевой терапии на 11-е сутки был дополнен введением налбуфина гидрохлорида в начальной дозе 10 мг 3 раза в сутки, эффект от первых введений налбуфина был оценен на «отлично», однако со второго дня применения налбуфина субъективная оценка качества обезболивания снизилась до «хорошо» и «удовлетворительно», возникла необходимость повысить дозу препарата до 80 мг/сутки. Однако возникшая тошнота, дисфория, нервозность, ощущение жара потребовали пересмотреть дальнейшую тактику антиноцицептивной защиты.
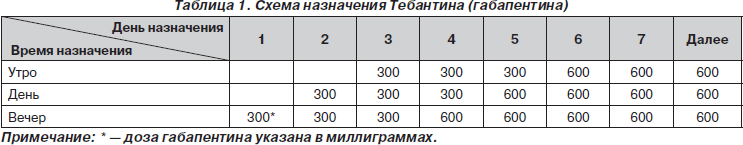
С двенадцатых суток послеоперационного периода пациенту был назначен Тебантин по приведенной ниже классической схеме (табл. 1).
В течение трех суток назначения Тебантина удалось снизить дозу вводимого налбуфина до 20 мг в сутки, а на четвертые сутки отменить его введение без ухудшения качества контроля над болевым синдромом, противоболевую терапию пациент оценил на «хорошо» и «отлично», оценка по ВАШ-1 не превышала 25 усл.ед.; по ВАШ-2 — 35 усл.ед.
С шестнадцатых суток послеоперационного периода терапия болевого синдрома была дополнена малоинвазивной афферентной блокадой, в основе которой лежит электрофорез лидокаина с учетом зоны иннервации, а именно в области проекции плечевого сплетения слева (было проведено 10 процедур). В сочетании с Тебантином это дало устойчивый положительный эффект в контроле над болевым синдромом.
Дальнейшее течение травматической болезни — с устойчивой положительной динамикой, проводился комплекс ранних реабилитационных мероприятий, заболевание протекало без поздних осложнений, на тридцать девятые сутки с момента поступления в клинику больной был выписан для дальнейшего наблюдения в амбулаторных условиях. Больной выписан с рекомендацией продолжать прием Тебантина по предложенной схеме. Наблюдение за пациентом продолжается.
Выводы. Применение Тебантина (габапентина) в комплексной терапии болевого синдрома у пострадавших с травматической болезнью в клинике политравмы эффективно, оправданно, в ряде случаев максимально обосновано, требует дальнейшего изучения и при отсутствии противопоказаний — максимально раннего назначения.