Журнал «» 2 (28) 2013
Вернуться к номеру
Поликистоз почек в практике кардиолога: клинический случай
Авторы: Радченко А.Д., Сиренко Ю.Н., Торбас Е.А., Гранич В.Н. - ГУ «Национальный научный центр «Институт кардиологии имени академика Н.Д. Стражеско» НАМН Украины, г. Киев
Рубрики: Кардиология, Нефрология
Разделы: Справочник специалиста
Версия для печати
Пациентка П., 65 лет, обратилась в отделение симптоматических артериальных гипертензий ГУ «Национальный научный центр «Институт кардиологии им. акад. Н.Д. Стражеско» НАМНУ 12.11.2012 с жалобами на повышение артериального давления (АД) до 180–200/110–120 мм рт.ст., которое ощущала в виде интенсивной головной боли, головокружения. Повышение АД стала замечать в последние две недели до поступления, несмотря на постоянный прием назначенной ранее (фозиноприл 30 мг в сутки в 2 приема) и достаточно эффективной медикаментозной терапии (до ухудшения состояния «нормальным» для себя считала АД в пределах 120–130/80–90 мм рт.ст.). Дополнительно беспокоили перебои в работе сердца, ощущения «сердцебиения» даже при незначительной физической нагрузке. О наличии у себя частой суправентрикулярной экстрасистолии, по поводу которой постоянно принимала этацизин по 0,05 г дважды в сутки, знает около пяти лет. Кроме того, пациентка принимала ацетилcалициловую кислоту 75 мг/сут. Больную также беспокоил сухой кашель. Из анамнеза также было известно, что у пациентки отмечалось появление периферических отеков на фоне терапии амлодипином 10 мг/сут и значительное замедление частоты сердечных сокращений (ЧСС) при приеме b-адреноблокаторов (бисопролол, небиволол, метопролол) до 40–45 уд/мин, в связи с чем она боялась принимать данные препараты.
Больной считала себя с 26 лет, когда во время первой беременности впервые было отмечено повышение АД в ІІІ триместре (точных уровней не помнит). После родов АД нормализовалось без проведения специальной медикаментозной терапии. В возрасте 42 лет был выставлен диагноз «поликистоз почек», после чего через 2 года появилась стойкая артериальная гипертензия (АГ). Субъективно пациентка чувствовала себя удовлетворительно, АД измеряла редко и практически не лечилась. Появление головных болей, связанных с АД, стала отмечать лишь в возрасте 48–50 лет (совпало с наступлением менопаузы). Лечиться стала по месту жительства амбулаторно и затем неоднократно стационарно в отделении нефрологии. За год до поступления в отделение симптоматических гипертензий ГУ «ННЦ «Институт кардиологии им. акад. Н.Д. Стражеско» НАМНУ лечилась в областном кардиологическом диспансере, где было рекомендовано принимать торасемид 5 мг утром, валсартан 160 мг утром, лерканидипин 20 мг в сутки и бисопролол 1,25 мг. На этом фоне отмечался рост уровня креатинина, и валсартан был заменен на фозиноприл 20 мг, а затем — 30 мг в сутки. После выписки больная принимала только фозиноприл, на фоне которого развился сухой кашель, однако АД удерживалось в пределах 120–130/80–90 мм рт.ст. и пациентка продолжала принимать фозиноприл до момента ухудшения состояния и поступления в отделение ГУ «ННЦ «Институт кардиологии им. акад. Н.Д. Стражеско».
Со слов пациентки, она перенесла пиелонефрит в возрасте 13–14 лет. ОРВИ и воспалительные заболевания верхних дыхательных путей возникали редко. Семейный анамнез значительно отягощен — поликистоз почек и АГ отмечались у матери, которая умерла в возрасте 51 года от хронической почечной недостаточности (ХПН), и у сестры, которая также умерла от ХПН в возрасте 67 лет. Инфекционный, аллергический анамнез не отягощен. Травм не было. Семь лет назад была проведена операция — экстирпация матки по поводу фиброматоза и опущения влагалища. В ходе операции поликистоза яичников не обнаружили. До этого сбоев менструального цикла не отмечала, менструации прекратились в возрасте 50–51 года, после чего уровень АД стал выше.
При объективном обследовании — общее состояние средней степени тяжести, сознание ясное, положение в постели активное. Кожа и видимые слизистые оболочки чистые, бледные. Влажность и эластичность кожи сохранены, тургор мягких тканей достаточный. Подкожно-жировая клетчатка развита умеренно, ожирения нет (рост 164 см, вес 65 кг, индекс массы тела 24,2 кг/м2). Отмечается пастозность лица и голеней. Опорно-двигательный аппарат — без особенностей. Мышечный тонус сохранен. Щитовидная железа в типичном месте, не увеличена, не уплотнена, не болезненная при пальпации, симметричная, мягко-эластической консистенции. Лимфатические узлы — несколько увеличены в поднижнечелюстной области, безболезненны при пальпации, подвижны, уплотнены. Зев чистый. Верхушечный толчок пальпируется в V межреберье, на 1,5 см медиальнее от l. mediaclavicularis sinistra, не высокий, не резистентный, не разлитой. Тоны сердца аритмичны, приглушены, не акцентированы. Выслушивается мягкий систолический шум в точке Боткина — Эрба. Пульсация на a. radialis, a. femoralis, a. poplitea, a. tibialis posterior, a. dorsalis pedis симметрична, удовлетворительного наполнения. Пульс 62 уд/мин, ритмичный. АД 180/110 мм рт.ст. Грудная клетка обычной формы, обе ее половины одинаково задействованы в акте дыхания. Умеренный S-образный сколиоз. Частота дыхания — 18/мин, тип дыхания — смешанный. Перкуторно над паренхимой легких — ясный легочный звук. Экскурсия нижнего края легких удовлетворительная. Аускультативно над паренхимой легких дыхание везикулярное, несколько ослаблено в нижних отделах; в проекции крупных бронхов — бронхиальное. Дополнительные дыхательные шумы не выслушиваются. Язык обложен белым налетом, влажный. Живот активно участвует в акте дыхания, мышцы брюшного пресса умеренно развиты. При пальпации живот мягкий, безболезненный. Почки значительно увеличены в размерах, пальпируются в виде объемных образований с неровной бугристой поверхностью. Пальпация в проекции мочевого пузыря чувствительна. Симптом поколачивания в поясничной области положительный с обеих сторон. Реакция зрачков содружественная, чувствительность сохранена, дермографизм не выражен. Рефлексы симметричны.
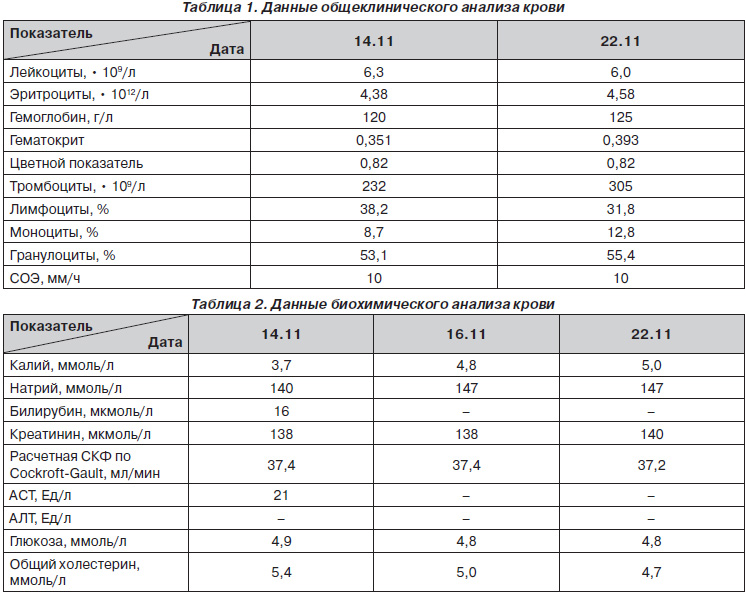
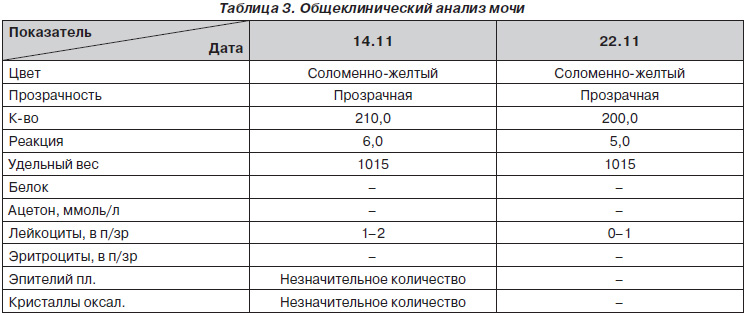
Данные лабораторных анализов во время нахождения пациентки в стационаре представлены в табл. 1–3. Как видно из табл. 1 и 3, существенных изменений в общем анализе крови и мочи обнаружено не было. По данным биохимического анализа крови обращало на себя внимание повышение уровня креатинина. При расчете скорости клубочковой фильтрации (СКФ) по формуле Cockroft-Gault было выявлено, что данный показатель значительно снижен и соответствует II ст. ХПН или 3Б стадии хронического поражения почек (ХПП). Уровень холестерина был незначительно повышенным.
Результаты дополнительных лабораторных исследований были таковыми:
— анализ мочи по Нечипоренко: 15.11.2012 — лейкоциты 0,25 • 106/л;
— анализ суточной мочи: 15.11.2012 — белок, ацетон — нет, суточное количество мочи — 2 л, удельный вес — 1015;
— коагулограмма: 16.11.2012 — тромбиновое время — 93 %, свободный гепарин — 4 с, фибриноген — 2,80 г/л.
При обследовании с помощью инструментальных методов:
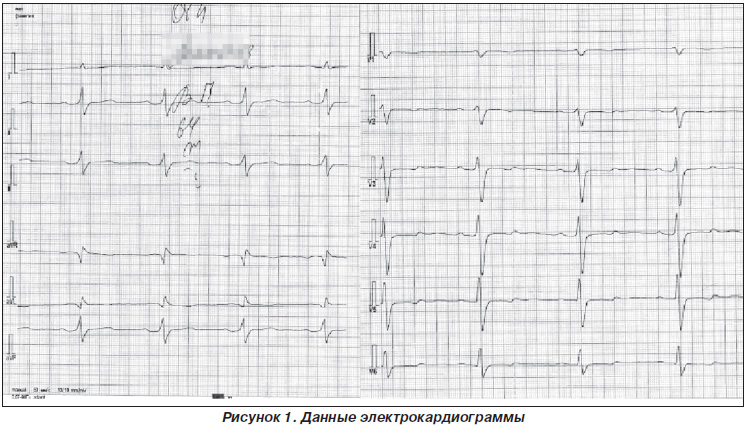
— на ЭКГ (09.11.12): ЧСС 67–75/мин, R-R 0,80–0,90 с, PQ 0,16 с, QRS 0,12 с, QT 0,40 с, QTc(F) 0,42 с, угол a +70°. S-тип электрокардиограммы. Ритм синусовый, регулярный. Нарушение процессов реполяризации в переднеперегородочной, верхушечной, переднебоковой области левого желудочка (рис. 1);
— при ЭхоКГ (15.11.2012): аорта 35 мм, левое предсердие 43 мм, толщина межжелудочковой перегородки 10 мм, толщина задней стенки 10 мм, конечно-систолический размер 30 мм, конечно-диастолический размер 50 мм, фракция выброса 70 %, индекс массы миокарда левого желудочка 127,7 г/м2;
— при ультразвуковом исследовании органов брюшной полости (15.11.2012): кистозная болезнь печени почек;
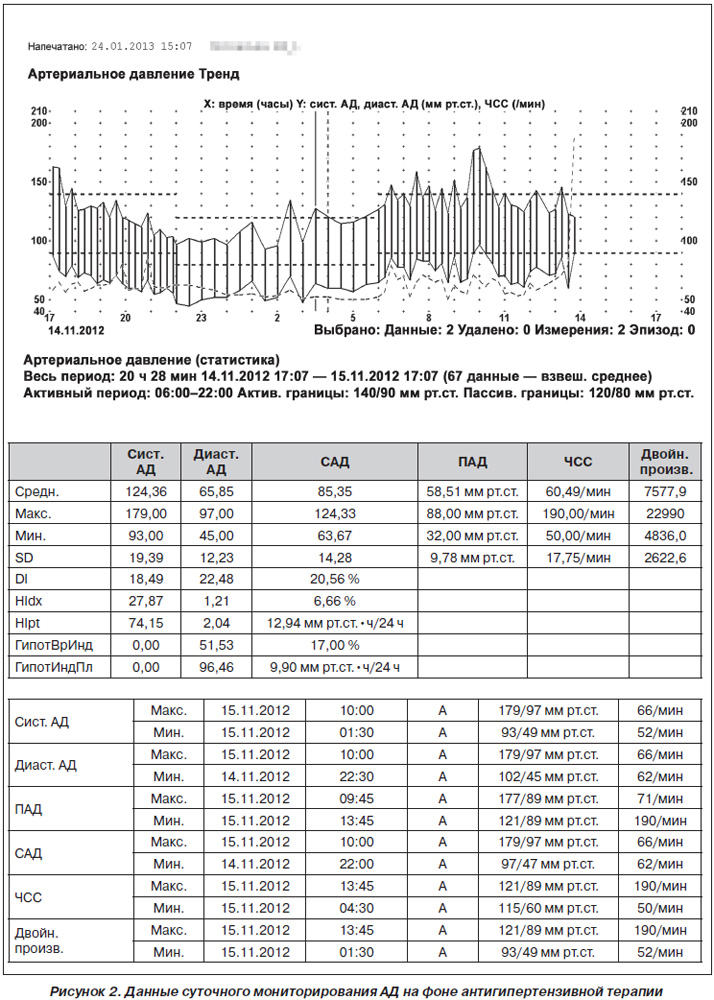
— по данным суточного мониторирования АД (рис. 2), которое проводилось на фоне антигипертензивной терапии (фозиноприл + лерканидипин), среднесуточное АД было в пределах нормальных величин (124/66 мм рт.ст.), однако обращали на себя внимание эпизоды повышения АД до 179/97 мм рт.ст., утреннее повышение АД и высокая вариабельность систолического АД;
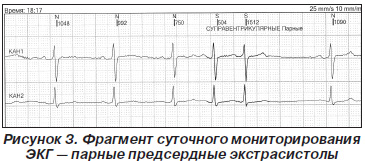
— при суточном мониторировании ЭКГ (14.11.2012): средняя ЧСС 59 уд/мин, желудочковых экстрасистол — 2, предсердных экстрасистол — 53 (рис. 3).
Пациентке была проведена спиральная компьютерная томография, данные которой представлены на рис. 4. Заключение: КТ-признаки множественных кистозных образований печени и почек. Поликистозная болезнь.

Пациентка была проконсультирована окулистом (12.11.12 — гипертонический ангиосклероз сетчатки, Салюс ІІ ст., начальная катаракта) и невропатологом (12.11.12 — дисциркуляторная атеросклеротическая и гипертоническая сосудисто-мозговая недостаточность ІІ ст. Распространенный остеохондроз позвоночника, синдром цервикокраниалгии и цервикокардиалгии).
Выставлен диагноз: хроническое заболевание почек, 3Б стадия. Поликистозная болезнь почек и печени. Хроническая почечная недостаточность II ст. Вторичная артериальная гипертензия, III стадии, 3-й степени. Гипертрофия левого желудочка. Предсердная экстрасистолическая аритмия. СН І стадии. Риск 4 (очень высокий).
Этацизин был отменен, учитывая, что данный препарат имеет такое противопоказание, как почечная недостаточность, и назначен амиодарон 400 мг в сутки в два приема с последующим переходом на дозу 200 мг в сутки. Назначена антигипертензивная терапия: валсартан по 160 мг дважды в сутки, торасемид 5 мг утром, лерканидипин 20 мг в сутки с последующим увеличением дозы до 40 мг/сут. Офисное АД удалось снизить до уровня 160/100 мм рт.ст. На фоне повышения дозы лерканидипина у пациентки появилось ощущение сердцебиений и участились перебои в работе сердца. ЧСС составила 85 уд. в 1 мин, что тяжело воспринималось больной. Учитывая необходимость усиления антигипертензивной терапии и нивелирования эффекта рефлекторной тахикардии на фоне лерканидипина, к лечению был добавлен карведилол 12,5 мг дважды в сутки. На этом фоне офисное АД снизилось только до уровня 140–150/90–100 мм рт.ст. Потому лерканидипин был отменен и назначена гастроинтестинальная форма (ГИТС) нифедипина — 60 мг/сут. Уровень АД снизился до 110–120/80 мм рт.ст. В качестве сопутствующей терапии был назначен аторвастатин 10 мг/сут и после стабилизации АД — ацетилсалициловая кислота 75 мг/сут.
В удовлетворительном состоянии пациентка была выписана с рекомендациями: ограничение физических нагрузок в пределах самообслуживания, наблюдение нефролога по месту жительства, постоянный прием антигипертензивной терапии (валсартан 160 мг дважды в сутки, карведилол по 12,5 мг дважды в сутки, нифедипин-ГИТС 60 мг в сутки, амиодарон 200 мг один раз в сутки с последующим проведением суточного мониторирования ЭКГ, аторвастатин 10 мг вечером, ацетилсалициловая кислота 75 мг вечером).
Спустя месяц при телефонном контакте с пациенткой была получена информация, что через две недели после выписки из стационара появились периферические отеки, которые постепенно стали нарастать, АД стабилизировалось до 110–130/70–80 мм рт.ст., перебои в работе сердца не беспокоили. Пациентке было рекомендовано уменьшить дозу нифедипина до 30 мг в сутки. Однако отечность продолжала сохраняться и было рекомендовано снова перейти на прием лерканидипина 20 мг в сутки.
В дальнейшем почечная недостаточность стала прогрессировать, пациентку начали беспокоить выраженная слабость и боли в ногах. При повторном анализе крови уровень креатинина увеличился до 280 мкмоль/л, что соответствовало СКФ 18 мл/мин (снижение по сравнению с исходным на 51,4 %). Пациентка ухудшение состояния связывала с приемом валсартана, так как местные врачи уверили ее в этом. Однако ей было настоятельно рекомендовано продолжить принимать назначенную ранее терапию, а дозу валсартана уменьшить до 160 мг и контролировать уровень креатинина каждую неделю. Еще через неделю уровень креатинина несколько снизился — до 240 мкмоль/л, что соответствовало СКФ 21,2 мл/мин (снижение по сравнению с исходным на 42,7 %). АД при суточном мониторировании удерживалось на нормальном уровне, хотя сама пациентка отмечала эпизоды его повышения до 180/100 мм рт.ст. и продолжала крайне негативно относиться к приему валсартана, опираясь на утверждения местных врачей, что «после сартанов ей ничего уже не поможет». В настоящее время пациентка продолжает назначенную терапию.
Как правило, диагностика и лечение данного заболевания находятся в компетенции нефрологов. Однако нередко единственным начальным его проявлением является АГ, и первыми, к кому обращается пациент, являются терапевт, семейный врач или кардиолог. Поэтому одной из причин публикации данного клинического случая было ознакомление широкого круга терапевтов, семейных врачей и кардиологов с данной патологией.
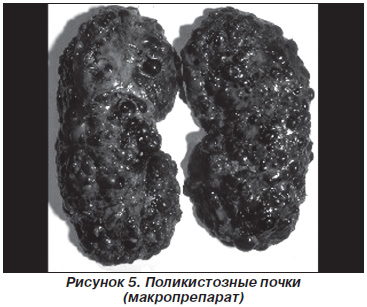
Поликистоз почек — это прогрессирующее генетически обусловленное заболевание, которое почти всегда бывает двусторонним. Нередко при этом находят поликистоз печени, поджелудочной железы, легких, селезенки, яичников. Распространенность данного заболевания составляет от 1 случая на 1000–6000 людей в зависимости от того, наследуется ли данное заболевание по аутосомно-доминантному или аутосомно-рецессивному типу [2]. Среди лиц, страдающих терминальной почечной недостаточностью, поликистоз почек встречается у 11 % [6]. Кисты развиваются в результате нарушения эмбриогенеза, проявляющегося неправильным соединением почечных канальцев нефрогенной бластемы с собирательными канальцами. После образования нефронов в них возникают различные дегенеративные процессы. Из-за нарушения формирования собирательных трубочек изменяется пассаж мочи. Она начинает скапливаться, и образуются кисты, которые сдавливают здоровую ткань, и почка напоминает гроздья винограда (рис. 5).
Различают две формы поликистоза почек: 1) поликистоз новорожденных, наследуемый по рецессивному типу (эта форма всегда смертельна); 2) поликистоз взрослых, наследуемый по доминантному типу, наблюдается у взрослых, детей среднего возраста и подростков [1]. Передача по доминантному типу отмечается у лиц, у которых заболевание клинически проявляется в среднем в 40 лет и протекает сравнительно доброкачественно. Наоборот, при рецессивном типе передачи заболевание протекает в тяжелой форме, приводящей к смерти в раннем детском возрасте (А.Я. Пытель, С.Д. Голигорский, 1968). Кисты в поликистозных почках бывают закрытые и открытые. Закрытые кисты не сообщаются с просветом канальцев и поэтому не способны выделять мочу. Такой тип встречается преимущественно у мертворожденных и новорожденных детей. Открытые кисты представляют собой дивертикулообразные расширения канальцев, сообщаются с чашечками и лоханкой. Такие кисты сохраняют способность выделять мочу и, следовательно, длительное время в большей или меньшей степени обеспечивают функцию почки. Данный тип поликистоза встречается преимущественно у взрослых, хотя бывает и у детей раннего и старшего возраста, но долгое время протекает у них латентно. Почечный поликистоз у взрослых наблюдается в 10 раз чаще, чем поликистоз новорожденных. Чаще данным заболеванием страдают женщины.
У взрослых первые проявления болезни возникают в возрасте старше 30 лет. Большинство пациентов предъявляют жалобы лишь после 40 лет. Только после появления первых клинических признаков заболевание постепенно прогрессирует. Средняя продолжительность жизни после возникновения первых симптомов болезни составляет 14 лет. Такие больные обычно умирают в возрасте 50–60 лет. Процесс ускоряется, если не лечить АГ и не применять блокаторы ренин-ангиотензиновой системы (РАС). Как правило, пациенты с АГ умирают на 15 лет раньше.
Нередко поликистоз является случайной находкой при аутопсии. Известно, что у некоторых больных поликистоз почек долгие годы протекает доброкачественно, ничем себя не проявляя; такие пациенты доживают до глубокой старости. Доброкачественное течение болезни имеет место в 50 % случаев. У другой половины больных поликистоз почек характеризуется злокачественным течением. В связи с этим по клиническому течению различают два вида заболевания: а) поликистоз симптоматический, протекающий с теми или иными болезненными проявлениями; б) поликистоз асимптоматический, ничем клинически не проявляющийся. При втором варианте диагноз устанавливают при вскрытии. Первые признаки симптоматического поликистоза почек возникают в 30–40 лет. Согласно А. Пытель, средняя продолжительность жизни больных асимптоматическим почечным поликистозом — 73 года. Почки у больных с симптоматическим поликистозом оказываются почти вдвое больше (масса 930 г), чем у больных асимптоматическим поликистозом (масса 512 г). Период относительного благополучия, когда клинических симптомов нет, объясняется, вероятно, компенсаторными возможностями организма с викарным участием экстраренальных барьерных систем, органов желудочно-кишечного тракта (в первую очередь печени), кожи.
Основными клиническими симптомами заболевания являются тупые боли в поясничной области, слабость, повышенная утомляемость, головные боли, связанные с повышением АД. Обязательными методами исследования являются общеклинические анализы крови, мочи, биохимическое исследование крови (креатинин, калий, мочевая кислота, мочевина), ультразвуковое исследование органов брюшной полости. Для подтверждения диагноза, определения объема поражения, в том числе наличия кистозных образований в других органах, и степени нарушения функции почек возможно проведение реносцинтиграфии, экскреторной урографии, компьютерной томографии или магнитно-резонансной томографии. На изотопных ренограммах в зависимости от стадии функционального состояния определяется удовлетворительный сосудистый подъем, затем кривая продолжает подниматься, но медленно. Экскреторная фаза не выявляется. Возможно проведение реноангиографии на ранних стадиях заболевания, когда необходимо исключить новообразование. Сосудистые изменения зависят от степени поликистозного поражения и воспалительных изменений, сопутствующих ему: сосуды становятся все более отдаленными друг от друга, разделенными значительными бессосудистыми участками, искривленными и узкими. Следует отметить, что использование контрастного вещества возможно только у пациентов без выраженной ХПН (СКФ > 45–60 мл/мин).
При учете характерных морфофункциональных изменений почек постановка диагноза, как правило, не вызывает затруднений. У нашей пациентки течение заболевания соответствовало классическому. Оно было диагностировано в возрасте 42 лет, протекало без особых осложнений (нагноение, разрыв кист), сочеталось с поликистозом печени, наследственность была отягощена. Первым его проявлением было повышение АД. Не соответствовало то, что, как правило, лица с таким диагнозом уже к 50–60 годам нуждаются в гемодиализе и пересадке почек. Наша же пациентка тщательно следила за собой, соблюдала диету, постоянно принимала ингибиторы ангиотензинпревращающего фермента (АПФ), длительное время контролировала АД, что могло способствовать пролонгации периода до возникновения терминальной стадии ХПП, несмотря на выраженные изменения структуры почек (фактически обе почки занимали всю брюшную полость).
Второй причиной опубликования данного клинического случая было ознакомление врачей с тактикой ведения пациентов с поликистозом почек. Согласно действующим рекомендациям пациенты с недиабетической нефропатией и ХПН должны принимать блокаторы ренин-ангиотензиновой системы — ингибиторы АПФ или при их непереносимости — блокаторы рецепторов ангиотензина II (БРАII) [3, 4]. У нашей пациентки первоначально был выбран фозиноприл, ингибитор АПФ, который имеет двойной путь выведения. В большинстве исследований у пациентов с недиабетической нефропатией изучали влияние именно ингибиторов АПФ. Блокаторы рецепторов ангиотензина II применялись в основном при диабетической нефропатии, однако есть одиночные исследования, продемонстрировавшие эффективность сартанов и при недиабетическом поражении почек [7, 8]. У нашей пациентки на фоне приема фозиноприла развился сухой кашель, что послужило причиной отмены фозиноприла и назначения валсартана. Все сартаны выводятся печенью, поэтому их относительно безопасно назначать пациентам с почечной недостаточностью. Валсартан был выбран как препарат, который хорошо зарекомендовал себя в лечении недиабетической нефропатии [7]. Целевая доза валсартана при ХПП составляет 320 мг в сутки, что и было рекомендовано нашей пациентке [5]. На рынке Украины существует как оригинальный валсартан, так и несколько генерических. Пациентке был назначен Вальсакор (компания КRКА, Словения), так как именно этот генерический препарат представлен в дозе 320 мг и относительно доступен по цене. Не существует никаких указаний на то, что эффективность сартанов изменяется, если ранее назначали ингибиторы АПФ, и наоборот.
Существуют правила ведения пациентов, которым назначаются блокаторы РАС. Эти правила представлены ниже.
Принципы назначения блокаторов ренин-ангиотензиновой системы (адаптировано из рекомендаций, утвержденных Национальным почечным фондом США в 2002 году [5]):
— Ингибиторы АПФ и БРАІІ необходимо использовать в средних и высоких дозах, как это делалось в клинических исследованиях (A).
— Ингибиторы АПФ и БРАІІ необходимо применять как альтернативу друг другу, если препарат выбора не определен или нельзя использовать один из них (B).
— При длительном лечении ингибиторами АПФ и БРАІІ необходимо мониторировать АД, снижение СКФ и гиперкалиемию (A). Интервал для мониторирования зависит от первоначального уровня указанных показателей (B).
— У большинства пациентов необходимо продолжать терапию ингибиторами АПФ или БРАІІ даже при снижении СКФ < 30 % на протяжении 4 месяцев и повышении уровня калия до 5,5 ммоль/л (B).
— Ингибиторы АПФ и БРАІІ не следует назначать:
- при беременности (ингибиторы АПФ (A), БРАІІ (C));
- пациентам с ангионевротическим отеком в анамнезе (ингибиторы АПФ (A));
- при аллергических реакциях на ингибиторы АПФ или БРАІІ (А);
- кашле, возникающем при приеме ингибиторов АПФ (А) или БРАІІ (С).
Как видим, в отделении симптоматических гипертензий пациентке было назначено лечение в соответствии с существующими правилами назначения блокаторов РАС. Валсартан назначался в связи с непереносимостью ингибиторов АПФ и в высоких дозах. На фоне назначенной терапии АД хорошо контролировалось, однако наблюдалось повышение уровня креатинина в значительной степени, что могло быть связано с двумя причинами: во-первых, возможно, изменение терапии совпало с прогрессированием основного заболевания (длительное время состояние было компенсированным, но рано или поздно это должно было измениться); во-вторых, любое снижение АД, в том числе и блокаторами РАС, на начальном этапе может приводить к увеличению уровня креатинина за счет снижения перфузии почек, однако при продолжении лечения блокаторами РАС, как правило, ситуация стабилизируется и уровень креатинина начинает снижаться. Положительное действие блокаторов РАС связывают с несколькими факторами: снижением АД per se, расширением как приводящей, так и, в большей степени, отводящей артериол клубочков (в результате снижается внутриклубочковое давление), изменением проницаемости мембраны клубочков, изменением состояния мезангиальных клеток, противовоспалительным действием, блокадой факторов роста, улучшением функции эндотелия. Чаще значительное снижение СКФ наблюдается у пациентов со стенозами почечных артерий, на фоне выраженной сердечной недостаточности (при избыточной или быстрой дегидратации на фоне диуретиков) и у больных с исходно сниженной СКФ (что и было у нашей пациентки). Национальный почечный фонд США определила правила ведения пациентов в зависимости от изменения уровня креатинина по отношению к исходному на фоне лечения блокаторами РАС. Эти правила представлены в табл. 4.
У нашей пациентки наблюдалось снижение СКФ на 51,4 %. Учитывая опыт ведения таких больных в отделении симптоматических гипертензий, валсартан не был отменен, только его доза была уменьшена, что оправдало себя в дальнейшем, когда уровень креатинина снизился. Безусловно, такая тактика ведения пациентов с ХПН возможна только в специализированных отделениях при тщательном контроле. Семейные врачи, терапевты должны руководствоваться правилами, указанными в табл. 4.
Таким образом, поликистоз — не редкое заболевание почек, единственным проявлением которого на начальных этапах может быть АГ, в связи с чем пациент может начинать лечиться у семейных врачей и терапевтов. Лечение АГ при данном заболевании подразумевает назначение любых антигипертензивных препаратов, если нет протеинурии или ХПН, и ингибиторов АПФ, если есть протеинурия или ХПН. При непереносимости ингибиторов АПФ назначаются блокаторы рецепторов ангиотензина II. Существует немало исследований, доказавших эффективность сартанов при недиабетической нефропатии. Назначение блокаторов РАС требует соблюдения определенных правил с контролем уровня креатинина и калия. При увеличении уровня креатинина обращают внимание на степень снижения СКФ. Если она не превышает 30 % от исходного уровня, то изменения дозы блокатора РАС не требуется. Если степень снижения СКФ превышает 30 %, то дозу необходимо уменьшать или даже отменять препарат. Не существует каких-либо данных об уменьшении эффективности ингибиторов АПФ после отмены сартанов, и наоборот.
1. Пытель А.Я., Пугачев А.Г. Очерки по детской урологии. — M, 1977.
2. Свищенко Е.П., Коваленко В.Н. Гипертоническая болезнь. Вторичные гипертензии: Практическое пособие. — Киев: Либідь, 2003. — 504 с.
3. 2003 European Society of Hypertention — European Society of Cardiology guidelines for management of arterial hypertension // J. Hypertension. — 2003. — Vol. 21. — P. 1011-1053.
4. 2007 European Society of Hypertension — European Society of Cardiology guidelines for management of arterial hypertension // J.Hypertension. — 2007. — Vol. 25. — P. 1105-1187.
5. http://www.kidney.org/professionals/kdoqi/guidelines_bp/guide_11.htm#table123
6. Ibanez R., Ocharan J. Current situation of dominant autosomal renal polycystosis // An. Med. Interna. — 1993. — Vol. 10. — P. 299-302.
7. Ishimitsu T., Kakeda T., Akashiba A. et al. Effects of valsartan on the progression of chronic renal insufficiency in patients with nondiabetic renal diseases // Hypertension Research. — 2005. — Vol. 28. — P. 865-870.
8. Nakao N., Yoshimura A., Morita H., Takada M., Kayano T., Ideura T. Combination treatment of angiotensin-II receptor blocker and angiotensin-converting-enzyme inhibitor in non-diabetic renal disease (COOPERATE): a randomised controlled trial // Lancet. — 2003. — Vol. 361. — P. 117-124.