Журнал «» 2 (34) 2014
Вернуться к номеру
Стратификация риска пациентов с артериальной гипертензией и сахарным диабетом 2-го типа: результаты украинского многоцентрового обсервационного исследования СТАТУС
Авторы: Сиренко Ю.Н., Радченко A.Д., Слащева Т.Г. от имени участников исследования - ГУ «ННЦ «Институт кардиологии имени академика Н.Д. Стражеско» НАМН Украины, г. Киев
Рубрики: Семейная медицина/Терапия, Эндокринология
Разделы: Клинические исследования
Версия для печати
В статье приведены данные исследования по оценке индивидуального 4-летнего риска сердечно-сосудистых осложнений у пациентов с неконтролируемой АГ (АД ≥ 140/90 мм рт.ст.) и СД 2-го типа с помощью модели исследования ADVANCE в Украине (программа СТАТУС). Показано, что почти половина пациентов с СД 2-го типа и неконтролируемой АГ имеют очень высокий 4-летний риск кардиоваскулярных осложнений — ≥ 8 %, который определяется не только повышенным АД, но и наличием сопутствующих состояний.
У статті наведені дані дослідження з оцінки індивідуального 4-річного ризику серцево-судинних ускладнень у пацієнтів з неконтрольованою АГ (АТ ≥ 140/90 мм рт.ст.) і ЦД 2-го типу за допомогою моделі дослідження ADVANCE в Україні (програма СТАТУС). Показано, що майже половина пацієнтів з ЦД 2-го типу й неконтрольованою АГ мають дуже високий 4-річний ризик кардіоваскулярних ускладнень — ≥ 8 %, що визначається не тільки підвищеним АТ, але й наявністю супутніх станів.
The article presents data from a study to assess the individual 4-year risk of cardiovascular complications in patients with uncontrolled arterial hypertension (blood pressure > 140/90 mmHg)
and type 2 diabetes mellitus using the model of the ADVANCE study in Ukraine (STATUS program). It is shown that almost half of patients with diabetes mellitus type 2 and uncontrolled arterial hypertension have a very high 4-year risk of cardiovascular complications, ≥ 8 %, which is determined not only by high blood pressure, but also the presence of comorbid conditions.
сахарный диабет, стратификация риска, обсервационное исследование.
цукровий діабет, стратифікація ризику, обсерваційне дослідження.
diabetes mellitus, risk stratification, observational study.
Статья опубликована на с. 9-19
В настоящее время ни у кого не вызывает сомнений тот факт, что наличие артериальной гипертензии (АГ) сокращает жизнь пациенту или приводит его к тяжелой инвалидизации, что влечет за собой значительное увеличение затрат государства, страховых компаний или семей на лечение [12, 24, 33]. Данными многочисленных исследований было показано, что чем выше уровень артериального давления (АД), тем чаще развиваются осложнения. По данным одного из метаанализов, в котором использовались данные 61 исследования и который включал 1 млн пациентов, чем выше был уровень систолического (САД) и диастолического (ДАД) АД, тем выше частота смерти от сердечно-сосудистых причин в каждой возрастной группе [39]. При наличии сопутствующих сердечно-сосудистых заболеваний отсутствие контроля АД влечет за собой увеличение риска неблагоприятного течения этого заболевания [37].
Особую проблему составляет контроль АД у пациентов с сахарным диабетом (СД). Повышение АД выявляется у 50–80 % больных с СД 2-го типа [1, 2, 6, 28, 35]. Частота выявления АГ зависит от возраста, этнической принадлежности, наличия ожирения и диабетического поражения почек. При этом повышенный уровень АД является одним из наиболее влиятельных факторов риска сердечно-сосудистых осложнений у больных с СД.
Сочетание АГ и СД значительно повышает риск повреждения органов-мишеней (почек, сердца, головного мозга) и приводит к более высокой частоте сердечно-сосудистых осложнений и смертности [27]. Так, у больных с наличием и АГ, и СД в 2 раза чаще развивается гипертрофия левого желудочка (ГЛЖ) и инсульт, в 3 раза чаще возникает ишемическая болезнь сердца (ИБС) и сердечная недостаточность, чем у пациентов с диабетом без АГ [17]. Анализ данных Фремингемского исследования показал, что наличие АГ у больных диабетом ассоциируется с повышением риска развития любых сердечно-сосудистых событий на 57 % и на 72 % — риска смерти от любых причин [25]. Таким образом, пациенты с наличием АГ и СД 2-го типа нуждаются не только в эффективном снижении АД, но и в защите органов-мишеней от повреждения и снижении риска сердечно-сосудистых событий и общей смертности.
В Европейских рекомендациях 2013 года по лечению АГ указано, что снижение АД связано со снижением частоты сердечно-сосудистых событий в подгруппах больных с СД, участвовавших в исследованиях, два из которых были полностью посвящены больным с СД 2-го типа [8]. Однако, несмотря на существующие знания о необходимости контроля АД у пациентов с СД 2-го типа для снижения сердечно-сосудистого риска, уровень АД в реальной практике остается далеким от идеального и часто значительно более высоким, чем в гипертензивной популяции без диабета [11, 15, 21–23, 31, 35].
В отношении целевого уровня АД у пациентов с СД в последних рекомендациях по лечению АГ (2013) произошли некоторые изменения. Если раньше считалось, что оптимальным для данной категории является достижение уровня < 130/80 мм рт.ст., то теперь целевые значения — < 140/85 мм рт.ст., и при наличии протеинурии возможно снижение систолического АД до < 130 мм рт.ст.
От чего зависит контроль АД?
— От пациента (его желание участвовать в лечении, его способность следовать рекомендациям врача, наличие у него сопутствующих заболеваний, генетические факторы, наличие вредных привычек);
— от лекарств (эффективность монотерапии только в 30–50 % случаев, наличие побочных эффектов, продолжительность действия);
— от врача (правильность выбора препарата или комбинации препаратов, удобный режим назначения препаратов, контроль своих назначений).
Таким образом, для эффективного снижения и контроля АД необходимы совместные усилия врача, пациента и выбор наиболее эффективных препаратов для снижения сердечно-сосудистого риска.
Экспертами было установлено, что у больных СД различная антигипертензивная терапия отличается по своей способности предотвращать почечные и сердечно-сосудистые осложнения, даже когда они обеспечивают одинаковое снижение АД [27]. По-видимому, это может быть связано с тем, что некоторые антигипертензивные препараты, кроме снижения АД, имеют дополнительные органопротекторные свойства. Так, в большинстве исследований с участием препаратов, влияющих на ренин-ангиотензин-альдостероновую систему (РААС), — ингибиторов ангиотензинпревращающего фермента (АПФ) и блокаторов рецепторов ангиотензина II (БРА II) — было получено уменьшение числа новых случаев микроальбуминурии, что расценивалось как доказательство защиты почек, однако это не сопровождалось достоверным снижением сердечно-сосудистой или общей смертности [27]. Полученные данные послужили предпосылкой для проведения дальнейших исследований, в частности ADVANCE (Action in Diabetes and Vascular Disease: PreterAx and DiamicroN Modified-Release Controlled Evaluation).
В антигипертензивной ветви этого масштабного исследования с участием 11 140 больных с СД 2-го типа назначение оригинальной фиксированной комбинации периндоприла/индапамида привело к дополнительному снижению АД в среднем до 135/75 мм рт.ст. и достоверному снижению риска микро- и макрососудистых осложнений на 9 %, почечных событий — на 21 %, коронарных осложнений — на 14 %, риска смерти от всех сердечно-сосудистых осложнений — на 18 %, риска общей смертности — на 14 % [9, 36]. Интересным является тот факт, что данная фиксированная комбинация также продемонстрировала способность восстанавливать уровень альбуминурии до нормы у 848 (52 %) пациентов с исходной микро- или макроальбуминурией [19].
То есть только комбинация «периндоприл + индапамид» в исследовании ADVANCE обеспечила пациентам с СД первичную и вторичную профилактику почечных событий вместе с достоверным снижением общей и сердечно-сосудистой смертности в сравнении с контрольной группой [27]. На сегодняшний день исследование ADVANCE стало классическим, и его результаты легли в основу множества современных рекомендаций, регламентирующих ведение пациентов с СД 2-го типа. Это связано не только с тем, что ADVANCE — самое крупное исследование с участием пациентов с СД 2-го типа, но также с тем, что оно было специально спланировано для оценки эффективности антигипертензивной терапии у больных с СД 2-го типа, поэтому результаты ADVANCE имеют высшую степень достоверности и научной ценности.
В помощь врачу разработаны многочисленные национальные рекомендации по лечению АГ, в том числе у пациентов с СД 2-го типа. В основном они базируются на рекомендациях Европейского общества гипертензии и Американского общества гипертензии. В этих рекомендациях указывается, что лечение пациента с АГ должно быть индивидуальным, т.е. с учетом индивидуального риска развития сердечно-сосудистых осложнений.
Это значит, что у каждого пациента с АГ и СД 2-го типа врач должен оценить наличие поражений органов-мишеней и сопутствующих заболеваний, рассчитать индивидуальный риск развития сердечно-сосудистых событий и выбрать тот антигипертензивный препарат или их комбинацию, которые обеспечат наибольшую эффективность в защите данного больного от осложнений.
Именно понимание индивидуального риска каждого конкретного пациента может помочь врачу определиться с правильным выбором терапии для снижения риска осложнений и пациенту понимать цели лечения и осознанно следовать рекомендациям врача.
Что представляет собой индивидуальный риск? Когда больной приходит к врачу, то наряду с повышенным АД и наличием СД 2=го типа у него могут быть и другие факторы риска развития сердечно-сосудистых заболеваний, которые самостоятельно увеличивают вероятность возникновения осложнений.
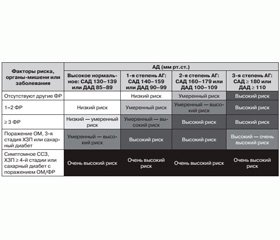
Для оценки риска часто используется Фремингемская шкала или SCORE. Фремингемская шкала определяет риск развития сердечно-сосудистых событий в ближайшие 10 лет (табл. 1).
Шкала SCORE — риск развития фатальных событий за тот же срок. Использование данных шкал у пациентов с СД 2-го типа имеет некоторые ограничения. Так, шкала SCORE не учитывает наличие СД у пациента. Кроме того, у больных с СД 2-го типа риск развития осложнений определяется не только повышенным АД и наличием традиционных факторов риска, но и целым рядом других состояний — контролем уровня глюкозы, наличием микрососудистых поражений, нарушений ритма и др.
Вот почему расчет 10-летнего риска у пациентов с СД 2-го типа с помощью таблиц SCORE или Фремингемской шкалы может приводить к неоправданному занижению реального риска и неиспользованию правильных лечебных подходов.
С учетом особенностей пациентов с АГ и СД 2-го типа — высокой частоты развития осложнений и множества факторов, определяющих их развитие, необходимы отдельные модели оценки риска для лиц с СД 2-го типа, которые позволят достоверно оценить риск у таких больных. Четкое понимание индивидуального риска позволит сделать выбор в пользу наиболее эффективной тактики ведения пациента для снижения риска осложнений.
Данные многоцентрового международного клинического исследования ADVANCE [9, 36] позволили создать новую современную модель для прогнозирования сердечно-сосудистого риска у пациентов с АГ и СД 2-го типа. Модель ADVANCE на сегодняшний день может рассматриваться как оптимальная: она самая современная, создана в результате самого масштабного исследования с участием пациентов с СД 2-го типа из 20 стран и позволяет рассчитать индивидуальный риск для конкретного пациента на ближайшие 4 года. Также преимуществами являются использование большого размера выборки и внешняя валидация (данная модель была протестирована для независимой популяции пациентов с СД 2-го типа, задействованных в исследовании DIABHYCAR). Сравнение с имеющимися перекрестными данными показывает, что участники ADVANCE, по-видимому, являются типичными представителями современной популяции пациентов с СД 2-го типа, получающими лечение во многих лечебных учреждениях [30]. Поэтому данная модель вполне может быть применима и для оценки индивидуального риска сердечно-сосудистых осложнений в украинской популяции больных СД 2-го типа.
Целью настоящего исследования было оценить индивидуальный 4-летний риск сердечно-сосудистых осложнений у пациентов с неконтролируемой АГ (АД > 140/90 мм рт.ст.) и СД 2-го типа с помощью модели исследования ADVANCE в Украине (программа СТАТУС). Оценка этого риска и демонстрация его пациенту могла бы помочь врачу в выборе наиболее эффективной тактики терапии и способствовать увеличению приверженности пациента к терапии через лучшее осознание им проблем, связанных с его здоровьем.
Материалы и методы
В исследование по оценке 4-летнего риска сердечно-сосудистых осложнений у пациентов с АГ и СД 2-го типа было включено 1790 пациентов. Критериями включения были: возраст старше 18 лет, диагностированный СД 2-го типа, уровень систолического АД > 140 мм рт.ст. и/или диастолического АД > 90 мм рт.ст. Не включались пациенты с перенесенными ранее сердечно-сосудистыми осложнениями (инфаркт миокарда, инсульт, операции реваскуляризации), состояниями, которые бы мешали больному участвовать в программе (ограниченная коммуникация), беременные или лактирующие женщины, отказавшиеся подписать форму информированного согласия.
У всех пациентов оценивали уровень САД и ДАД, возраст на момент установления диагноза СД, пол, длительность существования СД, принимают или не принимают антигипертензивную терапию, уровень пульсового АД (ПАД), уровень гликозилированного гемоглобина, уровень холестерина (ХС) без учета холестерина липопротеидов высокой плотности (ХС-ЛПВП), наличие фибрилляции предсердий, гипертрофии левого желудочка и ретинопатии, уровень микроальбуминурии. Кроме того, оценивали характер антигипертензивной терапии, которую пациенты принимали на момент обследования и которую затем рекомендовали принимать.
Измерения САД и ДАД проводили в положении сидя трижды с интервалом 1–2 минуты. Определяли среднее из трех измерений. ЧСС определяли после второго измерения. Уровень ПАД рассчитывали как разницу между САД и ДАД.
Индекс массы тела определяли по формуле: ИМТ = масса тела/(рост)2, кг/м2.
Уровень микроальбуминурии определяли полуколичественным методом с помощью тест-полосок MICRAL (Roche, Швейцария). Принципом теста является иммунологическое определение человеческого альбумина путем образования растворимого конъюгата антитела золота. Избыточный конъюгат оседает на разделительной зоне, содержащей иммобилизированный человеческий альбумин. По изменению цвета полоски оценивали уровень альбуминурии.
Риск сердечно-сосудистых осложнений определяли, используя калькулятор исследования ADVANCE, в который врач непосредственно вводил данные пациента. Схема для оценки 4-летнего риска сердечно-сосудистых заболеваний уравнением модели исследования ADVANCE представлена на рис. 1.
Исследование проводилось врачами поликлиник в различных регионах Украины (список врачей представлен в приложении). Каждый врач на приеме отбирал 10 пациентов, соответствующих критериям включения и не имеющих критериев исключения, и на основании данных обследования заполнял индивидуальные карты пациентов. Эти данные использовались для расчета индивидуального риска.
Каждый пациент перед включением подписывал форму информированного согласия на участие в программе.
Статистическую обработку полученных данных проводили после создания базы данных в системе Microsoft Excel.
Результаты и обсуждение
Характеристика пациентов, включенных в исследование, представлена в табл. 2.
Как видно из таблицы, пациенты соответствовали критериям включения, больше половины составляли женщины. Средний возраст на момент исследования был 61,2 ± 0,2 года с длительностью существования диагноза СД 7,1 ± 0,1 года. Средний уровень САД и ДАД был достаточно высоким — 160,2/95,4. И это несмотря на то, что большинство пациентов (74,1 %) принимали 2 и более АГП. Из них 47 % имели 2-ю степень повышения АД, 31,4 % — 1-ю степень и у 21,6 % уровень АД был > 180/110 мм рт.ст. Эти данные подтверждают тот факт, что у пациентов с АГ и СД 2-го типа трудно достичь снижения и нормализации уровня АД.
Средний индекс массы тела превышал 30 кг/м2. Ожирение имели 52,5 %, избыточную массу тела — 37,5 %.
Согласно рекомендациям Европейского общества кардиологов/Европейского общества гипертензии 2013 года, наличие диагностированного СД (глюкоза > 7 ммоль/л (126 мг/дл) или глюкоза через 2 часа после нагрузки > 11,0 ммоль/л (198 мг/дл)) или метаболического синдрома приравнивается к поражению органов-мишеней. Риск развития сердечно-сосудистых осложнений увеличивается даже при небольшом повышении АД, что требует от врача немедленного назначения антигипертензивного лечения и жесткого контроля его приема. При этом у одного пациента СД может быть компенсированным (HbA1c < 7 %), а у другого — декомпенсированным (HbA1c > 7 %), и, соответственно, прогноз у этих пациентов будет отличаться. Согласно данным исследования ADVANCE, увеличение уровня HbA1c на 1 % и длительности существования СД на 1 год сопровождалось достоверным увеличением риска кардиоваскулярных осложнений соответственно на 11 и 9 % [5, 30]. В нашем исследовании у большинства пациентов (65,9 %) CД был декомпенсированным и его длительность не превышала 5 лет (у 51,5 %).
Cредний уровень ПАД у наших больных превышал величину 60 мм рт.ст., которая служит границей для определения наличия дополнительного риска, и был сопоставим с данными исследования ADVANCE. Увеличение ПАД можно расценивать как маркер снижения эластичности крупных артерий [3, 4, 7, 8]. Наличие АГ и СД значительно ускоряет процесс «старения» сосудов, что подтверждают данные исследования СТАТУС: у большинства обследованных (73,3 %) уже в возрасте 60 лет уровень ПАД составляет > 60 мм рт.ст. По данным исследования ADVANCE, увеличение ПАД на 1 мм рт.ст. влекло достоверное увеличение риска осложнений на 0,7 %.
Средний уровень ХС без ХС-ЛПВП в нашем исследовании был 5,2 ± 0,1 ммоль/л, что было значительно выше, чем в исследовании ADVANCE (4,0 ммоль/л), в котором увеличение данного показателя на 1 ммоль/л сопровождалось увеличением риска развития сердечно-сосудистых осложнений на 13 %.
ГЛЖ в среднем встречается у 72 % пациентов с АГ и СД 2-го типа и только у 32 % пациентов с сопоставимой степенью АД без СД [17]. Наличие признаков ГЛЖ является бесспорным фактором неблагоприятного прогноза [16, 20, 22, 23, 29]. В нашем исследовании ГЛЖ имели 87,1 % пациентов, что свидетельствует о высоком риске кардиоваскулярных осложнений.
Поражение почек при АГ и СД 2-го типа оценивается по наличию альбуминурии (или соотношению альбумин/креатинин мочи), уровню креатинина сыворотки крови и по скорости клубочковой фильтрации. Если содержание альбумина в моче составляет 30–300 мг в сутки или 20–200 мг/л, то говорят о наличии микроальбминурии. Если содержание альбумина превышает 300 мг/сут, или 200 мг/л, то говорят о макроальбуминурии. Микроальбуминурия является не только ранним признаком поражения почек как органа-мишени, но и независимым фактором риска развития сердечно-сосудистых осложнений и смертности [13]. В нашем исследовании превышение содержания альбумина в моче более 20 мг/л имели 88,8 % пациентов, что было значительно выше, чем в исследовании ADVANCE (30 %). Наличие микроальбуминурии в сочетании с СД 2-го типа и повышенным АД говорит о высоком/очень высоком риске развития кардиоваскулярных осложнений. Поэтому при наличии микроальбуминурии становится важным выбор антигипертензивной терапии (некоторые группы имеют преимущества) и мониторирование уровня альбуминурии в процессе лечения. Если на фоне назначенной терапии происходит уменьшение и нормализация содержания альбуминов в моче, то можно говорить, что терапия подобрана правильно.
Место ретинопатии для определения риска сердечно-сосудистых осложнений у пациентов с АГ в настоящее время четко не определено. Согласно рекомендациям Европейского общества кардиологов/Европейского общества артериальной гипертензии, наличие 3-й (кровоизлияние, микроаневризмы, твердые экссудаты) или 4-й (отек соска зрительного нерва или макулы) степени поражения сетчатки является показателем тяжелого течения АГ и неблагоприятного прогноза [14, 26]. Значение же 1-й (сужение артериол или фокальное, или генерализованное) или 2-й (артериовенозные насечки) степени для прогноза различное в различных исследованиях [10, 18, 20, 32, 34, 40–42], что, вероятно, связано с субъективностью анализа и низким воспроизведением полученных данных.
У больных с СД ретинопатия не только может возникать из-за повышенного АД, но и быть непосредственно связана с СД (микрососудистое поражение) и являться маркером сердечно-сосудистых осложнений [43, 44]. В популяции исследования ADVANCE наличие ретинопатии ассоциировалось с увеличением риска осложнений на 47 %. В нашем исследовании 69,3 % пациентов имели ретинопатию.
Фибрилляция предсердий встречалась у 19,5 % пациентов, включенных в исследование СТАТУС. Это значительно больше, чем в исследовании ADVANCE (5,4 %). Вероятно, это связано с тем, что, в отличие от наблюдения ADVANCE, все наши пациенты имели АГ и преобладающее большинство — ГЛЖ, которая является фактором риска для возникновения фибрилляции предсердий. Наличие данного нарушения ритма в исследовании ADVANCE было сопряжено с увеличением риска кардиоваскулярных осложнений на 82 %.
Определение индивидуального риска сердечно-сосудистых осложнений не только ставит цель установить прогноз для конкретного пациента на ближайшие годы, но позволяет также принять меры для снижения этого риска, выбирая терапию, которая доказала способность предупреждать развитие осложнений. С одной стороны, у пациентов с низким риском это позволяет избежать чрезмерно частого использования медикаментозной терапии и обратить внимание врачей на немедикаментозные способы снижения АД. С другой стороны, при наличии высокого и очень высокого риска это позволяет своевременно назначать адекватную антигипертензивную терапию (антитромбоцитарную, гиполипидемическую) и осуществлять жесткий контроль за выполнением рекомендаций. По данным шведских исследователей, реально в их системе здравоохранения семейными врачами антигипертензивная терапия назначается только у 68,5 % с высоким риском и у 77,2 % пациентов — с очень высоким риском [38]. А это означает, что контроль АД будет априори недостаточным, так как препараты для снижения АД вообще не назначаются 23 и 31,5 % пациентов.
При разработке модели оценки риска ADVANCE была определена группа очень высокого риска развития кардиоваскулярных осложнений (4-летний риск≥ 8 %). В нее вошло 22 % от всех пациентов, участвующих в исследовании ADVANCE. Именно у этой категории больных произошло 48 % от всех событий. В нашем наблюдении пациентов с уровнем 4-летнего риска ≥ 8 % оказалось значительно больше — 46 %.
Мы оценили показатели, по которым группа очень высокого риска (≥ 8 %) отличалась от группы менее высокого риска (< 8 %). Эти данные представлены в табл. 3.
Как видно из таблицы, более высокий риск был обусловлен большим возрастом пациентов, большей длительностью существования СД, более высокими уровнями САД, ПАД, HbA1c и ХС без ХС-ЛПВП, более частым выявлением у них ГЛЖ, микроальбуминурии, ретинопатии и фибрилляции предсердий.
138 (7,7 %) пациентов, включенных в исследование, не принимали АГП. У остальных пациентов лечение включало в среднем 2,4 АГП, но все они имели при этом уровень АД значительно выше целевого. То есть у большинства пациентов с АГ терапия была неэффективной. 326 (18,2 %) получали монотерапию и 1326 (74,1 %) — комбинацию препаратов. Из них 623 (34,8 %) — два препарата и 703 (39,3 %) — три и более АГП. При монотерапии наиболее часто использовались ингибиторы ангиотензинпревращающего фермента — 58,6 %, бета-адреноблокаторы — 16 % и блокаторы рецепторов ангиотензина II — 14 %. Антагонисты кальциевых каналов, диуретики и другие классы АГП назначались соответственно 8; 1,8 и 1,5 % пациентов.
Комбинацию 2 препаратов принимали 662 пациента: у 181 (29,1 %) это была фиксированная комбинация в одной таблетке, у 442 (70,9 %) — свободная комбинация. Частота использования различных двойных комбинаций представлена на рис. 2.
/15/15.jpg)
Среди комбинаций 2 препаратов пациенты чаще принимали ингибитор АПФ + диуретик — 170 пациентов (27,3 %); 123 (19,7 %) — ингибитор АПФ + антагонист кальция; 47 (7,5 %) — БРА II + диуретик; 38 (6,1 %) — БРА II + антагонист кальция.
Только 59,7 % больных принимали рациональные рекомендованные большинством руководств комбинации для лечения пациентов с СД: блокатор РААС (иАПФ или БРА II) + диуретик или антагонист кальция. Почти 40 % участников использовали другие нерациональные комбинации — блокатор РААС + бета-блокатор (не является рациональной, действие через одинаковые механизмы), или не блокатор РААС + диуретик или антагонист кальция (возможно только в случае непереносимости блокаторов РААС или при наличии противопоказаний к их назначению, что редко встречается и не может составлять 40 %).
Среднесуточные дозы компонентов наиболее часто используемых комбинаций представлены в табл. 4.
Как видно из таблицы, средние дозы для ряда препаратов (эналаприла, лизиноприла, каптоприла) были меньше средних терапевтических для лечения АГ, что частично объясняет недостаточную эффективность назначенной терапии. В то же время суточная доза гидрохлортиазида в комбинации с каптоприлом была достаточно высокая, что не является положительным фактом (при увеличении дозы диуретика увеличивается частота побочных реакций). Вероятно, это связано с назначением в течение суток нескольких таблеток фиксированной комбинации, в которой доза гидрохлортиазида была 25 мг, что говорит о нерациональном использовании фиксированных комбинаций, основным преимуществом которых как раз и есть возможность их назначения в режиме одна таблетка один раз в сутки.
Таким образом, анализ терапии, получаемой пациентами с АГ и СД 2-го типа, показал существование некоторой врачебной инерции:
— недостаточное использование комбинированной терапии, которая рекомендована пациентам с СД 2-го типа с самого начала лечения;
— редкое назначение фиксированных комбинаций (13,7 %);
— применение нерекомендованных комбинаций (без блокаторов РААС или с одинаковым механизмом действия);
— нерациональный режим использования комбинаций (недостаточные дозы препаратов в комбинациях, назначение их несколько раз в сутки).
Вероятно, это и стало причиной низкой эффективности антигипертензивного лечения у пациентов, включенных в исследование.
Проанализировав терапию, которую пациенты получали на момент обращения, врачи, участвовавшие в исследовании, провели коррекцию терапии 1718 (96 %) пациентам. После чего практически всем пациентам — 1775 (99,6 %) была рекомендована терапия на базе рациональных комбинаций (блокатор РААС (иАПФ или БРА II) + диуретик или антагонист кальция). Комбинацию иАПФ и диуретика рекомендовали 1431 (80,3 %) пациенту. Из них для подавляющего большинства — 1369 (76,8 %) была выбрана оригинальная фиксированная комбинация «периндоприла аргинин + индапамид» (производства компании Servier, Франция), что соответствует современным рекомендациям и обосновано данными доказательной медицины, о которых говорилось выше. Как уже упоминалось в статье, данная комбинация продемонстрировала высокую эффективность в снижении риска почечных и сердечно-сосудистых осложнений и смерти от любых причин в самом крупном исследовании с участием пациентов с СД 2-го типа — исследовании ADVANCE. Также важно, что в данной фиксированной комбинации продолжительность действия каждого компонента — и периндоприла, и индапамида — составляет не менее 24 часов, что позволяет назначать удобный режим приема для пациента — одна таблетка один раз в сутки. Наличие различных дозировок оригинальной фиксированной комбинации (дозы периндоприла аргинина/индапамида соответственно для препаратов Нолипрел аргинин, Нолипрел аргинин форте или Нолипрел Би-форте 2,5/0,625 мг, 5/1,25 мг, 10/2,5 мг) также является удобным. Это позволяет индивидуально подходить к лечению конкретного пациента и при необходимости увеличения дозы сохранять удобный режим лечения (также остается одна таблетка один раз в сутки). Уменьшение количества препаратов, принимаемых больными, особенно важно для улучшения приверженности пациентов с СД 2-го типа, которые наряду с антигипертензивными, гиполипидемическими и антитромбоцитарными должны еще и принимать противодиабетические препараты.
Таким образом, исследование СТАТУС показало, что:
1) почти половина пациентов с СД 2-го типа и неконтролируемой АГ имеют очень высокий 4-летний риск кардиоваскулярных осложнений — ≥ 8 %, который определяется не только повышенным АД, но и наличием сопутствующих состояний (отсутствием контроля СД, наличием повышенного пульсового АД, фибрилляции предсердий, ретинопатии, микроальбуминурии, дислипидемии, ожирения), которые также нуждаются в коррекции;
2) причиной отсутствия контроля АД у обследованных пациентов с АГ и СД 2-го типа, несмотря на прием антигипертензивной терапии, во многом являлась врачебная инерция, которая проявлялась недостаточным назначением комбинированной терапии и фиксированных комбинаций, а также использованием нерациональных комбинаций;
3) позитивным фактом является то, что коррекция антигипертензивной терапии пациентам с АГ и СД 2-го типа была проведена с учетом существующих рекомендаций и данных многоцентровых исследований. Выбранная для большинства пациентов терапия обладает доказанной эффективностью в решении выявленных задач: снижения и нормализации уровня АД, регресса и уменьшения поражения органов-мишеней и снижения риска сердечно-сосудистых осложнений.
1. Катеринчук І., Катеринчук В. Артеріальна гіпертензія у хворих на цукровий діабет. — К., 2005. — 169 с.
2. Маньковский Б.Н. К вопросу о вторичной профилактике инсульта у больных сахарным диабетом: взгляд эндокринолога // Практич. ангіолог. — 2006. — № 4(05). — C. 24–25.
3. Рекомендації Української асоціації кардіологів з профілактики та лікування артеріальної гіпертензії. — К.: Бізнес Поліграф, 2008. — 80 с.
4. Сіренко Ю.М. Артеріальна гіпертензія (посібник для лікарів). — К.: Морион, 2002. — 201 с.
5. Современная модель для прогнозирования сердечно-cосудистого риска у пациентов с сахарным диабетом 2-го типа // Ліки України. — 2011. — № 6. — С. 34–40.
6. Целуйко В.И., Чернышов В.А., Малая Л.Т. Метаболический синдром Х. — Харків: Гриф, 2002. — 250 с.
7. 2007 European Society of Hypertension — European Society of Cardiology guidelines for management of arterial hypertension // J. Hypertension. — 2007. — Vol. 25. — P. 1105–1187.
8. 2013 ESH/ESC Guidelines for the management of arterial hypertension The Task Force for the management of arterial hypertension of the European Society of Hypertension (ESH) and of the European Society of Cardiology (ESC) // Journal of Hypertension. — 2013. — Vol. 31. — P. 1281–1357.
9. ADVANCE Collaborative Group. Rationale and design of the ADVANCE study: a randomised trial of blood pressure lowering and intensive glucose control in high risk individuals with type 2 diabetes mellitus. Action in Diabetes and Vascular Disease: PreterAx and DiamicroN Modified-Release Controlled Evaluation // J. Hypertens. — 2001. — Vol. 19 (suppl.). — P. S21–S28.
10. Antonios T.F., Singer D.R., Markandu N.D., Mortimer P.S., MacGregor G.A. Rarefaction of skin capillaries in borderline essential hypertension suggests an early structural abnormality // Hypertension. — 1999. — Vol. 34. — P. 655–658.
11. Beaton S.J., Nag S.S., Gunter M.J., Gleeson J.M., Sajjan S.S., Alexander C.M. Adequacy of glycemic, lipid, and blood pressure management for patients with diabetes in a managed care setting // Diabetes Care. — 2004. — Vol. 27. — P. 694–698.
12. Blood Pressure Lowering Treatment Trialists Collaboration. Effects of different blood-pressure-lowering regimens on major cardiovascular events; results of prospectively-designed overviews of randomized trials // Lancet. — 2003. — Vol. 362. — P. 1527–45.
13. Borch-Johnsen K., Feldt-Rasmussen B., Strandgaard S. et al. Urinary Albumin Excretion: An Independent Predictor of Ischemic Heart Disease // Arterioscler. Thromb. Vasc. Biol. — 1999. — Vol. 19. — P. 1992–1997.
14. Breslin D.J., Gifford R.W. Jr, Fairbairn J.F. 2nd, Kearns T.P. Prognostic importance of ophthalmoscopic findings in essential hypertension // JAMA. — 1966. — Vol. 195. — P. 335–338.
15. Cederholm J., Eeg-Olofsson K., Eliasson B. et al. Risk prediction of cardiovascular disease in type 2 diabetes: A risk equation from the Swedish National Diabetes Register (NDR) // Diabetes Care. — 2008. — Vol. 31. — P. 2038–2043.
16. Chamnan P., Simmons R.K., Sharp S.J. et al. Cardiovascular risk assessment scores for people with diabetes: a systematic review // Diabetologia. — 2009. — Vol. 52. — P. 2001–2014.
17. Chokshi N.P., Grossman E., Messerli F.H. Blood pressure and diabetes. Vicious twins // Heart. — 2013. — Vol. 99(8). — P. 577–585.
18. Cuspidi C., Meani S., Salerno M., Fusi V., Severgnini B., Valerio C. et al. Retinal microvascular changes and target organ damage in untreated essential hypertensives // J. Hypertens. — 2004. — Vol. 22. — P. 2095–2102.
19. De Galan B.E., Perkovic V., Ninomiya T. et al. On behalf of the ADVANCE Collaborativе Group. Lowering blood pressure reduces renal events in type 2 diabetes // J. Am. Soc. Nephrology. — Еpub. 18 February 2009 as doi: 10.1681/ASN.2008070667.9,20.
20. Dimmitt S.B., West J.N., Eames S.M., Gibson J.M., Gosling P., Littler W.A. Usefulness of ophthalmoscopy in mild to moderate hypertension // Lancet. — 1989. — Vol. 1. — P. 1103–1106.
21. Duggirala M., Cuddihy R., Cuddihy M. et al. Predictors of blood pressure control in patients with diabetes and hypertension seen in primary care clinics // Am. J. Hypertens. — 2005. — Vol. 18. — P. 833–838.
22. Eliasson B., Cederholm J., Nilsson P., Gudbjornsdottir S. Steering Committee of the Swedish National Diabetes Register. The gap between guidelines and reality: Type 2 diabetes in a National Diabetes Register 1996–2003 // Diabet. Med. — 2005. — Vol. 22. — P. 1420–1426.
23. Elis A., Rosenmann L., Chodick G. et al. The association between glycemic, lipids and blood pressure control among Israeli diabetic patients // Q.J. Med. — 2008. — Vol. 101. — P. 275–280.
24. Erdine S. // ESH Scientific Newsletter. — 2000. — 1(3).
25. Ferrannini E., Cushman W. Diabetes and hypertension: the bad companions // The Lancet. — 2012. — Vol. 380, Issue 9841. — P. 601–610.
26. Frant R., Groen J. Prognosis of vascular hypertension; a 9 year follow-up study of 418 cases // Arch. Intern. Med. (Chic.). — 1950. — Vol. 85. — P. 727–750.
27. Garcia-Donaire J.A., Segura J., Cerezo C., Ruilope L.M. A review of renal, cardiovascular and mortality endpoints in antihypertensive trials in diabetic patients // Blood Pressure. — 2011. — Vol. 20. — P. 322–334.
28. Hypertension and Diabetes Study Group. Hypertension in diabetes study: I. Prevalence of hypertension in newly presenting type 2 diabetic patients and the association with risk factors for cardiovascular and diabetic complications // J. Hypertension. — 1993. — Vol. 11. — P. 309–317.
29. Kannel W., Cobb J. Left ventricular hypertrophy and mortality: results from the Framingham Study // Cardiology. — 1992. — Vol. 81. — P. 291–298.
30. Kengne A.P., Patel A., Colagiuri S. et al. The Framingham and UKPDS risk equations do not reliably estimate the probability of cardiovascular events in a large ethnically diverse sample of patients with diabetes: the Action in Diabetes and Vascular Disease: Preterax and Diamicron–MR Controlled Evaluation (ADVANCE) Study // Diabetologia. — 2010. — Vol. 53. — P. 821–831.
31. McFarlane S.I., Jacober S.J., Winer N., Kaur J., Castro J.P., Wui M.A. et al. Control of cardiovascular risk factors in patients with diabetes and hypertension at urban academic medical centers // Diabetes Care. — 2002. — Vol. 25. — P. 718–723.
32. McGeechan K., Liew G., Macaskill P., Irwig L., Klein R., Klein B.E. et al. Prediction of incident stroke events based on retinal vessel caliber: a systematic review and individual-participant meta-analysis // Am. J. Epidemiol. — 2009. — Vol. 170. — P. 1323–1332.
33. Mensah G. Controlling high blood pressure: the art of the soluble and the hope of progress // J. Clinical Hypertens. — 2007. — Vol. 9. — P. 827–830.
34. Noon J.P., Walker B.R., Webb D.J., Shore A.C., Holton D.W., Edwards H.V., Watt G.C. Impaired microvascular dilatation and capillary rarefaction in young adults with a predisposition to high blood pressure // J. Clin. Invest. — 1997. — Vol. 99. — P. 1873–1879.
35. Orozco-Beltran D., Gil-Guillen V.F., Quirce F. et al. Collaborative diabetes study investigators. Control of diabetes and cardiovascular risk factors in patients with type 2 diabetes in primary care. The gap between guidelines and reality in Spain // Int. J. Clin. Pract. — 2007. — Vol. 61. — P. 909–15.
36. Patel A., MacMahon S., Chalmers J. et al. Effects of a fixed combination of perindopril and indapamide on macrovascular and microvascular outcomes in patients with type 2 diabetes mellitus (the ADVANCE trial): a randomised controlled trial // Lancet. — 2007. — Vol. 370. — P. 829–840.
37. Pepine C., Kowey P., Kupfer S. et al. for the INVEST Investigators. CHRONIC CORONARY ARTERY DISEASE: Predictors of Adverse Outcome Among Patients With Hypertension and Coronary Artery Disease // J. Am. Coll. Cardiol. — 2006. — Vol. 47. — P. 547–551.
38. Persson M., Carlberg B., Tavelin B., Lindholm L. Doctor’s estimation of cardiovascular risk and willingness to give drug treatment in hypertension: fair risk assessment but defensive treatment policy // J. Hypertens. — 2004. — Vol. 22. — P. 65–71.
39. Prospective Studies Collaboration. Age-specific relevance of usual blood pressure to vascular mortality: a meta-analysis of individual data for one million adults in 61 prospective studies // Lancet. — 2002. — Vol. 360. — P. 1903–1913.
40. Sairenchi T., Iso H., Yamagishi K., Irie F., Okubo Y., Gunji J. et al. Mild retinopathy is a risk factor for cardiovascular mortality in Japanese with and without hypertension: the Ibaraki Prefectural Health Study // Circulation. — 2011. — Vol. 124. — P. 2502–2511.
41. Van den Born B.J., Hulsman C.A., Hoekstra J.B., Schlingemann R.O., van Montfrans G.A. Value of routine funduscopy in patients with hypertension: systematic review // BMJ. — 2005. — Vol. 331. — P. 73.
42. Wong T.Y., Mitchell P. Hypertensive retinopathy // N. Engl. J. Med. — 2004. — Vol. 351. — P. 2310–2317.
43. Yang X., So W.Y., Kong A.P. et al. Development and validation of stroke risk equation for Hong Kong Chinese patients with type 2 diabetes: the Hong Kong Diabetes Registry // Diabetes Care. — 2007. — Vol. 30. — P. 65–70.
44. Yang X., So W.Y., Kong A.P. et al. Development and validation of a total coronary heart disease risk score in type 2 diabetes mellitus // Am. J. Cardiol. — 2008. — Vol. 101. — P. 596–601.
Приложение. Список участников исследования
Гай О.І., Береза Н.В., Гавриш О.О., Рихлик К.В., Замкова Н.В., Богдан Т.В., Куришко Т.В., Александрова Л.М., Голубовська О.П., Кириленко О.Є., Антоновська Н.В., Яремчук О.П., Анджапарідзе Н.П., Головенко О.Є, Самбір О.В., Базелінський В.М., Забіяка Л.К., Єгорова М.С., Зубкова С.Т., Балтовська О.С., Вережнікова Г.П., Дзюбенко А.А., Заболотна О.В., Круглова В.О., Лібова Л.Т., Мохначова Н.О., Пономарьов Д.В., Садова С.В., Лащевська О.І., Залевська Т.Д., Насвіт Р.А., Мінка С.М., Бланкман І.В., Іванова Г.П., Матюха О.М., Носова Н.М., Дембицька Т.Я., Данильчик Т.В., Бездверний Ю.І., Глуговський О.Л., Голюк Л.В., Дубчак О.Г., Дученко Т.Ф., Міхєєва С.О., Побідаш О.Л., Нагнибіда К.М., Солотко Н.П., Цимбалюк І.Л., Кудіна Ю.В., Бурова Т.В., Мосійчук С.М.,Клименко Р.П., Концева А.Л., Кривякіна В.Т., Михальцова О.Ю., Польщикова А.Т., Ржемовська Т.М., Твердлхліб І.Л., Полішкевич В.Г., Волошина Л.Г., Ткаленко О.М., Пономарьова О.В., Владимирова А.М., Шумейко Н.О., Суєвалова Л.В., Тарнавська Н.М., Платонова С.В., Фролікова В.М., Калініченко К.С.,Лазарєва І.А., Маятна А.Б., Приходько О.А., Макаренко О.Г., Проняєва І.І., Косенко Н.М., Кохтаєва Н.Е., Мец А.М., Стеблянко І.О., Пічугова .Ф., Горбачова М.М., Мороз С.О., Милославська Ю.О., Буравльова В.Ю., Князєв О.О., Рюміна О.Г., Тюпіна О.І., Ківер Т.П., Мартиненко Т.В., Дорошенко Л.Р., Ріпа М.М., Василенко В.В., Овчинникова О.М., Гутченко І.М., Рижих В.С., Школьникова А.В., Оверченко Н.О., Корбан Л.М., Стойко О.А., Губіна О.В., Кумуржи І.П., Лебезнева Л.А., Садикова І.М., Кавун Л.О., Бойко Н.В.,Дремов С.В., Шумейкіна І.П., Костогриз А.І., Літвяк В.І., Карлова І.М., Веселова Г.С., Крейндель К.Л.,Іваницька Л.В., Ганюченко В.В., Даваль Н.І., Семеніхін С.С., Рожко Ю.В., Лісогорська О.В., Зверинська І.М., Посохова В.О., Ніколаєва Н.М., Бондаренко Т.В., Лук’яненко Т.В., Попова Л.Г., Мехтієва Ф.Б., Корчевська Г.І., Полюшко Т.В., Дановська Є.В., Бринзевич А.К., Вовк К.В., Курінна М.В., Кравченко І.І., Сальнікова С.В., Кротова О.Б., Панченко Г.Ю., Васілева О.В., Бортна О.М., Коростиль Л.В., Гусак Л.І., Любенко В.М., Хомцій Л.І., Горбач Л.О., Лафаренко В.А.,Лупенко Н.В., Максим Г.Я., Петрущак М.О., Строкова К.Є., Хом’як Д.Л., Лисюк Т.Ф., Панасюк М.В.,Андрухів Н.А., Андрєєва Н.Г., Прівалова О.С., Дьоготь І.В., Зайченко К.Л., Зелінська Л.В., Ісаєва Л.Й., Слободян О.Л., Стрельчук Л.М., Кабачінський А.В., Шегера Г.В., Ільюшечкін І.І., Вишневська О.В., Потапська Л.О., Кривенкова Е.П., Кіносян А.Г., Вечтомова Н.В., Снісаренко Т.Ю., Пламеневська С.А., Шульга Р.М., Метакса Л.Л., Аксенова Т.О., Ворфоломєєва Г.С., Дубовік Т.К., Залєсова Н.М., Магеїв В.В., Марченко Н.В., Петрова Н.І., Салівончик Г.О., Севковська І.А., Сільченко О.М., Скрипниченко В.С., Стемковська С.М., Тарасенко І.П., Черепанов О.В., Полозова О.М., Горянська І.Я., Драненко Н.Ю., Крапивіна Л.В., Пастухова О.А., Шушлян Л.Й.

/11/11.jpg)
/12/12.jpg)
/13/13.jpg)
/14/14.jpg)
/15/15_2.jpg)