Международный неврологический журнал 3 (65) 2014
Вернуться к номеру
Скелетно-мышечная боль: пути повышения эффективности терапии
Авторы: Ярошевский А.А. - Харьковская медицинская академия последипломного образования
Рубрики: Неврология
Разделы: Справочник специалиста
Версия для печати
Статья посвящена скелетно-мышечной боли, которая является наиболее частой причиной обращения пациентов к врачу. Уделяется внимание повышению эффективности терапии.
В острую фазу обязательным компонентом является воздействие на болевой синдром (сочетание нестероидных противовоспалительных препаратов (Ксефокам) и витаминов группы В (Нейробион), взаимоусиливающих анальгетический эффект), и назначение нейрометаболической терапии для улучшения трофики мышц. В хроническую фазу такие пациенты нуждаются прежде всего
в нейрометаболической терапии, что предотвращает дальнейшую эскалацию патобиохимических процессов в мышечной ткани.
Стаття присвячена скелетно-м’язовому болю, що є найбільш частою причиною звернення пацієнтів до лікаря. Приділяється увага підвищенню ефективності терапії. У гостру фазу обов’язковим компонентом є вплив на больовий синдром (поєднання нестероїдних протизапальних препаратів (Ксефокам) і вітамінів групи В (Нейробіон), що взаємно підсилюють аналгетичний ефект), і призначення нейрометаболічної терапії для поліпшення трофіки м’язів. У хронічну фазу такі пацієнти потребують насамперед нейрометаболічної терапії, що запобігає подальшій ескалації патобіохімічних процесів у м’язовій тканині.
Article deals with musculoskeletal pain, which is the most frequent reason for seeking patients to the doctor. Attention is paid to improving the effectiveness of therapy. In the acute phase, mandatory component is the impact on pain syndrome (a combination of non-steroidal anti-inflammatory drugs (Xefocam) and B vitamins (Neurobion), synergetic in terms of analgesic effect), and the admi-nistration of neurometabolic therapy to improve muscle trophism. In the chronic phase, these patients require first of all neurometabolic therapy that prevents further escalation of pathobiochemical processes in muscle tissue.
скелетно-мышечная боль, Ксефокам, Нейробион.
скелетно-м’язовий біль, Ксефокам, Нейробіон.
musculoskeletal pain, Xefocam, Neurobion.
Статья опубликована на с. 102-108
Боль в спине (в области шейного, грудного или поясничного отделов позвоночника) — одна из наиболее частых причин обращения к врачу. По данным эпидемиологических исследований, распространенность боли в спине достигает 40–80 %. Ежегодно хотя бы один эпизод боли в спине испытывает около 17 % населения, а в течение жизни хотя бы один эпизод боли в спине отмечается у 70–80 % населения [1, 2, 11, 20]. При этом затраты на лечение боли в спине в три раза превышают затраты на терапию онкологических больных, тем не менее лечение не всегда дает желаемый результат. По данным Национального центра статистики здоровья населения США, люди в возрасте до 45 лет чаще всего ограничивают свою активность из–за постоянных болей в спине и шее, а распространенность хронической боли в спине составляет 26–32 % среди взрослого населения [8, 22, 23, 29].
В последние годы произошла трансформация взглядов на механизмы боли в спине. Ранее болевые синдромы в области спины связывались с развитием остеохондроза — дегенеративно-дистрофического поражения позвоночника [2, 19, 20]. В процессе наблюдений за пациентами с болью в спине оказалось, что выраженность дегенеративных изменений позвоночника не коррелирует с клинической картиной, поэтому их наличие не должно определять ни лечебную, ни экспертную тактику [4, 5, 8, 10]. Кроме того, при постоянной сохранности патологических изменений анатомических структур позвоночника отмечается рецидивирующее течение болей в пояснице.
На сегодняшний день считается, что наиболее частой причиной (85–90 % случаев) боли в спине является дисфункция мышечного (рефлекторные мышечно-тонические и миофасциальные синдромы) и связочно-суставного аппарата позвоночника (фасеточный синдром). Эти патологические состояния обозначаются как скелетно-мышечная боль [8, 20, 29]. Ввиду одинаковых патогенетических механизмов скелетно-мышечной боли вне зависимости от ее этиологии в современной литературе это состояние обозначается термином «неспецифическая боль в спине». В Международной классификации болезней десятого пересмотра (МКБ–10) термину «неспецифическая боль в спине» соответствуют диагнозы раздела «Дорсалгии» М54 (цервикалгия — М54.2; люмбалгия — М54.5; торакалгия — М54.6).
Кроме неспецифической боли в спине, болевой синдром может быть связан с компрессией корешка грыжей диска, со стенозом позвоночного канала и т.п., а также специфическими спинальными процессами (опухолями, инфекциями). Поэтому задачей врача, к которому обратился пациент с болью в спине, является проведение клинико–неврологического обследования, позволяющего отнести болевой синдром пациента в одну из трех категорий [29]:
— неспецифическая боль в спине (рефлекторный мышечно-тонический, миофасциальный болевой синдромы), являющаяся доброкачественной;
— боль в спине, связанная с очаговым поражением нервной системы (радикулопатией или стенозом спинномозгового канала);
— боль в спине, ассоциированная со специфическими (онкологическими, инфекционными и т.п.) процессами на спинальном уровне.
Неспецифическая скелетно-мышечная боль по своей сути является диагнозом исключения, то есть необходимо исключить у пациента радикулопатию, а также более тяжелую патологию, о наличии которой могут свидетельствовать «красные флажки». К «красным флажкам», или симптомам опасности, при болях в спине относятся следующие:
— возраст старше 50 лет;
— положительный онкологический анамнез;
— наличие лихорадки;
— усиление болей ночью;
— отсутствие связи болевого синдрома с положением тела;
— необъяснимая потеря массы тела;
— отсутствие улучшения в течение месяца;
— наличие тазовых расстройств и очаговой неврологической симтоматики, выходящей за рамки радикулопатии.
Алгоритм обследования пациента для выявления неспецифической скелетно-мышечной боли представлен на рис. 1.
Как уже говорилось, в настоящее время считается, что наиболее часто дорсалгии связаны со скелетно-мышечной болью с развитием рефлекторного мышечно-тонического синдрома, а также миофасциального болевого синдрома (МФБС) и миофасциальной болевой дисфункции (MФД). МФБС представляет собой болевой синдром, связанный с наличием в напряженных мышцах болезненных мышечных уплотнений или локальных мышечных гипертонусов и триггерных точек (ТТ). МФД является следствием МФБС, когда наряду с болью возникает нарушение функции той или иной мышцы. МФБС и МФД — синдромы, происхождение которых связано с возникновением мышечного защитного спазма, появляющегося в ответ на болевую импульсацию, исходящую из различных источников (позвоночник и связанные с ним структуры, суставы, связочный аппарат и др.). В свою очередь, мышечный спазм приводит к усилению стимуляции болевых рецепторов мышцы, и возникает порочный круг: боль — мышечный спазм — усиленная боль — болезненный мышечный спазм [5, 9, 12, 22, 24].
В спазмированных мышечных волокнах изменяется перфузия, возникает ишемия и гипоксия, сопровождающаяся выбросом медиаторов воспаления и активацией болевых рецепторов. Кроме того, недостаточное расслабление мышечного каркаса приводит к формированию локальных гипертонусов. Клинически ТТ представляет собой участок повышенной чувствительности в пределах локального мышечного уплотнения, что проявляется резкой болезненностью при пальпации. Выделяют активные и латентные ТТ. Боль, связанная с активной триггерной точкой, является острой спонтанной отраженной болью в покое и/или при движении. Латентная триггерная точка болезненна только при пальпации, но, сохраняясь в мышце в течение многих лет, периодически способна активизироваться, вызывая острые приступы боли при незначительном перерастяжении, перегрузке, переохлаждении мышцы, а также эмоциональном перенапряжении. С этим и связаны рецидивы дорсалгий. Эти процессы приводят к еще большему ограничению движений и усилению дисфункции.
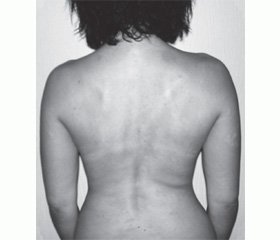
Механизм боли независимо от локализации (шейный, грудной или пояснично-крестцовый уровень) связан, кроме того, с нарушением биомеханики двигательного акта и дисбалансом мышечно-связочно-фасциального аппарата между передним и задним мышечным поясом, а также патобиомеханическими изменениями в верхнешейном регионе, в крестцово-подвздошных сочленениях и других структурах тела, что определяется при помощи вертеброневрологического исследования, в которое входит и визуальная диагностика [4, 17, 18, 26] (рис. 2).
Наш опыт работы с пациентами, имеющими миофасциальную боль, показал, что МФД всегда ассоциируется с патологическим двигательным стереотипом, изменениями биомеханики позвоночника и всей архитектуры тела в трехмерном пространстве [16, 25, 26] (рис. 3, 4).
Пути повышения эффективности терапии
Целью лечения скелетно-мышечной боли является не только устранение болевого синдрома в остром периоде, но и воздействие на первоначальный патогенный фактор, коррекция нарушенной биомеханики позвоночника и двигательного стереотипа, на фоне которых развивается перегрузка мышц, а также ликвидация активных триггерных точек как источников отраженного болевого паттерна. Важной является максимальная количественная дезактивация активных и латентных ТТ с восстановлением гистобиохимии пораженных мышц. Таким образом, своевременная диагностика и патогенетический подход к лечению существенно улучшают конечный результат терапии и прогноз дальнейшего качества жизни пациента.
С учетом цели выделяем два направления в лечении скелетно-мышечной боли — фармакологическое и немедикаментозное, которые взаимно дополняют друг друга.
С нашей точки зрения, немедикаментозное лечение следует рассматривать как приоритетное, предусматривающее устранение причин, вызывающих боль, и восстанавливающее биомеханические и архитектурные нормативные показатели тела пациента.
Система лечения и реабилитации миофасциальных болевых синдромов должна быть основана на последовательном применении биомеханической коррекции патологического двигательного стереотипа, а также различных техник мануальной терапии, прессуры, акупунктуры, лечебных блокад и индивидуально подобранных общеукрепляющих и корригирующих упражнений, приводящих при правильном выполнении к исправлению дефектов осанки.
Главная конечная задача — создание оптимального двигательного стереотипа. Для этого необходимо после проведенного комплексного восстановительного биомеханического лечения с применением полного диапазона мануальной и рефлексотерапии создать оптимальную статическую и динамическую архитектуру тела в трехмерном пространстве и научить пациента удерживать и сохранять полученный результат в неограниченном временном диапазоне за счет индивидуально подобранного комплекса лечебной физкультуры и кинезотерапии.
Обязательным является сочетание немедикаментозной и медикаментозной терапии. Наши многолетние исследования показали, что присоединение к медикаментозной терапии биомеханической коррекции позвоночника, мануальных техник, акупунктуры, лечебной физкультуры и кинезотерапии повышает эффективность терапии в целом, убыстряет купирование болевого синдрома и профилактирует развитие рецидивов [10, 15, 16, 25, 26].
Важным направлением медикаментозной терапии является устранение мышечного и суставного болевого синдромов, в связи с чем согласно всем международным и украинским рекомендациям используются нестероидные противовоспалительные препараты (НПВП). Выбор препарата определяется прежде всего безопасностью приема препарата у каждого конкретного пациента. Если прием неселективных ингибиторов циклооксигеназы (ЦОГ) при длительном применении связан с риском ульцерогенных осложнений, то селективные ингибиторы ЦОГ 2-го типа при благоприятном профиле безопасности в отношении осложнений со стороны желудочно-кишечного тракта способны оказывать ряд сердечно-сосудистых побочных эффектов (тромботические осложнения и повышение артериального давления). С учетом этого выгодные преимущества имеет препарат лорноксикам (Ксефокам) [19], обладающий сбалансированным ингибированием ЦОГ-1/ЦОГ-2, имеющий короткий период полувыведения, а также стимулирующий выделение эндогенных опиоидов, что позволяет повысить эффективность лечения и снизить частоту побочных эффектов. Кроме того, у лорноксикама отсутствует повреждающее действие на хрящевую ткань даже при длительном приеме. Наш опыт назначения Ксефокама при скелетно-мышечной боли показал высокую эффективность применения препарата при острых болевых синдромах (8–16 мг действующего вещества в/м) в течение 7–10 дней и приема внутрь при рецидиве МФБС.
Второе медикаментозное направление лечения миофасциальной боли — воздействие на метаболизм мышц. Необходимость такого воздействия вытекает из патогенеза триггерных точек (гипоксия, ишемия) и серии патофизиологических процессов, приводящих к перерождению мышцы, которые в совокупности и вызывают хронизацию миофасциальной дисфункции и периодическое обострение болевого синдрома.
Для усиления действия НПВП в комплекс лечения целесообразно включение также витаминов группы В. Это связано в том числе и с тем, что, по существующим данным, миофасциальная дисфункция чаще возникает у пациентов с гиповитаминозом В. Причем в острую фазу назначение витаминов группы В способствует уменьшению выраженности болевого синдрома, а в хроническую — профилактике миофасциальной дисфункции.
В настоящее время комбинированные препараты, содержащие нейротропные витамины группы В, заняли прочную позицию в комплексном лечении заболеваний периферической нервной системы. Это обусловлено широким спектром их нейротропного и метаболического действия, а также анальгетическим эффектом.
Результаты более 90 исследований свидетельствуют о клиническом улучшении при применении витаминов группы В у пациентов с острой болью в спине [3, 11, 13, 19, 27, 28].
На сегодняшний день механизмы анальгетического эффекта витаминов группы В обсуждаются. Выдвинуто предположение, что антиноцицептивный эффект витаминного комплекса может быть обусловлен подавлением синтеза и/или блокированием действия воспалительных медиаторов.
В эксперименте обнаружено подавление ноцицептивных ответов не только в заднем роге серого вещества спинного мозга, но и в зрительном бугре. В исследовании защитных рефлексов также выявлено, что этот витаминный комплекс способен усиливать антиноцицептивные эффекты неопиоидных анальгетиков. Практика показывает, что эти витамины действительно обладают анальгезирующими свойствами, а также способны усиливать обезболивающее действие при их одновременном применении с простыми анальгетиками или нестероидными противовоспалительными средствами.
Во многих исследованиях показано, что применение витаминов группы В способно уменьшать скелетно-мышечную, корешковую боль в спине, а добавление витаминов группы В к НПВП потенцировало анальгетический эффект.
Каковы же пути антиноцицептивного эффекта витаминного комплекса? Первый путь может быть связан с подавлением синтеза и/или блокированием действия воспалительных медиаторов и усилением действия норадреналина и серотонина — главных антиноцицептивных нейромедиаторов. Механизмы такого воздействия в настоящее время широко обсуждаются в литературе.
Второй путь обусловлен традиционным эффектом витаминов В1 и В6, направленным на улучшение нервно-мышечной проводимости за счет участия витамина В1 в синтезе ацетилхолина, а витамина В6 — в синтезе и трофике миелиновой оболочки аксонов. Этот путь приводит к регрессу корешковой симптоматики и, соответственно, уменьшению болевой афферентации.
Третий путь касается улучшения метаболизма мышц, снижения гипоксии, а следовательно, и уменьшения мышечного спазма как одного из главных компонентов болевого синдрома при рефлекторно-мышечных болевых синдромах, как острых, так и хронических.
И наконец, четвертый, очень важный, с нашей точки зрения, путь связан с положительным воздействием на психовегетативный синдром за счет витамина В1, повышающего сопротивляемость организма к стрессу (в том числе болевому). Как известно, потребность в витамине В1 во время стресса увеличивается в 10 раз. Кроме того, витамины В1, В6 и В12, являясь активаторами энергетического метаболизма, улучшают функциональную деятельность лимбико–ретикулярного комплекса, способствуя тем самым уменьшению выраженности психовегетативного синдрома, тревожности и, соответственно, болевых ощущений. Существуют также данные об участии витамина В6 в метаболизме глутамата и повышении уровня тормозной нейроаминокислоты — гамма–аминомасляной, способствующей уменьшению психовегетативного синдрома.
Режим дозирования Нейробиона при скелетно–мышечной боли должен быть дифференцированным. При острой мышечной боли следует использовать инъекционный способ введения 3 мл 1 раз в сутки ежедневно до 7–14 дней. С целью достижения метаболического эффекта возможно назначение инъекций через день, а также длительное (не менее месяца) пероральное применение таблеток Нейробиона трижды в сутки, что является важным не только для лечения миофасциальной боли, но и для профилактики развития триггерных точек.
Таким образом, включение в комплекс лечения витаминов группы В позволяет достичь более выраженного анальгетического эффекта в сочетании с нейрометаболическим.
Резюмируя вышесказанное, для повышения эффективности терапии скелетно-мышечной боли необходимо учитывать следующие положения:
1. Миофасциальная боль ассоциируется с общей патобиомеханической патологией двигательной системы, нарушением биомеханики со стороны всех отделов позвоночного столба, формированием триггерных точек как в спазмированных, так и в расслабленных мышцах и в каждом случае сопровождается нарушением двигательного паттерна. Выявление патобиомеханических паттернов является ключевым моментом для создания программы восстановительного лечения.
2. Программа лечения МФД включает сочетание медикаментозных и немедикаментозных методов.
3. Немедикаментозные методы терапии предусматривают биомеханическую коррекцию позвоночника, конечностей, динамики и статики в целом, создание нового двигательного стереотипа, наиболее полную ликвидацию активных и латентных триггерных точек с дальнейшим устранением асимметрии мышечного корсета. Комплекс немедикаментозной терапии включает в острую фазу МФД пунктуру триггеров «сухой иглой», биопунктуру, постизометрическую релаксацию укороченных мышц, постреципрокную релаксацию, вакуумрефлексотерапию, прессуру, лазеропунктуру, магнитотерапию и т.п., индивидуально подобранные комплексы лечебной физкультуры, направленные на восстановление объема движений и симметризацию мышечного корсета. В фазу ремиссии рекомендуется соблюдение оптимального двигательного режима за счет выполнения индивидуального комплекса аутопсихофизической гимнастики.
4. Медикаментозная терапия предусматривает в острую фазу воздействие на болевой синдром (сочетание НПВП (Ксефокам) и витаминов группы В (Нейробион), взаимоусиливающих анальгетический эффект), и назначение нейрометаболической терапии для улучшения трофики мышц. В хроническую фазу пациенты с МФД нуждаются прежде всего в нейрометаболической терапии, что предотвращает дальнейшую эскалацию патобиохимических процессов в мышечной ткани.
1. Бегун П.И. Моделирование в биомеханике: Уч. пособие / П.И. Бегун, П.Н. Афонин. — М.: Высшая шк., 2004. — 390 с.
2. Вейн А.М. Болевые синдромы в неврологической практике / А.М. Вейн, Т.Г. Вознесенская, А.Б. Данилов; Под ред. А.М. Вейна. — М.: Медпресс-информ, 2001. — 372 с.
3. Бурчинский С.Г. Возможности комплексной нейротропной фармакотерапии при нейропатических и невралгических синдромах / С.Г. Бурчинский // Здоров’я України. — 2009. — № 4. — С. 14–15.
4. Васильева Л.Ф. Клиника и визуальная диагностика укороченных мышц: Уч. пособие. — М.: Медицина, 2003. — 169 с.
5. Вейн А.М. Болезненный мышечный спазм: алгоритм диагностики и терапии / А.М. Вейн, О.В. Воробьева // Русский медицинский журнал. — 2003. — Т. 11, № 8. — С. 438–440.
6. Віничук С.М. Вертеброгенні больові синдроми попереково-крижового відділу хребта та їх лікування із застосуванням вітамінів групи В / С.М. Віничук, В.В. Бедрій, П.П. Уніч та ін. // Український медичний часопис. — 2007. — № 6(62). — С. 39–44.
7. Головченко Ю.І. Нові підходи до застосування вітамінів групи В у комплексному лікуванні захворювань периферичної нервової системи / Ю.І. Головченко, Т.М. Каліщук-Слободін, О.В. Клименко та ін. // Міжнародний неврологічний журнал. — 2007. — № 1. — С. 17–20.
8. Данилов А.Б., Данилов Ал.Б. Управление болью. Биопсихосоциальный подход. — М.: АММ ПРЕСС, 2012. — 568 с.
9. Иваничев Г.А. Миофасциальный болевой синдром и атаксии / Г.А. Иваничев, В.Г. Иваничев // Международный неврологический журнал. — 2008. — № 1(17). — С. 11–15.
10. Есин Р.Г., Эрперт Д.А. Миогенный болевой синдром // Боль: принципы терапии, боль в мануальной медицине / Р.Г. Есин, Д.А. Эрперт; Под ред. Р.Г. Есина. — Казань, 2008. — С. 120–131.
11. Козелкин А.А. Нейробион в комплексном лечении нейропатических болевых синдромов при заболеваниях периферической нервной системы / А.А. Козелкин, А.А. Кузнецов, С.А. Медведкова // Therapia. — 2009. — № 8. — С. 12–15.
12. Крыжановский Г.Н. Физиологическая и патологическая боль / Г.Н. Крыжановский // Патогенез. — 2005. — № 1. — С. 14.
13. Луцкий И.С. Витамины группы В в клинической практике / И.С. Луцкий // Международный неврологический журнал. — 2007. — № 2. — С. 113–122.
14. Мамчур В.И. Клинико-фармакологические аспекты применения комплексов витаминов группы В в терапии вертеброгенных болевых синдромов / В.И. Мамчур, С.Н. Дронов, В.И. Жилюк // Здоров’я України. — 2009. — № 9. — С. 60–61.
15. Мачерет Є.Л. Патогенез, методи дослідження та лікування больових синдромів / Є.Л. Мачерет, Г.М. Чуприна, О.Г. Морозова та ін. — Харків: Контраст, 2006. — 168 с.
16. Морозова О.Г. Патогенетический подход к лечению миофасциальной болевой дисфункции / О.Г. Морозова, А.А. Ярошевский // Международный неврологический журнал. — 2009. — № 3. — С. 23–29.
17. Орел А.М. Рентгенодиагностика позвоночника для мануальных терапевтов. Том ІІ / А.М. Орел. — М.: Видар–М, 2009. — 388 с.
18. Орел А.М. Концепция патогенеза анкилозирующего спондилита (биомеханические аспекты поражения) / А.М. Орел // Международный неврологический журнал. — 2012. — № 7(53).
19. Камчатнов П.Р. повышение эффективности противоболевой терапии при дегенеративных поражениях позвоночника / П.Р. Камчатнов // Международный неврологический журнал. — 2013. — № 8(62). — С. 92–96.
20. Подчуфарова Е.В., Яхно Н.Н. // Болезни нервной системы: Руководство для врачей / Под ред. Н.Н. Яхно. — М., 2005. — Т. 2. — С. 306–331.
21. Попелянский Я.Ю. Боли в шее, спине и конечностях // Болезни нервной системы / Под ред. Н.Н. Яхно, Д.Р. Штульман. — М.: Медицина, 2001. — С. 293–316.
22. Тревелл Дж.Г. Миофасциальные боли / Тревелл Дж.Г., Симонс Д.Г.: Пер. с англ. — М.: Медицина. — Т. I, II. — 1989.
23. Хабиров Ф.А. Клиническая неврология позвоночника / Ф.А. Хабиров. — Казань, 2003. — 472 с.
24. Фергюсон Л.У. Лечение миофасциальной боли: Клиническое руководство / Л.У. Фергюсон, Р. Гервин: Пер. с англ.; Под общ. ред. М.Б. Цыкунова, М.А. Eремушкина. — М.: МEДпресс-информ, 2008. — 544 с.
25. Ярошевский А.А. Миофасциальная дисфункция и нарушение биомеханики позвоночника в генезе головной боли и головокружения // Новости медицины и фармации. — 2012. — № 405. — Спецвыпуск «Неврология». — С. 5–10.
26. Ярошевский А.А. Современные принципы диагностики и лечения вертеброгенных болевых синдромов: миофасциальные и биомеханические аспекты дорсалгий // Международный неврологический журнал. — № 2(56). — 2013. — С. 45–47.
27. Reyes-Garcia G. Characterization of the potentiation of the antinociceptive effect of diclofenac by vitamin B complex in the rat / G. Reyes-Garcia, R. Medina-Santillan, F. Teran-Rosales et al. // J. Pharmacol. Toxicol. Meth. — 1999. — 42(1). — P. 73–77.
28. Rocha-Gonza H.I. B vitamins increase the analgesic effect of diclofenac in the rat / H.I. Rocha-Gonza, F. Tera Rosales, G. Reyes-Garcia et al. // Proc. West Pharmacol. Soc. — 2004. — 47. — P. 84–87.
29. European Guidelines for the Management of Chronic Non-Speific Low Back Pain. http://www.backpaineurope.org/

/103/103.jpg)
/104/104.jpg)
/105/105.jpg)
/105/105_2.jpg)