Журнал «Актуальная инфектология» 3 (4) 2014
Вернуться к номеру
Діагностичне значення імунологічних маркерів запальної відповіді організму у верифікації бактеріальної природи фебрильних нападів бронхіальної астми в дітей раннього та дошкільного віку
Авторы: Колоскова О.К., Білоус Т.М., Ортеменка Є.П. - Буковинський державний медичний університет, м. Чернівці
Рубрики: Инфекционные заболевания
Разделы: Клинические исследования
Версия для печати
Мета дослідження полягала у вивченні діагностичної цінності деяких клінічних та імунологічних тестів у верифікації бактеріальної та/або вірусної інфекції при фебрильних епізодах загострень бронхіальної астми у дітей раннього віку. На базі алергологічного відділення Чернівецької обласної дитячої лікарні методом простої випадкової вибірки було проаналізовано дані 104 дітей з бронхіальною астмою, які надійшли в лікарню з приводу загострення астми, пов’язаного з лихоманкою, і з яких були сформовані дві групи клінічного спостереження. При проведенні аналізу клінічних та лабораторних даних у дітей з фебрильними нападами бронхіальної астми бактеріальної або вірусної природи висловлено припущення, що у таких пацієнтів вірогідно частіше імунологічні показники запальних реакцій були підвищеними — рівень сироваткового інтерлейкіну-8 перевищував 50,0 пг/мл (52,9 %), а концентрація С-реактивного білка в сироватці крові становила понад 50,0 мг/л (43,1 %).
Цель исследования заключалась в изучении диагностической ценности некоторых клинических и иммунологических тестов в верификации бактериальной и/или вирусной инфекции при фебрильных эпизодах обострений бронхиальной астмы у детей раннего возраста. На базе аллергологического отделения Черновицкой областной детской больницы методом простой случайной выборки были проанализированы данные 104 детей с бронхиальной астмой, которые поступили в больницу по поводу обострения астмы, связанного с лихорадкой, и из которых были сформированы две группы клинического наблюдения. При проведении анализа клинических и лабораторных данных у детей с фебрильными приступами бронхиальной астмы бактериальной или вирусной природы высказано предположение, что у таких пациентов достоверно чаще иммунологические показатели воспалительных реакций были повышенными — уровень сывороточного интерлейкина-8 превышал 50,0 пг/мл (52,9 %), а концентрация С-реактивного белка в сыворотке крови составляла более 50,0 мг/л (43,1 %).
The aim of research was to study the diagnostic value of some clinical and immunological tests in the verification of bacterial and/or viral infection in the course of febrile episodes of bronchial asthma exacerbations in children of early age. On the base of allergological department of Chernivtsi Regional Children’s Hospital by the method of simple random sampling there have been examined 104 child patients with bronchial asthma who were admitted to the hospital because of asthma exacerbation associated with fever, and of which were formed two groups of clinical observation. The conducted analysis of clinical and laboratory data in children with bacterial and viral febrile bronchial asthma attacks has been suggested that such patients more likely had higher level of immunological indices of inflammatory reactions, which are mostly characterized by increased content of serum interleukin-8 over 50.0 pg/ml (52.9 %) and serum C-reactive protein concentration more than 50.0 mg/l (43.1 %).
діти, бронхіальна астма, фебрильні загострення.
дети, бронхиальная астма, фебрильные обострения.
children, bronchial asthma, febrile exacerbation.
Статья опубликована на с. 7-11
Вступ
Роль інфекції в розвитку бронхіальної астми та її загострень наразі не викликає сумнівів так само, як і уявлення стосовно її ініціювального і протекторного ефектів. Проте у той час, коли участь вірусної респіраторної інфекції у розвитку бронхіальної астми в дітей одержує все нові та нові підтвердження [1, 2], роль бактеріальної респіраторної флори в розвитку цього захворювання або обмежується мікоплазмовою та хламідійною інфекцією, або характеризується повним запереченням участі бактеріальної флори у формуванні бронхіальної астми та її загострень [3, 4]. Поряд із роботами, в яких стверджується про патогенну роль атипових бактерій у розвитку бронхіальної астми в дітей, існують повідомлення, що ставлять під сумнів їх етіологічне значення в патогенезі цього захворювання [5, 6] і заперечують лікувальну ефективність макролідних антибіотиків. Так, згідно з Cochrane Database of Systematic Reviews (2007) призначення макролідів при бронхіальній астмі з атиповою інфекцією не приводить до вірогідного покращення [7].
Слід визнати, що участь респіраторної вірусної інфекції у розвитку бронхіальної астми та її загострень має складний і багатогранний характер та визначається як підвищеним синтезом специфічних імуноглобулінів Е до респіраторної вірусної інфекції, з одночасною активацією адгезивних молекул і підвищенням ліберації прозапальних медіаторів еозинофільними і нейтрофільними лейкоцитами, так і порушенням регуляції тонусу бронхів внаслідок пошкодження епітелію дихальних шляхів та підвищення чутливості холінергічних та/або її зниження з боку бета-адренергічних рецепторів [8, 9]. Перемикання функціональної активності T-хелперів 1-го типу (Th1) на Т-хелпери 2-го типу (Th2) у процесі вірусної інфекції останніми роками вважається доведеним фактом, проте у найсучасніших спостереженнях постулюється підвищення функції Th2-рецепторів без вказаного дрейфу за рахунок участі в даному процесі адгезивних молекул типу ICAM–1 [10].
Цікавою гіпотезою можна вважати можливість передавання атопії за рахунок вірусів. Ці віруси (наприклад, HVS1) знижують активність FAS-рецепторів («рецепторів смерті») на Th2-клітинах і підвищують їх чутливість на Th1-лімфоцитах. В результаті цього Th2-клітини стають відносно «безсмертними», а Th1 зазнають прискореного апоптозу. У цілому це призводить до дисбалансу Th1/Th2-лімфоцитів, характерного для атопії [11]. Водночас існує інша концепція, згiдно з якою дисбаланс Th1/Th2-клітин із продукцією цитокінів, характерних для атопії, розглядається як захисна реакція стосовно тяжких респіраторних вірусних захворювань.
Така невизначеність у патогенезі захворювання пов’язана ще і з діагностичними труднощами у виявленні бактеріальної чи вірусної інфекції дихальних шляхів у дітей із нападами бронхіальної астми на тлі підвищення температури тіла [7, 12].
Мета роботи: встановити та вивчити діагностичну цінність окремих клінічних та імунологічних тестів у верифікації бактеріальної та/або вірусної інфекції у перебігу фебрильних загострень бронхіальної астми у дітей раннього і дошкільного віку.
Матеріал і методи
Для досягнення мети роботи з використанням методу простої випадкової вибірки на базі пульмо-алергологічного відділення ОДКЛ м. Чернівців обстежено 104 дитини, хворих на бронхіальну астму, які надійшли до стаціонару з приводу нападів захворювання в поєднанні з підвищенням температури тіла. На підставі бактеріологічного аналізу спонтанного мокротиння і результатів серологічного обстеження, а також вірусологічного дослідження мазків із зіву сформовано 2 клінічні групи спостереження. Першу (основну) групу становили 56 (52,9 ± 4,9 %) хворих, у яких в результаті бактеріологічного дослідження мокротиння та/або позитивних серологічних тестів підтверджено наявність бактеріальних збудників при фебрильних нападах бронхіальної астми. До другої (порівняння) групи увійшло 48 (47,1 ± 4,9 %) дітей, у яких за допомогою вірусологічних досліджень підтверджено вірусний характер загострень бронхіальної астми на тлі підвищення температури тіла. У 8 (7,8 ± 2,7 %) хворих виявлено змішану вірусно-бактеріальну інфекцію, і ці діти віднесені до I клінічної групи. За основними клінічними характеристиками групи суттєво не відрізнялися.
Вірусологічне дослідження мазків із зіву проведене за допомогою діагностичних препаратів «Імуноглобуліни діагностичні флюоресціюючі сухі для швидкої діагностики грипу та інших гострих респіраторних захворювань» ООО «ППДП» (м. Санкт-Петербург, Росія) в лабораторії «Вірусологічна лабораторія Обласної СЕС епідеміологічного відділу» (м. Чернівці, атестат акредитації лабораторії № РЮ 029–06).
Бактеріологічне дослідження харкотиння проведене в лабораторії КМУ «Міський клінічний пологовий будинок № 1» (м. Чернівці, атестат акредитації лабораторії № 000370) згідно з наказом МОЗ № 535 від 22.04.85 р. Харкотиння в дітей одержували методом аспірації у спеціальні «пастки».
Кількісне визначення вмісту С-реактивного білка (СРБ, мг/л) в сироватці крові та оцінку сироваткового вмісту iнтерлейкiну-8 (ІЛ-8, пг/мл) за допомогою реагентів «ИЛ-8-ИФА-Бест» ЗАО «Вектор-Бест» (смт. Кольцово Новосибірської обл., РФ) здійснювали за допомогою методу імуноферментного аналізу в лабораторії Карпатського науково-дослідного інституту проблем захисту генофонду населення (м. Івано-Франківськ, атестат акредитації лабораторії № ІФ 355).
Результати аналізували за допомогою методу біостатистики та клінічної епідеміології, а також пакета програм Statistica 7.0 StatSoft Inc. та Excel XP для Windows для персонального комп’ютера з використанням параметричних і непараметричних методів обчислення. Для оцінки діагностичної цінності тестів визначали їх чутливість (ЧТ), специфічність (СТ), передбачувану цінність позитивного (ПЦПР) та негативного результату (ПЦНР) із визначенням їх довірчих інтервалів (95% ДІ), а також обчислювали показник відношення правдоподібності позитивного (ВП+) і негативного результатів (ВП–).
Результати та їх обговорення
На рис. 1. наведена структура вірусної, бактеріальної і вірусно-бактеріальної інфекції в обстежених дітей.
/5/5.jpg)
Із наведених даних випливає, що клінічні групи, сформовані за принципом випадкової вибірки, за кількістю хворих були майже рівновеликими: з вірусною інфекцією — 48 дітей, з бактеріальною — 56 хворих.
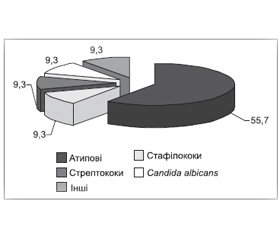
Встановлено, що майже в половини дітей (41,1 %) з мокротиння висівалися стрептококи. Так, окремо чи в асоціації з іншими мікроорганізмами Str.pneumoniae висіяний у 12 з 56 дітей І клінічної групи (21,4 ± 5,5 %), гемолітичний стрептокок — у 7 (12,5 ± 4,4 %), Str.pyogenes — у 4 дітей (8,7 ± 4,2 %) та Str.saprophiticus — у 3 (5,40 ± 3,01 %).
Позитивні засіви на золотистий стафілокок окремо чи в комбінаціях з іншими збудниками траплялись у 16 дітей (34,80 ± 7,02 %), а епідермального стафілокока — у 5 дітей (8,9 ± 3,8 %). У 7 хворих (12,5 ± 4,4 %) окремо чи в асоціаціях висівалася H.influenzaе.
Слід відмітити, що у 16 хворих (34,80 ± 7,02 %) окремо чи в асоціаціях з іншими мікроорганізмами висівалася Candida albicans, проте клінічних проявів цiєї інфекції або ознак скомпроментованого імунітету в дітей не визначалося. У 13 (28,3 ± 6,6 %) пацієнтів окремо чи в асоціаціях висівалися ентерококи. У 55,7 % пацієнтів І клінічної групи виявлено атипову мікрофлору у мокротинні. У 92,9 % хворих І клінічної групи мали місце вірусно-бактеріальні асоціації, відносна кількість яких наведена на рис. 2.
/6/6.jpg)
Наведені результати наявності вірусно-бактеріальних асоціацій у 10 дітей показали, що в більшості випадків в обстежених хворих вірусні інфекції перебігали в комбінаціях з атиповою бактеріальною патологією, представлених Chl.pneumoniae i Chl.trachomatis, які можна розглядати як класичний приклад внутрішньоклітинних інфекцій.
Попри те, що при обстеженні дітей використовувалися реагенти для виявлення RSV-інфекції, аденовірусу, групу А і В, а також парагрипу 1, 2 і 3-го типів, позитивні результати вірусологічних досліджень отримані лише відносно адено- та RS-вірусів. Так, у більшості випадків при вірусологічному дослідженні в дітей визначалася RS-вірусна інфекція, яка окремо чи в асоціації з аденовірусом виявлена у 34 дітей (73,9 ± 6,5 %), а інфекція, викликана аденовірусом, визначалася у 37,3 % хворих, при цьому частка мікст-інфекції даних вірусів становила 8,0 %.
Варто зауважити, що з клінічної точки зору, особливо при першому контакті з пацієнтом раннього та дошкільного віку, в якого відмічено загострення бронхіальної астми на тлі підвищення температури тіла, складно відрізнити ознаки, які б дозволили провести диференціальну діагностику вірусної та бактеріальної інфекції. Тому лікарі найчастіше стартово призначають антибіотики, орієнтуючись на помірну інтоксикацію, виражену задишку, наявність вологих хрипів з обох боків грудної клітки та враховуючи ранній вік дітей. Так, антибіотики у хворих І клінічної групи на догоспітальному етапі використовувалися у 82,1 % випадків, а у групі порівняння — у 71,8 % спостережень (P > 0,05).
Напевно, клінічні прояви бактеріальної інфекції у хворих на бронхіальну астму з фебрильним характером приступу, маркером чого можна вважати стартове призначення антибактеріальної терапії, певною мірою можуть розглядатися як клінічний тест для виявлення такої інфекції. За нашими даними, чутливість такого тесту сягала 88,9 % (95% ДІ 77,4–95,8), проте специфічність — лише 24,4 % (95% ДІ 12,9–39,5). ВП+ даного клінічного тесту верифікації бактеріальної інфекції становило 1,2, а ВП– — 0,5. Отримані результати дають підстави вважати, що, базуючись виключно на клінічних даних, лише в 11,1% випадкiв бактеріальна інфекція у дитини з фебрильними нападами астми могла бути пропущена, проте у 75,6% дітей з вірусною інфекцією встановлений неправильний діагноз та необґрунтовано призначені антибактеріальні засоби. На високий рівень помилково діагностованої бактеріальної природи загострень бронхіальної астми при використанні виключно клінічного обстеження вказують низький показник позитивного відношення правдоподібності при відносно високому від’ємному відношенні правдоподібності.
Наявність пурулентного мокротиння, що повсякчас розцінюється лікарями як маркер бактеріальної інфекції, при надходженні до стаціонару дітей І клінічної групи була у 55 хворих (98,2 ± 1,8 %), а у групі порівняння — лише у 15 випадках (32,6 ± 6,9 %, P < 0,001). Попри вражаючі відмінності у частоті виявлення пурулентного харкотиння у дітей груп порівняння, слід відмітити, що для підтвердження бактеріальної інфекції у дітей із фебрильними нападами астми цей тест повинен використовуватися з обережністю, оскільки він має недостатню специфічність та передбачувану цінність позитивного результату. Так, чутливість наявності пурулентного мокротиння як тест з виявлення бактеріальної респіраторної інфекції в обстежених дітей становила 98,2 % (95% ДІ 90,5–99,9), специфічність — 67,4 % (95% ДІ 50,0–80,5), передбачувана цінність позитивного результату — 78,6 % (95% ДІ 67,0–87,5), негативного — 96,9 % (95% ДІ 83,8–99,2). Показники ризику наявності бактеріальної інфекції в дітей, у яких виділяється пурулентне мокротиння під час фебрильного приступу бронхіальної астми, становили: співвідношення шансів — 113,7 (95% ДІ 14,3–902,2), атрибутивний ризик — 0,75.
Отримані дані пояснюють той дуже поширений серед педіатрів факт, що, орієнтуючись на наявність пурулентного мокротиння в дітей, майже у третині випадків вони призначають антибіотики в тому випадку, коли приступи спровоковані вірусною інфекцією. Це підтверджується також і тим, що позитивне відношення правдоподібності становило 3,0 при негативному ВП 0,03. Таким чином, за наявності пурулентного харкотиння в дитини під час нападу бронхіальної астми рідко пропускають бактеріальну інфекцію, проте вона хибно діагностується у 22,4 % випадків за наявності вірусної інфекції дихальних шляхів.
Підвищення температури тіла під час нападу астми в обстежених дітей передбачало наявність у них запальної відповіді організму, маркерами якої вважають вміст у сироватці крові С-реактивного білка як гострофазового реагента, та ІЛ-8, який активує адгезивні молекули на ендотелії судин і нейтрофільних гранулоцитів крові з одночасною їх рекрутизацією в судинне русло і стимуляцією їх функціональних здатностей. Так, показники середньої концентрації С–реактивного білка в сироватці крові у хворих І клінічної групи становили 56,2 ± 2,6 мг/л, ІІ групи — 28,8 ± 2,4 мг/л (Р < 0,001), а ІЛ–8 — 112,7 ± 7,5 пг/мл та 33,2 ± 4,6 пг/мл (Р < 0,01) відповідно.
Беручи до уваги, що верхня межа нормальних значень ІЛ-8 становить 10 пкг/мл, триразове перевищення цiєї концентрації траплялося у 50 хворих (89,3 ± 4,1 %) І клінічної групи та лише у 7 дітей (15,2 ± 5,3 %, P < 0,001) групи порівняння. Концентрація гострофазового маркера запалення — С-реактивного білка — більше 20,0 мг/л виявлена у 51 хворого основної групи (91,1 ± 3,8 %) та у 30 пацієнтів ІІ групи (65,2 ± 7,0 %, P < 0,01). Беручи до уваги, що двократне перевищення норми концентрації С-реактивного білка у крові траплялося у кожної другої дитини ІІ групи, видавалося доцільним підвищити поріг установчої точки концентрації до 50,0 мг/л, яка може вважатися дискримінантною межею між хворими із бактеріальною та вірусною інфекцією дихальних шляхів. Відмічено, що вміст С-реактивного білка у сироватці крові більше 50,0 мг/л виявлений у 36 хворих (64,3 ± 6,4 %) І групи та лише у 8 дітей групи порівняння (17,4 ± 5,6 %, P < 0,001). Проте рівень кореляційних зв’язків між даними прозапальними маркерами виявився вищим у хворих iз вірусною інфекцією. Вміст ІЛ-8 корелював із концентрацією С-реактивного білка в сироватці у І групі так: r = 0,51(P < 0,05), а у групі порівняння r = 0,89 (Р < 0,05).
Це дало підстави припустити, що показники запальної відповіді організму можуть бути використані для відокремлення бактеріальної та вірусної респіраторної інфекції і, таким чином, вирішення питання про доцільність призначення антибактеріальних препаратів (табл. 1).
Наведені дані діагностичної цінності вказаних вище імунологічних показників у підтвердженні бактеріальної інфекції в обстежених дітей дають підстави вважати, що високі концентрації С-реактивного білка та ІЛ-8 у сироватці крові можна використовувати як підтверджувальні самостійні тести. Проте при цьому слід враховувати, що навіть при концентрації СРБ, що уп’ятеро перевищує дискримінантні величини відносно здорової популяції, при використанні даного тесту у підтвердженні бактеріальної природи фебрильних загострень бронхіальної астми у кожної третьої дитини виникають хибнонегативні результати, а отже, вчасно не призначаються антибактеріальні засоби. При цьому прогностична цінність позитивного і негативного результатів даного тесту залишається недостатньою.
Вміст у сироватці крові ІЛ-8 більше 50,0 пг/мл підвищує посттестову вірогідність наявності бактеріального тригера нападу бронхіальної астми на 34,7 %, а концентрація СРБ понад 50,0 мг/л збільшує таку вірогідність на 28,7 %. При цьому посттестова вірогідність за негативного результату знижується для ІЛ-8 на 44,1 %, а для СРБ — на 19,8 %.
Слід відмітити, що низька концентрація ІЛ-8 у сироватці крові (< 10,0 пкг/мл) та С-реактивного білка (< 10,0 мг/л) лише дозволяють підтвердити відсутність бактеріальної інфекції, проте не можуть використовуватися як самостійний скринiнговий тест у виявленні вірусної інфекції дихальних шляхів.
Висновки
Таким чином, проведений аналіз клінічно-лабораторних даних у дітей із бактеріальною та вірусною природою фебрильних нападів бронхіальної астми дає підстави вважати, що всупереч відсутності чітких клінічних особливостей бактеріальної інфекції у цих хворих вірогідно частіше траплялися вищі імунологічні показники запальної реакції організму, яка найчастіше характеризувалася підвищенням вмісту в сироватці крові інтерлейкіну-8 більше 50,0 пкг/мл (52,9 %) та С-реактивного білка понад 50,0 мг/л (43,1 %). Оцінка діагностичної цінності показала, що високі показники вмісту ІЛ-8 та С-реактивного білка в сироватці мають високу специфічність і достатню передбачувану цінність позитивного результату, проте повсякчас супроводжуються виникненням хибнонегативних результатів і недостатньою прогностичною цінністю негативного результату в підтвердженні наявності бактеріальної інфекції у дітей із фебрильними нападами бронхіальної астми.
1. Subbarаo P. Asthma: epidemiology, etiology and risk factors / P. Subbarаo, P.J. Mandhane, M.R. Sears // Canad. Med. Associat. J. — 2009. — Vol. 181, № 9. — P. 181–190.
2. Friedlander S.L. Viral infection, cytokine dysregulation and the origins of childhood asthma and allergic diseases / S.L. Friedlander, D.J. Jackson, R.E. Gangnon // Pediatr. Infеct. Dis. J. — 2005. — Vol. 24 (suppl.). — P. 170–176.
3. Sutherland E.R. Asthma and atypical bacterial infection / E.R. Sutherland, R.J. Martin // Chest. — 2007. — Vol. 132. — P. 1962–1966.
4. Thorburn K. High incidence of pulmonary bacterial co-infection in children with severe respiratory syncytial virus (RSV) bronchiolitis / K. Thorburn, S. Harigopal, V. Reddy // Thorax. — 2006. — Vol. 61. — P. 611–615.
5. Mills J.D. Chlamydia pneumoniae serological status is not associated with asthma in children or young adults / J.D. Mills, J.A. Lindeman // Int. J. Epidemiol. — 2000. — Vol. 29. — P. 280–284.
6. Korppi M. Chlamydia pneumoniae and newly diagnosed asthma: a case-control study in 1 to 6-year-old children / M. Korppi, M. Paldanius, A. Hyvarinen // Respirology. — 2004. — Vol. 9. — P. 255–259.
7. Jahnz-Rozyk K. Atypical infection of the respiratory tract and bronchial asthma / K. Jahnz-Rozyk, T. Targowski // Pol. Merkur. Lekarski. — 2007. — Vol. 137. — P. 325–327.
8. Wark P.A.B. Asthma exacerbations. 3: Pathogenesis / P.A.B. Wark, P.G. Gibson // Thorax. — 2006. — Vol. 61. — P. 909–915.
9. Busse W.W. The precipitation of asthma by upper respiratory infections // Chest. — 2007. — Vol. 87. — P. 44–48.
10. Walter M.J. Viral induction of a chronic asthma phenotype and genetic segregation from the acute response / M.J. Walter, J.D. Morton, N. Kajiwara // J. Clin. Invest. — 2002. — Vol. 202. — P. 165–175.
11. Hussain I. Evidence for the Transmissibility of Atopy. Hypothesis / I. Hussain, J. Smith // Chest. — 2003. — Vol. 124. — P. 1968–1974.
12. Esposito S. Asthma in children: are Chlamydia or Mycoplasma involved? / S. Esposito, N. Principi // Pediatr. Drugs. — 2001. — Vol. 3. — P. 159–168.

/7/7.jpg)