Журнал «Актуальная инфектология» 4 (5) 2014
Вернуться к номеру
Застосування аерозольної терапії у хворих на хіміорезистентний туберкульоз легень
Авторы: Бойко А.В. - Буковинський державний медичний університет, м. Чернівці
Рубрики: Инфекционные заболевания
Разделы: Клинические исследования
Версия для печати
Подані результати досліджень найбільш поширених побічних реакцій, викликаних тими чи іншими протитуберкульозними препаратами, в Чернівецькій області. Наведені методи комбінованої аерозольтерапії у хворих на хіміорезистентний туберкульоз легень, доведена їх ефективність.
Представлены результаты исследований наиболее распространенных побочных реакций, вызванных теми или иными противотуберкулезными препаратами, в Черновицкой области. Приведены методы комбинированной аэрозольтерапии у больных химиорезистентным туберкулезом легких, доказана их эффективность.
The article provides the results of studies on the most common side effects caused by various antituberculosis drugs in the Chernivtsi region. Methods of combined aerosol therapy in patients with drug-resistant pulmonary tuberculosis are considered, their effectiveness is proved.
туберкульоз, хіміорезистентність, аерозольтерапія, протитуберкульозні препарати.
туберкулез, химиорезистентность, аэрозольтерапия, противотуберкулезные препараты.
tuberculosis, drug resistance, aerosol therapy, antituberculosis drugs.
Статья опубликована на с. 70-74
Аерозольтерапія — це метод застосування лікарських речовин, що забезпечує їх фізіологічне надходження (без пошкодження шкірних покривів, подразнюючої дії на слизову оболонку стравоходу, шлунка) як в органи дихання, так і в інші системи організму людини шляхом всмоктування через слизові оболонки дихальних шляхів.
В умовах сьогодення важливим фактором зростання захворюваності на туберкульоз (ТБ) у різних країнах світу є швидке поширення штамів мікобактерій туберкульозу (МБТ), резистентних до протитуберкульозних препаратів (ПТП).
Незважаючи на великий досвід застосування протитуберкульозних препаратів, проблема їх побічної дії на макроорганізм залишається актуальною і сьогодні. Оскільки доклінічні й клінічні випробування не дозволяють виявити весь спектр можливих небажаних побічних реакцій на препарати, очевидна необхідність продовження досліджень і оцінки негативних реакцій на лікарські засоби й після введення їх у практику.
Мета роботи: установити поширеність та характер ураження органів системи травлення залежно від профілю стійкості до ПТП в Чернівецькій області, визначити основні побічні дії, викликані тими чи іншими ПТП, що частіше зустрічаються в регіоні, та удосконалити шляхи фармакологічної корекції окремих ланок метаболічних змін.
Результати дослідження
Нами були проаналізовані дані про чутливість МБТ до протитуберкульозних препаратів І та ІІ ряду в Чернівецькій області в 132 пацієнтів, які перебували на лікуванні в ІІ фтизіатричному відділенні обласного протитуберкульозного диспансеру та КМУ міського протитуберкульозного диспансеру. Виявилося, що в 60 (53,6 %) хворих була мультирезистентність, у тому числі в 9 (8 %) — до HR, у 22 (19,6 %) — до HRS, у 20 (17,8 %) — до HRSE, у 3 (2,7 %) — до HRE, в інших 5,4 % пацієнтів спостерігалась стійкість до таких комбінацій препаратів: до HRSEt — у 1,8 % хворих, до HRSZ, HRSKmEt, HRSKmECm, HRSEEt — по 0,9 % до кожної комбінації. У 24 (21,4 %) хворих визначали монорезистентність МБТ: у 4 (3,6%) — до ізоніазиду, у 5 (4,5 %) — до рифампіцину, у 11 (9,8 %) — до стрептоміцину, у 1 (0,9 %) — до етамбутолу, у 2 (1,8 %) — до етіонаміду, в 1 (0,9 %) — до амікацину. Полірезистентність МБТ визначали в 27 (24,1 %) хворих. Найбільш часто МБТ були резистентні до комбінації HS (у 10,7 % хворих), значно рідше — до HSE та HEt (по 2,7 %), до SE — у 0,4 % та до HSЕЕt — у 1,8 % хворих, до HE, HSKmEt, HSEt, SЕt — по 0,9 %. Розширена резистентність МБТ визначалась у 0,9 % пацієнтів.
Показник частоти виникнення побічних реакцій ПТП становив 15,2 % від загальної кількості пацієнтів. У 8 % випадків доводилось повністю відмовитись від подальшого застосування ПТП, щодо якого розвинулася побічна дія.
При аналізі даних клінічних, лабораторних досліджень та ультразвукового дослідження органів черевної порожнини виявилось, що порушення функціонування органів системи травлення, в основному з боку гепатопанкреатобіліарної системи у вигляді дифузних змін печінки, інколи її збільшення, а також ознак холецистопанкреатиту, зустрічаються серед хворих із монорезистентністю у 41 %, серед пацієнтів із мультирезистентністю — у 72 % випадків, із полірезистентністю — майже в 90 % та в усіх хворих із розширеною стійкістю МБТ.
У результаті дослідження непереносимості антимікобактеріальних препаратів виявилось, що серед ПТП І та ІІ ряду найчастіше побічні реакції виникають при прийомі протіонаміду — у 30 % хворих, які пред’являли скарги на нудоту, запаморочення, біль у животі, тахікардію, а також при застосуванні канаміцину — у 25 %, у пацієнтів погіршувався слух, виникав шум у вухах. У 10 % хворих при прийомі левофлоксацину виникали артралгія, міалгія, нудота та запаморочення. Алергічні реакції у вигляді висипання на шкірі, свербежу виникали в 15 % пацієнтів при прийомі піразинаміду, етамбутолу та гатіфлоксацину. У 15 % спостерігалися розлади шлунково-кишкового тракту — діарея, нудота, блювота при прийомі офлоксацину, коксерину та теризу. У 5 % спостерігався епілептичний напад після прийому клозерину.
Отже, результати досліджень свідчать про те, що при пероральному, внутрішньом’язовому та внутрішньовенному методах введення ПТП хворим на хіміорезистентний ТБ ці препарати, перш ніж потрапити в легені, вогнище ураження чи ділянку запалення, проходять складний шлях доставки, потрібна більша їх доза та наявний високий ризик розвитку побічних ефектів.
Щоб потрапити в легені, ПТП адсорбуються із шлунково-кишкового тракту раніше, ніж потраплять у системне кров’яне русло. Проникнувши в кров, ліки піддаються активному метаболізму при проходженні через печінку, подолавши цей бар’єр, вони надходять у легені через трахеобронхіальний кровотік, що становить лише 1 % серцевого викиду. Тому необхідно відзначити переваги небулайзерної аерозольтерапії, при якій лікарські речовини потрапляють відразу в легені як орган-мішень, минаючи складний і тривалий шлях доставки.
Для скорочення термінів лікування хворих на хіміорезистентні форми ТБ легень можна застосовувати інгаляційну терапію антибактеріальними препаратами тільки після визначення чутливості до них МБТ і за відсутності індивідуальної підвищеної чутливості.
Інгаляційна терапія туберкульозу легень повинна проводитись на фоні базисної хіміотерапії як додаткова, така, що поєднується з основною терапією, а при наявності туберкульозу бронхів аерозольтерапія стає, по суті, основною цілеспрямованою терапією. Досі існує думка, що при туберкульозі легень аерозольтерапія протипоказана, оскільки може спровокувати легеневу кровотечу. Така думка склалась давно на основі досвіду, отриманого в процесі використання примітивних та технічно недосконалих інгаляторів-пульверизаторів, невірної тактики аерозольтерапії. На жаль, поки що немає досліджень, що узагальнюють сучасний позитивний досвід використання аерозолів у клінічній фтизіатрії.
Аерозольтерапія показана поряд з основною базисною хіміотерапією головним чином хворим на інфільтративний туберкульоз та за наявності порожнин деструкції в легенях. Найбільш ефективна вона при наявності туберкульозу бронхів із поширеним ТБ-процесом. Для аерозолів застосовуються водорозчинні ПТП.
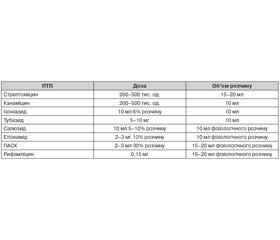
У разі наявності у відділеннях протитуберкульозних закладів інгаляторію (із дотриманням усіх санітарно-гігієнічних норм, з окремими кабінами та приточно-витяжною вентиляцією) можна проводити процедури аерозольних інгаляцій за такими схемами: одному пацієнту проводиться 2 процедури, спочатку інгаляційним методом вводяться бронхолітичні препарати, потім із паузою в 8–10 хвилин вводяться аерозольним методом розчини антибактеріальних препаратів. Кожна процедура проводиться протягом 10–12 хвилин. Тривалість курсового лікування аерозольними методами становить 3–4 тижні, щоденно. У хворих із різними формами ТБ легень антибактеріальні препарати для введення методом аерозольтерапії призначає лікар-фтизіатр (табл. 1).
Серед сучасних засобів доставки лікарських препаратів особливого значення набувають небулайзери (від лат. nebula — туман), тобто «туманоутворювачі», — пристрої для розпилення лікарських препаратів та їх доставки в дихальні шляхи. Переваги небулайзерів над іншими способами аерозольтерапії полягають у можливості: доставки безпосередньо в легені різних регульованих, у тому числі високих, доз лікарських речовин; доставки в дрібні бронхи й альвеоли значної фракції (до 70 %) дрібнодисперсних частинок аерозолів (від 0,8 до 5 мкм); комбінування лікарських речовин (зокрема, бронходилататорів, муколітиків і глюкокортикоїдів); одночасної подачі хворому кисню.
При виборі антимікобактеріальних препаратів для інгаляційної терапії необхідно враховувати їх різний вплив на позаклітинно та внутрішньоклітинно розташовані МБТ. Оскільки на початкових стадіях ТБ-інфекції більшість МБТ знаходиться поза клітинами, у перші 2 міс. віддається перевага інгаляціям стрептоміцину (2 курси по 25 інгаляцій із перервою між ними на 12 днів — 250–500 мг, розводиться в 3–5 мл ізотонічного розчину NaCl, щоденно або через день, друга половина дози вводиться традиційним методом).
У міру затихання ТБ-процесу більшість МБТ розташовується внутрішньоклітинно. У цей період слід надавати перевагу ізоніазиду (2 курси по 25 інгаляцій із перервою між ними на 12 днів — 5% розчин 5 мл (або 10% розчин, розведений у фізіологічному розчині 1 : 1, по 2 мл 2–3 рази на день), друга половина дози вводиться традиційним методом), оскільки він має більшу проникність і внутрішньоклітинну активність. Якщо ПТП погано переноситься при звичайному застосуванні, можна вводити всю добову дозу інгаляційно.
Перевагою інгаляцій рифампіцину є висока клінічна ефективність, однак погана розчинність не дозволяє використовувати його в аерозолях, тому як розчинник та провідник рифампіцину може виступати димексид, що, у свою чергу, має антимікробну дію, чинить позитивний вплив на функції Т- та В-лімфоцитів. Лікарська суміш отримується шляхом розчинення 150–300 мг рифампіцину в 3–4 мл диметилсульфоксиду.
Амікацин — напівсинтетичний антибіотик із групи аміноглікозидів, що має широкий спектр дії. Найбільш активний відносно грамнегативних мікроорганізмів, у тому числі штамів, резистентних до гентаміцину. Для аерозольтерапії амікацин застосовується двічі на добу по 250 мг (100 мг — 2 мл), попередньо розведений у 2–3 мл ізотонічного розчину NaCl, канаміцин — 1 раз на день по 0,5 г, розведений у 5 мл ізотонічного розчину NaCl.
На початку аерозольтерапії антибактеріальними препаратами проводиться інгаляція пробної дози, що дорівнює половині разової дози, щоб упевнитись у відсутності бронхоспазму та алергічної реакції. На наступний день пробна доза повторюється. При добрій переносимості повторної пробної дози призначається повна доза препарату, зазвичай більш низька, ніж при парентеральному застосуванні.
Застосування коротких (до 4 тижнів) курсів аерозольтерапії підвищує ефективність лікування хворих на ТБ, у тому числі хіміорезистентний, зменшуючи розвиток склеротичних процесів у паренхімі, а більш тривалі курси (більше 30 днів) чинять негативний вплив на елементи аерогематичного бар’єру. За необхідності тривалого застосування аерозольтерапії в комплексному лікуванні необхідно робити перерви між курсами інгаляцій на 2 тижні з метою відновлення мукоциліарного кліренсу слизової дихальних шляхів.
Таким чином, застосування коротких курсів інгаляцій ПТП у комплексному лікуванні хворих на ТБ сприяє: ліквідації симптомів інтоксикації; розсмоктуванню запальних змін у легенях; використання їх у передопераційному періоді разом із бронхолітиками та іншими патогенетичними засобами підвищує синтез сурфактанту, а в післяопераційному періоді — зменшує частоту таких ускладнень, як ателектаз або нерозправлення легені, пневмонія.
ПТП повинні застосовуватись в аерозолях після попередньої підготовки: очистки дихальних шляхів від в’язкого гнійного харкотиння та відкриття бронхіол і альвеол у вогнищах ураження, інакше їх ефективність сумнівна й збільшується ризик алергізації та непереносимості хіміопрепаратів. При виборі лікарських препаратів необхідно оцінити співвідношення ризику й користі від них. Слід враховувати, що ефективність аерозольтерапії залежить не тільки від оптимального дозування ПТП, періодичності їх застосування, але і від технічних характеристик небулайзерів, тобто розпилювачів аерозолів, та компресорних інгаляторів. При призначенні ПТП найкраща депозиція аерозолів досягається небулайзерами, що виробляють дрібнодисперсні частинки. Оскільки розчини антибіотиків мають високу в’язкість, слід використовувати потужні компресори й небулайзери, що активуються вдихом пацієнта.
Антибіотики, ПТП, імуномодулятори та антисептики у вигляді аерозолів вводяться через небулайзер локально, безпосередньо в легені, тому дози препаратів можуть бути знижені або уведені за допомогою декількох сеансів аерозольтерапії. Однак уведення вказаних препаратів інгаляційним методом може призвести до попадання їх у запалені, набряклі альвеоли, заповнені бронхіальним секретом, тоді всмоктування препаратів буде недостатнім. Тільки після відновлення прохідності дихальних шляхів, особливо дрібних бронхів, слід починати базисну терапію інгаляційним способом.
Для попередньої санації дихальних шляхів використовуються детергенти, антисептики, бронходилататори, муколітики, а в деяких випадках — кортикостероїди та інші протизапальні препарати. Так, із метою глибокого надходження лікарського розчину у зону ураження хворим із першого дня можна проводити бронходилатацію шляхом призначення протягом 2–3 днів аерозолів бронхолітичної суміші, що може складатись із таких препаратів: 5 мл 2,4% розчину еуфіліну, 0,5 мл 2% розчину папаверину гідрохлориду, 0,25 мл 1% розчину димедролу, 2 мл 5% розчину глюкози. Для створення бронхолітичної суміші можуть використовуватись такі лікарські препарати: еуфілін, діафілін, папаверин, платифілін, димедрол, супрастин, преднізолон та подібні засоби. Необхідно мати на увазі, що ці препарати не чинять прямого впливу на слизову бронхів.
Однією з найважливіших причин недостатньої ефективності лікування ТБ є ускладнення його бронхообструктивним синдромом. Важливою ланкою в патогенезі формування епідемічного ТБ легень є дифузне ураження бронхів туберкульозним процесом із розвитком генералізованої обструкції дихальних шляхів. У пацієнтів, яким проводилась хірургічна операція з приводу ТБ легень, не тільки загострюються явища обструкції, але і є вірогідність подальшого розвитку хронічного обструктивного бронхіту внаслідок зміни архітектоніки структурних елементів легеневої тканини та деформації бронхів унаслідок оперативного втручання.
Найбільш простою схемою небулайзерної аерозольтерапії обструктивного бронхіту є застосування бронходилататора беродуалу — 1 мл на 4 мл фізіологічного розчину за 1 процедуру. Можливі найрізноманітніші комбінації лікарських речовин в аерозолях як базисна терапія бронхообструкції залежно від переважання бронхіолоспазму чи недостатньої експекторації в’язкого харкотиння. Як при базисній, так і при інтенсивній терапії чергування атровенту або беродуалу з муколітиком лазолваном, а також у комплексі з кортикостероїдними гормонами може визначатись конкретними показаннями до їх застосування та характером легеневої патології, зокрема у хворих на ТБ у післяопераційному періоді, оперованих на легені. Їх застосування повинно визначатись лікуючим лікарем у кожній конкретній ситуації з інформацією та інструкцією для пацієнта. Слід притримуватись принципу послідовності використання протягом доби медичних препаратів із різною фармакологічною активністю та направленістю. При цьому зручно використовувати декілька небулайзерів, кожен зі своїм препаратом. Допускається поєднання в одному небулайзері: беродуалу — 1–2 мл, лазолвану — 2–3 мл, глюкокортикоїду пульмікорт (будесонід) — 2 мл (0,5 або 0,25 мл).
У хворих на ТБ варто відмовитись від застосування в аерозолях протеолітичних ферментів: трипсину, хімотрипсину, хімопсину, стрептокінази, рибонуклеази, дезоксирибонуклеази та інших через негативні властивості та підсилену гіперсекрецію. Муколітики не слід застосовувати при трахеїтах та сухих бронхітах із скудним виділенням із бронхів.
Як свідчать дані літератури й наш досвід, аерозольтерапія бронхіальної обструкції найбільш ефективна головним чином при оборотних факторах, коли превалюють бронхіолоспазм, запальний набряк, інфільтрація слизової та підслизової бронхів, обтурація дихальних шляхів слизом унаслідок порушення його експекторації. Аерозольтерапія менш ефективна при необоротних морфологічних факторах, коли наявні стеноз та облітерація бронхів через виражену дискінезію.
Для небулайзерної терапії в пульмофтизіатричній практиці можуть використовуватись розчини сучасних бронхолітиків та стабілізаторів мембран тучних клітин (сальбутамол — небутамол, фенотерол, іпратропію бромід, тербуталін), протизапальні препарати/топічні глюкокортикостероїди (будесонід, флютиказон — небуфлюзон, мометазон — небутазон), муколітики (амброксолу гідрохлорид, сода-буфер, N-ацетилцистеїн, дорназа альфа та ін.), регідрататори слизової оболонки органів дихання (натрію гідрокарбонат, натрію хлорид, мінеральні лужні води: «Лужанська», «Поляна Квасова», «Боржомі» тощо), антисептики (декасан, діоксидин, фурацилін), імуномодулятори (амінокапронова кислота, рибавірин, інтерферон людський, лаферон) та різноманітні антибактеріальні засоби.
Цілеспрямоване та поєднане застосування декількох груп засобів для небулайзерної аерозольтерапії лежить в основі респіраторної терапії ТБ легень. На сьогодні існує можливість вибору лікарських засобів для небулайзерної аерозольтерапії. Однак можна обмежитись рядом препаратів, що включає основні засоби з групи бронходилататорів, муколітиків, глюкокортикоїдів, антисептиків та протитуберкульозних засобів. Як свідчить наш досвід, у схему алгоритму лікування слід включати атровент або беродуал, лазолван або флуїмуцил, пульмікорт, мірамістин, діоксидин, ізоніазид або амікацин та інші ПТП. Кратність (періодичність) сеансів небулайзерної аерозольтерапії, а також дозування, вказані у вищевикладеному матеріалі, можуть бути змінені. Аерозольтерапія може бути використана в режимі «за потребою», однак не слід перевищувати добові дози препаратів.
Висновки
1. Частота виникнення побічних реакцій на протитуберкульозні препарати у хворих на хіміорезистентний ТБ в Чернівецькій області становить 15,2 % від загальної кількості пацієнтів. Порушення з боку гепатопанкреатобіліарної системи зустрічаються в 41 % хворих із монорезистентністю, у 72 % — із мультирезистентністю, майже в 90 % — із полірезистентністю та в усіх пацієнтів із розширеною стійкістю МБТ.
2. Проведення аерозольтерапії забезпечує біодоступність препаратів та знижує токсичний вплив із потенціюванням дії первинного препарату, сприяє підвищенню ефективності та скороченню термінів лікування, а також має фармакоекономічний ефект при лікуванні хворих на хіміорезистентний туберкульоз.
3. Небулайзерна терапія забезпечує: поліпшення дренажної функції дихальних шляхів і виведення мокроти; зниження активності запального процесу в легенях; стимуляцію місцевих імунних реакцій респіраторного тракту; можливість введення більш високої дози лікарського препарату безпосередньо в альвеоли й дрібні бронхи, більш швидкий початок дії засобу; можливість застосування бронходилататорів і муколітиків у так званому режимі «на вимогу»; знижує ризик розвитку побічних ефектів.
1. Бабаджан В.Д. Небулайзерная терапия: стандарты применения и современные возможности в Украине / В.Д. Бабаджан // Клінічна імунологія. Алергологія. Інфектологія. — 2013. — № 5(64). — С.71–74.
2. Бойчук Т.М. Медико-соціальні проблеми, досягнення та перспективи розвитку фтизіатрії на сучасному етапі / [Бойчук Т.М., Тодоріко Л.Д., Бойко А.В., Сем’янів І.О.] // Укр. терапевт. журн. — 2013. — № 2. — С. 109–115.
3. Бухтияров Э.В. Небулайзерная терапия заболеваний органов дыхания у детей / [Бухтияров Э.В., Коринева Л.С., Подоляка В.Л., Самойленко И.Г., Максимова С.М.] // Дитячий лікар. — 2011. — № 4(11). — С. 1–4.
4. Коваленко С.В. Досвід застосування небулайзерної терапії Декасаном хворих із інфекційним загостренням хронічного обструктивного захворювання легень в умовах пульмонологічного відділення / С.В. Коваленко // Укр. хіміотерапевтичний журнал. — 2010. — № 1–2 (23). — С. 65–66.
5. Лапшин В.Ф. Небулайзерна терапія в педіатричній практиці / [Лапшин В.Ф., Уманець Т.Р., Дзись О.П.] // Педиатрия. Акушерство. Гинекология. — 2007. — № 18/1. — С. 21–23.
6. Москаленко В.Ф. Досягнення та перспективи розвитку фтизіатрії / В.Ф. Москаленко, В.І. Петренко, Г.В. Радиш // Туберкульоз, легеневі хвороби, ВІЛ-інфекція. — 2013. — № 1. — С. 5–13.
7. Наказ МОЗ України від 04.09.2014 № 620 «Уніфікований клінічний протокол первинної, вторинної (спеціалізованої) та третинної медичної допомоги. Туберкульоз у дорос–лих».

/71/71.jpg)