Журнал «Актуальная инфектология» 1 (6) 2015
Вернуться к номеру
Сучасні підходи до діагностики та терапії бронхообструктивного синдрому інфекційного генезу в дітей
Авторы: Бєлих Н.А., Заливна Л.А. - ДЗ «Луганський державний медичний університет»; Луганська обласна дитяча клінічна лікарня
Рубрики: Инфекционные заболевания
Разделы: Справочник специалиста
Версия для печати
У статті наведені дані наукової літератури щодо проведення диференціальної діагностики та терапії бронхообструктивного синдрому інфекційного генезу в дітей. Зроблено висновок про доцільність застосування медикаментозних засобів для надання медичної допомоги дітям із бронхообструктивним синдромом інфекційного генезу інгаляційним шляхом. Запропоновані сучасні схеми для невідкладної допомоги дітям із бронхообструктивним синдромом.
В статье приведены данные научной литературы о проведении дифференциальной диагностики и лечении бронхообструктивного синдрома инфекционного генеза у детей. Сделан вывод о целесообразности применения медикаментозных средств для оказания медицинской помощи детям с бронхообструктивным синдромом инфекционного генеза ингаляционным путем. Предложены современные схемы неотложной помощи детям с бронхообструктивным синдромом.
The article presents data of scientific literature on differential diagnosis and therapy for bronchial obstruction syndrome of infectious origin in children. The conclusion of the feasibility of using drugs to provide medical care to children with bronchial obstruction syndrome of infectious origin by inhalation has been made. Current schemes of emergency care to children with bronchial obstruction syndrome were proposed.
бронхообструктивний синдром, гострі респіраторні інфекції, діти, бронхолітична терапія.
бронхообструктивний синдром, острые респираторные инфекции, дети, бронхолитическая терапия.
bronchial obstruction syndrome, acute respiratory infections, children, bronchodilator therapy.
Статья опубликована на с. 88-93
Бронхообструктивним синдромом (БОС), або синдромом бронхіальної обструкції, називається патологічний стан, пов’язаний з порушенням бронхіальної прохідності й подальшим збільшенням опору потоку повітря при вентиляції [1, 3, 7]. БОС не є самостійною нозологічною одиницею, а являє собою збірне поняття, він може спостерігатися при багатьох респіраторних і навіть нереспіраторних захворюваннях. Виникнення БОС, особливо за умови його несвоєчасної або неадекватної терапії, негативно впливає на клінічний перебіг і прогноз захворювань. У зв’язку з цим у педіатричній практиці необхідно приділяти особливу увагу його своєчасній діагностиці та лікуванню.
Схильність до обструкції в дітей пов’язана з їх анатомо-фізіологічними особливостями:
— бронхи в дітей меншого діаметра, ніж у дорослих, що веде до збільшення аеродинамічного опору;
— хрящі бронхіального дерева більш податливі порівняно з такими в дорослих;
— грудна клітка недостатньо ригідна, що призводить до значного втягнення поступливих місць (над- і підключичних ямок, грудини, міжреберних проміжків);
— у бронхіальній стінці більше, ніж у дорослих, келихоподібних клітин, що призводить до більшого виділення слизу;
— швидко розвивається набряк слизової оболонки бронхів у відповідь на дію різних подразливих чинників;
— в’язкість бронхіального секрету підвищена порівняно з дорослими (у зв’язку зі збільшеною кількістю сіалової кислоти);
— низька колатеральна вентиляція;
— слабо розвинена гладком’язова система бронхів;
— знижений синтез у дихальних шляхах інтерферонів, секреторного й сироваткового імуноглобуліну А [2, 3].
На розвиток БОС впливають такі преморбідні чинники: пізні гестози в анамнезі, інтранатальна гіпоксія, недоношеність, обтяжений алергологічний анамнез, рахіт, гіпотрофія, гіперплазія тимуса, перинатальне ураження ЦНС, раннє штучне вигодовування, перенесені респіраторні захворювання на першому році життя. Серед факторів навколишнього середовища особливе місце належить пасивному палінню в сім’ї. Вплив тютюнового диму призводить до гіпертрофії бронхіальних слизових залоз, порушення мукоциліарного кліренсу, уповільнення просування слизу [2].
Клінічні прояви БОС:
— задишка, як правило, експіраторного характеру;
— напади задухи;
— сухий нападоподібний або малопродуктивний кашель;
— участь допоміжної мускулатури в диханні;
— тимпанічний відтінок перкуторного звуку;
— подовження фази видиху;
— поява експіраторних шумів у вигляді свистячого, шумного дихання при аускультації або дихання, що чути на відстані, розсіяних сухих хрипів [3].
Крім зазначених клінічних ознак, для діагностики БОС також необхідні дані спірометрії [6–8]. Так, при зниженні об’єму форсованого видиху за 1-шу секунду (ОФВ1) < 80 % від належної величини і відношення ОФВ1/ФЖЕЛ (форсованої життєвої ємності легень) < 70 % констатується бронхіальна обструкція. Зниження модифікованого індексу Тіффно (відношення ОФВ1/ФЖЕЛ) < 70 % належить до найбільш ранніх проявів БОС, навіть при високому значенні показника ОФВ1. Дані показники є діагностичним критерієм бронхіальної обструкції й служать для визначення ступеня її тяжкості.
В основі розвитку БОС лежать функціональні (оборотні) й органічні (необоротні) зміни [3, 4]. До функціональних механізмів бронхообструкції належать бронхоспазм, запальна інфільтрація, набряк і гіперплазія слизової оболонки, мукоциліарна недостатність, гіперсекреція в’язкого слизу. Спазм гладкої мускулатури й гіперсекреція слизу відбуваються в результаті впливу таких тригерних факторів, як алергени, полютанти, інфекція та ін., на слизову дихальних шляхів. Відповідною реакцією на такий вплив є виділення медіаторів запалення, які подразнюють закінчення n. vagus і сприяють виділенню ацетилхоліну, що активує мускаринові холінорецептори. Активація даних рецепторів викликає холінергічну бронхоконстрикцію й гіперсекрецію бронхіального слизу. При цьому також виникає різке повнокров’я судин мікроциркуляторного русла в стінці бронхів і відбувається підвищення їх проникності. Усе це призводить до набряку слизової оболонки й підслизового шару бронхів, інфільтрації їх тучними клітинами, базофілами, еозинофілами, лімфоцитами й плазмоцитами. До органічних (необоротних) механізмів бронхообструкції належать перибронхіальний фіброз, рубцевий стеноз бронха, стиснення бронха об’ємним процесом ззовні або емфізематозною тканиною, об’ємні утворення в просвіті бронхів. Таким чином, необоротний компонент бронхообструкції в основному визначається емфіземою й перибронхіальним фіброзом. Емфізема формується, як правило, у результаті виснаження місцевих інгібіторів протеаз унаслідок оксидативного стресу й під впливом нейтрофільних протеаз, що руйнують еластичну строму альвеол. Унаслідок цього порушуються еластичні властивості легенів, змінюється механіка дихання й формується експіраторний колапс дихальних шляхів, що є важливою причиною необоротності бронхообструкції. Уповільнення випорожнення легенів призводить до формування динамічного здуття легенів, а наростання функціонального залишкового об’єму порушує функціонування та координацію дихальної мускулатури, призводить до її стомлення, що, у свою чергу, поглиблює вентиляційні порушення [1, 2, 7].
Запропонована О.В. Зайцевою (2005) класифікація захворювань органів і систем, що супроводжуються БОС, при використанні на практиці недостатньо зручна. Більше практичне значення, на нашу думку, має класифікація за етіологічним чинником, запропонована О.І. Ласицею із співавт. (2004) [2, 3].
З практичної точки зору захворювання в дітей, що перебігають із синдромом бронхіальної обструкції, можна згрупувати з урахуванням зв’язку з провідними патогенетичними механізмами:
1) зв’язок із алергією:
— бронхіальна астма (БА);
— алергічна реакція на медикаменти;
— алергічний бронхіт;
— поліноз;
— синдром Леффлера;
2) зв’язок з інфекцією:
— гострий обструктивний бронхіт;
— ГРВІ;
— хронічний бронхіт;
— рецидивуючий бронхіт;
— бронхіт, пов’язаний із перенесеним коклюшем;
— пневмонія;
— бронхіоліт;
— облітеруючий бронхіоліт;
— бронхоектазії;
3) зв’язок із спадковою та вродженою патологією:
— муковісцидоз;
— дефіцит альфа-1-антитрипсину;
— первинна циліарна дискінезія (синдром Картагенера);
— синдром Вільямса — Кемпбелла;
— лобарна емфізема;
— легеневий гемосидероз;
— ідіопатичний фіброзуючий альвеоліт;
— первинні імунодефіцитні стани;
— уроджені вади розвитку серця;
— рефлюксна хвороба;
— міопатія;
— вади розвитку бронхів;
4) зв’язок із патологією періоду новонародженості:
— синдром дихальних розладів;
— аспіраційний синдром;
— аспіраційна пневмонія;
— трахеостравохідна нориця;
— діафрагмальна кіста;
— перинатальне ураження центральної нервової системи
— вроджений стридор;
5) зв’язок з іншими хворобами:
— стороннє тіло дихальних шляхів;
— тимомегалія;
— збільшення внутрішньогрудних лімфатичних вузлів;
— пухлини дихальної системи.
Для використання в практичній діяльності з урахуванням етіології симптомокомплексу можна виділити 4 варіанти бронхообструкції:
— інфекційний варіант, що розвивається в результаті вірусного або бактеріального запалення бронхів (обструктивний бронхіт, бронхіоліт);
— алергічний варіант, при якому спазм бронхів переважає над запальними явищами (бронхіальна астма);
— обтураційний варіант, що виникає при аспірації сторонніх предметів;
— гемодинамічний варіант, що може виникнути при захворюваннях серця, коли розвивається лівошлуночкова серцева недостатність.
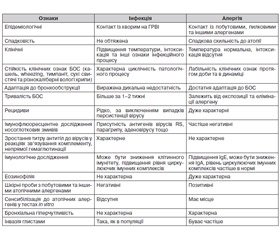
На практиці, особливо в педіатрії, проводиться диференціальна діагностика БОС алергічного та інфекційного генезу [2, 3]. У табл. 1 наводяться ознаки, на підставі яких практичний лікар може успішно виконати це завдання.
У дитячій популяції, за даними О.І. Ласиці (2004), бронхіальна обструкція зустрічається майже в 30 % дітей. Респіраторні інфекції є найбільш частою причиною розвитку БОС у дітей раннього віку. Практично в кожної другої дитини з гострими респіраторними вірусними інфекціями (ГРВІ) у клініці присутня бронхіальна обструкція різного ступеня. У то же час перебіг БОС на фоні ГРВІ може маскувати прояви основного захворювання. У дітей перших 3 років життя бронхіальна астма може перебігати під маркою ГРВІ з БОС у 30–50 % випадків [3].
Бронхообструктивний синдром інфекційного походження виникає при обструктивному бронхіті та бронхіоліті вірусної або вірусно-бактеріальної етіології. Серед вірусів провідну роль відіграють респіраторно-синцитіальний вірус (у половині випадків), аденовірус, вірус парагрипу, серед бактерій — мікоплазма, хламідія [2, 6].
Характерною особливістю цього виду обструкції є переважання набряку, інфільтрації та гіперсекреції слизової оболонки над бронхоспазмом, що обумовлений або підвищеною чутливістю інтерорецепторів холінергічної ланки вегетативної нервової системи (первинна чи вторинна гіперактивність), або блокадою a2-адренорецепторов. Найбільш часто БОС інфекційного генезу зустрічається при обструктивному бронхіті та бронхіоліті. Слід зазначити, що у світовій літературі розмежування гострого обструктивного бронхіту та бронхіоліту визнається не всіма пульмонологами.
У більшості випадків для гострого обструктивного бронхіту характерний гострий початок, підвищення температури тіла до фебрильних цифр, риніт слизового характеру, нетривалий сухий кашель зі швидким переходом у вологий, наявність інтоксикації — зниження апетиту, поганий сон, дитина стає кволою, капризною. На 2–4-й день на фоні вже виражених катаральних явищ і підвищення температури тіла розвивається бронхообструктивний синдром: задуха експіраторного характеру без вираженого тахіпное (ЧДД 40–60 за хвилину), оральна крепітація, іноді дистанційні хрипи у вигляді шумного, хриплого дихання, коробочний відтінок звука, при аксультації — подовжений видих, сухі грубі хрипи, різнокаліберні вологі хрипи з обох боків.
Бронхообструктивний синдром триває протягом 3–9 і більше днів залежно від характеру інфекції та зникає поступово паралельно із згасанням запального процесу в бронхах. Застосування системних спазмолітичних засобів (еуфілін, но-шпа, адреноміметики) або неефективне, або не дає суттєвого ефекту. Позитивний ефект спостерігається поступово на фоні терапії, що поліпшує дренажну функцію бронхів.
При повторних епізодах БОС на фоні ГРВІ слід диференційовано підходити до оцінки причин рецидиву бронхообструкції. У частини дітей після перенесеного БОС наступні ГРВІ перебігають із явищами бронхообструкції. Сприяє цьому, як правило, тією чи іншою мірою обтяжений преморбідний фон: недоношеність, алкогольна фетопатія, рахіт, гіпотрофія, перинатальне ураження центральної нервової системи. У цих випадках до вже вказаних механізмів обструкції приєднується дистонія бронхіального дерева за гіпотонічним типом.
У деяких хворих повторні епізоди БОС можуть виникати не лише при вірусній інфекції, а й під впливом окремих неспецифічних факторів, таких як холод, фізичне навантаження, гіпервентиляція, різкі запахи та інші іритантні чинники. У цьому разі БОС обумовлений бронхоспазмом тонічного типу, що пов’язаний із розвитком неспецифічної гіперактивності бронхів. У літературі вказуються різні строки тривалості цього феномену — від 7 до 3–8 місяців, а лікування повинно бути направлене на усунення дисбалансу вегетативної нервової системи.
Гострий бронхіоліт виникає переважно в дітей першого півріччя життя, але може зустрічатися й у віці до 2 років. Цей патологічний стан частіше обумовлений риносинцитіальною вірусною інфекцією. При бронхіоліті вражаються дрібні бронхи, бронхіоли та альвеолярні ходи. Клінічну картину визначає виражена дихальна недостатність: періоральний ціаноз, акроціаноз, тахіпное до 60–80–100 дихань за хвилину, з превалюванням експіраторного компонента, оральна крепітація, втягування поступливих місць грудної клітки. Перкуторно: над легенями визначається коробковий відтінок перкуторного тону, при аскультації — множинні дрібні вологі та крепітуючі хрипи по всіх полях легенів на вдиху й видиху, видих подовжений та утруднений, при поверхневому диханні видих може мати звичайну тривалість із різко зменшеним дихальним об’ємом [4].
Дана клінічна картина захворювання розвивається поступово, протягом кількох днів, рідше — гостро, на тлі ГРВІ, та супроводжується різким погіршенням стану. При цьому виникає кашель нападоподібного характеру, знижується апетит, з’являється занепокоєння. Температура частіше фебрильна, іноді субфебрильна або нормальна. При рентгенологічному дослідженні виявляється здуття легенів, різке посилення бронхіального рисунка при значній поширеності цих змін, високе стояння купола діафрагми, горизонтальне розташування ребер. Характерними є цикличність перебігу та відсутність повторних епізодів.
За даними В.К. Таточенко, наявність обструктивного синдрому в ранні строки ГРВІ дозволяє виключити пневмонію з вірогідністю понад 95 % [2].
Облітеруючий бронхіоліт — тяжке захворювання, що має циклічний перебіг. Його причиною є переважно аденовірусна інфекція (також може виникати при кашлюку та корі). Хворіють діти до 3 років. Гострий період перебігає як звичайний бронхіоліт, але з більш вираженими дихальними розладами, на тлі фебрильної температури. Тривало утримується обструкція (до 2 тижнів), вона може навіть наростати. На рентгенограмі характерні «бавовняні» тіні.
У другому періоді загальний стан хворого поліпшується, але обструкція утримується, може періодично посилюватися, як при астматичному нападі. Через 6–8 тижнів у деяких дітей формується феномен «надпрозорих» легенів. Лікування такого пацієнта становить великі труднощі [6].
Бронхообструктивний синдром алергічного походження виникає при бронхіальній астмі. Обструкція при цьому обумовлена переважно спазмом бронхів і бронхіол і меншою мірою — набряком і гіперсекрецією слизової бронхіального дерева. При цьому відзначається обтяжений алергологічний анамнез (алергічний дерматит, алергічний риніт тощо), а напади обструкції пов’язані з наявністю алергену й не пов’язані з інфекцією. Характерна однотипність нападів і їх рецидиви. У клініці відсутні ознаки інтоксикації, напад виникає в перший день захворювання й знімається протягом декількох днів. Під час нападу присутня експіраторна задишка з участю допоміжної мускулатури. Аускультативно переважно визначається велика кількість свистячих хрипів, ніж вологих, при вираженому бронхоспазмі — ослаблене дихання в нижніх відділах легенів [3].
У частини дітей, які перенесли обструкцію на тлі вірусної інфекції, бронхообструктивний синдром може набувати рецедивуючого перебігу.
Причиною рецидивів може бути:
— розвиток гіперактивності бронхів (найчастіша причина);
— дебют бронхіальної астми;
— наявність хронічних захворювань легенів, що перебігають латентно (таких як муковісцидоз, вади розвитку бронхолегеневої системи) [3].
Гіперактивність бронхів розвивається більше ніж у половини дітей, які перенесли вірусну інфекцію або пневмонію з обструктивним синдромом. Цей стан гіперактивності може зберігатися від одного тижня до декілька місяців (3–8 міс.). У разі, якщо рецидив обструкції відбувається у дітей віком до 6 міс., це, швидше за все, гіперактивність бронхів, а якщо у віці до 3 років, то це початок бронхіальної астми [3, 4].
Лікування бронхообструктивного синдрому має бути спрямоване на ліквідацію причини захворювання, що призвела до розвитку обструкції. Однак далеко не завжди вдається відразу встановити причину БОС. Бронхіальна обструкція є ургентними станом і вимагає надання невідкладної допомоги.
Основні напрями в лікуванні БОС у дітей повинні включати:
1) покращання дренажної функції бронхів;
2) бронхолітичну терапію;
3) протизапальну терапію.
Для покращання дренажної функції бронхів необхідно проводити регідратацію, муколітичну терапію, постуральний дренаж, виконувати масаж, дихальну гімнастику.
При проведенні бронхолітичної терапії препаратами вибору є а2-агоністи короткої дії (сальбутамол, фенотерол, тербуталін). Ефект від їх застосування настає через 5–10 хвилин, призначати їх слід 3–4 рази на добу. Для дітей доставка препарату проводиться за допомогою бебіхалера або спейсера. Разова доза сальбутамолу (вентоліну) для інгаляцій через спейсер становить 100–200 мкг (для дітей до 2 років — 200 мкг, старше 2 років — 100 мкг). При використанні небулайзера разова доза вентоліну в небулах (пластикові ампули по 2,5 мл, що містять 2,5 мг сальбутамолу) для дітей до 5 років — 0,1 мл/кг маси тіла, старше 5 років — по 2,5 мл на одну інгаляцію.
У першу годину лікування при тяжкому нападі ядухи можна провести три інгаляції через спейсер або небулайзер у тій же дозі через кожні 20 хвилин.
Препарати типу сальбутамолу для тривалої терапії не застосовуються, оскільки вони викликають посилення гіперреактивності бронхів і зниження чутливості до a2-агоністів.
Можливе також застосування антихолінергічних препаратів — іпратропіуму броміду (атровенту). Їх бронходилатуючий ефект настає через 15–20 хв після інгаляції. Через спейсер одноразово інгалюють 2 дози (40 мкг) препарату; через небулайзер дітям до року — 10 крапель на інгаляцію, старшим — 20 крапель (до 250 мкг) 3 рази на добу.
З інших бронхоспазмолітиков слід відзначити беротек (фенотеролу гідробромід) і комбінований препарат беродуал (0,05 мг фенотеролу гідроброміду + 0,02 мг іпратропіуму броміду в одній дозі).
Беротек — інгаляційна форма через спейсер по 100 мкг 3 рази на добу. Через небулайзер дітям старше 12 років — по 0,5 мл беротеку на одну інгаляцію (10 крапель становлять 0,5 мг фенотеролу); дітям 6–12 років — по 0,25–0,5 мл одноразово; дітям до 6 років — 0,05 мг/кг (тобто одна крапля на 1 кг маси тіла). Кратність — до 3 разів на добу.
Беродуал — по 1 дозі аерозолю через спейсер 3 рази на добу. Через небулайзер дітям до 6 років — 10 крапель на одну інгаляцію, старше 6 років — 10–20 крапель на одну інгаляцію.
При тяжкому тривалому БОС, особливо в дітей із проявами атопії або тих, які раніше отримували інгаляційні глюкокортикостероїди (ІГКС), рекомендується застосовувати як топічні, так і системні глюкокортикостероїди (ГК).
ІГКС доцільно призначати через 15–20 хвилин після інгаляції бронхолітика. Ефективним і безпечним ІГКС є фліксотид у небулах, його застосування можливе й у дітей першого року життя. Дітям віком від 4 до 16 років — по 1,0 мг 2 рази на добу. Також можна призначати пульмікорт через небулайзер 1–2 рази на добу в дозі 0,25–1 мг, краще інгаляцію проводити через 20 хвилин після інгаляції бронхолітика. Тривалість терапії — 5–7 днів.
Системні ГК застосовують при необхідності не більше 3–5 днів у дозі 1–2 мг/кг на добу [4].
Для поліпшення дренажної функції бронхів дітям призначають відхаркувальні й муколітичні препарати, масаж, постуральний дренаж, дихальну гімнастику. Як муколітичні засоби застосовуються препарати амброксолу: амбробене, лазолван, амброгексал тощо. Амброксол призначають дітям до 7,5–15 мг/2,5–5 мл 2–3 рази на добу у вигляді сиропу або для інгаляцій.
Препарати групи ацетилцистеїну слід використовувати обережно внаслідок загрози посилення бронхообструкції.
Застосування при БОС антигістамінних препаратів, особливо першого покоління (феністил, фенкарол, перитол, супрастин та ін.), не рекомендується, оскільки вони порушують мукоциліарний кліренс. При необхідності дітям-атопікам призначають 1 раз на добу антигістамінні препарати останнього покоління (кларитин, еріус).
При гострому обструктивному бронхіті або бронхіоліті в перші 2 доби захворювання до терапії доцільно включати противірусні препарати.
Антибіотики слід застосовувати за показаннями в таких випадках:
— гіпертермія, що триває понад 3–5 днів;
— відсутність ефекту від проведеного лікування;
— асиметрія хрипів;
— наявність токсикозу, особливо якщо він наростає;
— наявність гнійного мокротиння;
— наявність гіпоксії;
— лейкоцитоз, зсув лейкоцитарної формули вліво, підвищена ШОЕ, нейтрофільоз.
При дихальної недостатності проводиться оксигенотерапія через маску або носові катетери.
Отже, важливість проблеми БОС, особливо для дітей раннього віку, сумнівів не викликає. Актуальним питанням залишається диференціальна діагностика захворювань, що вперше проявляються бронхіальною обструкцією. Це в першу чергу стосується бронхіальної астми, спадкової та вродженої патології органів дихання.
Для лікування бронхообструктивного синдрому в дітей як препарати вибору доцільно застосовувати інгаляційні бронходилататори, що зручні у використанні, діють швидко та безпечно.
1. Зайков С.В. Бронхообструктивный синдром: принципы диагностики и терапии / С.В. Зайков // Український пульмонологічний журнал. — 2009. — № 1. — С. 45–49.
2. Зайцева О.В. Бронхообструктивный синдром у детей / О.В. Зайцева // Педиатрия. — 2005. — № 4. — С. 94–104.
3. Зайцева О.В. Пути оптимизации терапии бронхообструктивного синдрома у детей / О.В. Зайцева // Педиатрия. Приложение к Consilium Medicum. — 2006. — Т. 8, № 4.
4. Ласиця О.Л., Ласиця Т.С., Недельска С.М. Алергологiя дитячого вiку. — К.: Книга плюс, 2004. — 367 с.
5. Овсянникова Е.М. Бронхообструктивный синдром инфекционного генеза у детей / Е.М. Овсянникова // Педиатрия. Приложение к Consilium Medicum. — 2005. — Т. 7, № 2.
6. Шмелев Е.И. Бронхообструктивный синдром и его коррекция у больных туберкулезом // Consilium Medicum. — 2004. — Т. 6, № 4.
7. Шмелев Е.И. Бронхообструктивный синдром — универсальное патологическое состояние в пульмонологии / Е.И. Шмелев // Медицина неотложных состояний. — 2006. — № 5(6).
8. Юдина Л.В. Бронхообструктивный синдром: возможности современной терапии / Л.В. Юдина // Здоров’я України. — 2007. — № 20. — С. 54–55.

/90/90.jpg)