Статья опубликована на с. 64-68
Несмотря на достигнутые в последние годы успехи в лечении и профилактике хронической сердечной недостаточности (ХСН), связанной с нарушениями систолической функции миокарда, результаты международных эпидемиологических исследований свидетельствуют о том, что ХСН остается одним из самых распространенных, прогрессирующих и прогностически неблагоприятных синдромокомплексов [1]. Установлено, что более чем у 40 % пациентов с клиническими признаками ХСН систолическая функция миокарда левого желудочка сохраняется ненарушенной или незначительно сниженной [2, 3], но при этом регистрируются признаки релаксационных нарушений миокарда различной степени выраженности, подтверждающие тот факт, что причиной ХСН являются также диастолические расстройства [4, 5]. Кроме того, показано, что функциональный класс (ФК) по НYНА, толерантность к физической нагрузке и качество жизни больных ХСН более тесно коррелируют с нарушением диастолической функции, особенно рестриктивного типа, чем систолической [6, 7]. Существуют также данные о том, что нарушения диастолических свойств миокарда обычно предшествуют снижению насосной функции ЛЖ [8].
Доказано, что в механизмах формирования и прогрессирования ХСН, прежде всего за счет систолической дисфункции, особая роль принадлежит нейрогуморальным системам — симпатоадреналовой (САС) и ренин-ангиотензин-альдостероновой (РААС). Активация САС и РААС на начальных этапах ХСН оказывает определенное позитивное воздействие на сердечно-сосудистую систему, повышая сократительную способность миокарда, увеличивая венозный приток крови к сердцу (преднагрузку) и давление наполнения желудочков. Благодаря активации этих систем удается в течение некоторого времени обеспечивать достаточный сердечный выброс, минутный объем, а также поддерживать на оптимальном уровне артериальное давление и перфузию органов и тканей [9, 10].
Однако продолжительная гиперактивация САС и РААС приводит к избыточному увеличению общего периферического сосудистого сопротивления (за счет избыточного и постоянного спазма артериол) и постнагрузки, снижению перфузии органов и тканей [11–14]. Все эти данные относятся к больным с ХСН, развившейся за счет снижения насосной функции миокарда. Диастолическая дисфункция, механизмы ее формирования и прогрессирования менее изучены.
В связи с этим было важно изучить особенности нейрогуморального обеспечения подростков с патологией миокарда при различных вариантах диастолической дисфункции левого желудочка сердца.
Материалы и методы
Под наблюдением находилось 70 подростков 13–18 лет с патологией миокарда (из них 37 — с аритмиями, 18 — с диспластической кардиомиопатией, 15 — с артериальной гипертензией).
Морфофункциональные параметры сердца –изучали с помощью ультразвукового исследования в М- и В-режимах с использованием датчика 3,5 МГц на аппарате Sonoline-SL1, фирмы Siеmens по стандартной методике, которая рекомендована Ассоциацией специалистов по эхокардиографии. Определение показателей общей гемодинамики проводили, оценивая показатели ударного (УО) и минутного объема (МО) крови, общего периферического сосудистого сопротивления (ОПСС). Массу миокарда левого желудочка (ММЛЖ) рассчитывали по формуле Troy (1977): ММЛЖ (г) = 0,8 • {1,04 • ([КДР + ТМд + ТМмжп]3 – [КДР]3)} + 0,6. Индекс массы миокарда ЛЖ определяли как отношение ММЛЖ к площади поверхности тела (ППТ): ИММЛЖ = ММЛЖ/ПТ.
Функцию диастолы ЛЖ изучали в импульсном допплеровском режиме с картированием трансмитрального потока с верхушечного доступа четырехкамерного сердца. По кривой трансмитрального диастолического потока измерялись следующие параметры:
1. Максимальная скорость потока в фазу раннего диастолического наполнения ЛЖ (Е, м/с).
2. Скорость потока в фазу позднего диастолического наполнения ЛЖ в систолу предсердия (А, м/с).
3. Время замедления скорости потока в фазу раннего диастолического наполнения (DT, с).
4. Время изоволюметрического расслабления ЛЖ (IVRT, с).
5. Соотношение скоростей в фазе раннего диастолического и позднего диастолического наполнения ЛЖ (Е/А).
Для выявления типа диастолической дисфункции (ДД) проводилась проба с изометрической нагрузкой. При этом производится регистрация трансмитрального диастолического потока до и в конце 3-й минуты подъема нижней конечности под углом 30–45° к горизонтальной поверхности и удержанием ее с усилием, равным весу ноги. Оценивали: максимальную скорость потока в фазу раннего наполнения диастолы ЛЖ (пик Е, м/с), скорость потока в фазу позднего наполнения диастолы ЛЖ в систолу предсердий (пик А, м/с), соотношение E/A, время изоволюмического расслабления ЛЖ (IVRT, с) и время снижения скорости потока в фазу раннего наполнения диастолы (DT, с).
Определение активности ренина плазмы (АРП), ангиотензина II (А-II) и альдостерона (Альд) проводилось в сыворотке крови радиоиммунологическим методом (IMMUNOTECH, Чехия). Суточная экскреция катехоламинов с мочой определялась флю–орометрическим методом (по Э.Ш. Матлиной, 1965). Статистическая обработка полученных данных проводилась с помощью пакета прикладных программ Statgrafics Centurion на ІBM PC/Pentіum-4.
Результаты и их обсуждение
При изучении клинической симптоматики у подростков с патологией миокарда было установлено, что у 27,3 % из них жалобы отсутствовали, у 14,4 % отмечались кардиалгии колющего характера, которые возникали в процессе физических нагрузок и после них, 25,5 % жаловались на перебои в работе сердца и ускоренное сердцебиение в состоянии покоя, а у 7,3 % отмечалась одышка даже при минимальных физических нагрузках, но все они плохо переносили обычные для детей физические нагрузки.
При оценке морфофункциональных параметров сердца в сравнении с группой контроля установлено достоверное увеличение диаметра корня аорты (р < 0,05), тенденция к расширению диаметра левого предсердия (р < 0,1), утолщение задней стенки левого желудочка сердца (р < 0,01), а также достоверное увеличение массы миокарда ЛЖ (р < 0,01) и индекса массы миокарда ЛЖ (р < 0,01). При этом показатели систолической функции не отличались от группы контроля и находились в пределах нормальных значений (табл. 1).
При изучении параметров диастолической функции ЛЖ выявлены некоторые особенности. Так, временные показатели (IVRT и DT) практически не отличались от группы контроля, в то же время пик Е, который характеризует скорость первой фазы пассивного наполнения ЛЖ, был достоверно ниже в группе подростков с патологией миокарда (р < 0,01), равно как и пик А, который характеризует скорость в активную, предсердную фазу наполнения ЛЖ, был также достоверно ниже (р < 0,01), при этом соотношение Е/А имело лишь тенденцию к увеличению (р < 0,1). Эти данные свидетельствует о формировании нарушений диастолической функции ЛЖ у исследуемых подростков (табл. 2).
/66.jpg)
Для уточнения типа диастолической дисфункции миокарда ЛЖ сердца всем подросткам основной группы проведена проба с изометрическим напряжением. По результатам этой пробы были выделены три подгруппы в соответствии с показателем соотношения Е/А. В первую подгруппу вошли лица, у которых соотношение Е/А было меньше 1,5 у.е., во вторую — подростки, у которых Е/А находилось в пределах 1,5–2 у.е., и в третью — те, у которых Е/А было более 2 у.е.
У подростков первой подгруппы по сравнению с группой контроля установлено достоверное снижение волны Е (р < 0,01), прирост волны А (р < 0,01) и, соответственно, снижение соотношения Е/А (р < 0,01), что свидетельствует о нарушении первой фазы релаксации ЛЖ. Тенденция к увеличению времени замедления потока раннего диастолического наполнения ЛЖ (DT) также подтверждает формирование в этой подгруппе I типа ДДЛЖ (тип замедленной релаксации) (табл. 2).
Во второй подгруппе подростков по сравнению с контролем установлена лишь тенденция к снижению пика Е (р < 0,1), при этом параметры пика А практически не отличались, что способствовало достоверному уменьшению соотношения Е/А (р < 0,01). Обращает на себя внимание значительное снижение времени замедления скорости потока в фазу раннего наполнения ЛЖ (DT) (р < 0,05) и уменьшение времени изоволюметрического расслаб–ления ЛЖ (IVRT) (р < 0,01). Выявленные изменения показателей свидетельствуют о формировании у этих подростков признаков II типа ДДЛЖ (псевдонормализации) (табл. 2).
В третьей подгруппе подростков по сравнению с контрольной группой зарегистрировано достоверное снижение пиков Е (р < 0,01) и А (р < 0,01), увеличение соотношения Е/А (р < 0,01). Кроме того, отмечено замедление скорости потока в фазу раннего наполнения ЛЖ (DT), а также тенденция к уменьшению времени изоволюметрического расслабления ЛЖ (IVRT) (р < 0,1).
Полученные результаты свидетельствуют о формировании наиболее выраженных нарушений диастолической функции миокарда левого желудочка сердца так называемого рестриктивного типа, за счет снижения как волны Е, так и волны А, с увеличением их соотношения более 2,0 ед.
Известно, что на начальных этапах формирования хронической сердечной недостаточности активация САС оказывает позитивное адаптационно-компенсаторное влияние на сердечно-сосудистую систему. Однако в последующем гиперактивация САС становится одним из факторов прогрессирования патологического процесса, прежде всего за счет кардиотоксических эффектов избытка катехоламинов, а также перегрузки кардиомиоцитов кальцием, что ведет к повышению жесткости миокарда и формированию диастолической дисфункции [9, 12].
При изучении уровня экскреции катехоламинов у подростков с ПМ с учетом характера изменений диастолической функции было установлено, что наибольшая активность этой системы наблюдается у подростков с начальными проявленими диастолической дисфункции, т.е. с нарушенной релаксацией (табл. 3). На последующих этапах развития диастолических нарушений отмечено лишь некоторое повышение экскреции норадреналина, которое не достигает уровня достоверности, но при этом происходит значительная активация ренин-ангио–тензин-альдостероновой системы за счет всех ее составляющих, но особенно значимо повышается уровень альдостерона (табл. 3).
Регрессионный анализ позволил выделить компоненты, которые являются наиболее значимыми в формировании отдельных типов диастолической дисфункции ЛЖ.
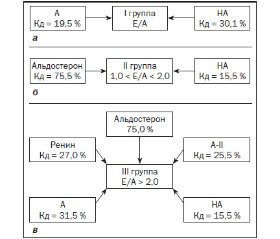
Так, в первой подгруппе подростков соотношение Е/А ассоциируется с показателями адреналина (Кд = 19,5 %) и норадреналина (Кд = 30,1 %), доля участия которых достаточно высока (рис. 1а).
У подростков со II типом ДДЛЖ (псевдонормализация) формирование изменений функции происходит под значительным влиянием альдостерона (75,5 %) и лишь частично — норадреналина (Кд = 15,5 %) (рис. 1б).
В формировании III типа диастолического наполнения ЛЖ установлено многокомпонентное влияние нейрогуморальных систем, но со значительным преобладанием ренин-ангиотензин-альдостероновой системы (рис. 1в).
Таким образом, проведенные исследования позволили выявить наиболее значимые нейрогуморальные факторы формирования и прогрессирования диастолической дисфункции миокарда левого желудочка сердца у подростков со вторичными (невоспалительными) кардиомиопатиями. Наибольшее значение в процессах прогрессирования диастолической дисфункции имеют компоненты ренин-ангиотензин-альдостероновой системы, и более всего — альдостерон.
Список литературы
1. Хамуев Я.П. Проблемы диастолической дисфункции левого желудочка: определение, патофизиология, диагностика // Кардиология. — 2011. — № 11. — С. 71-82.
2. Березин А.Е. Систолическая и диастолическая сердечная недостаточность: две стороны одного процесса? Обзор литературы // Укр. мед. часопис. — 2014. — № 3 (101). — С. 45-53.
3. Агеев Ф.Т. Диастолическая сердечная недостаточность: 10 лет знакомства // Сердеч. недостаточность. — 2010. — № 11. — С. 5-10.
4. Ouzounian M. Diastolic heart failure: mechanisms and controversies // Nat. Clin. Pract. Cardiovasc. Med. — 2008. — № 5. — Р. 375-386.
5. Капелько В.И. Диастолическая дисфункция // Кардиология. — 2011. — № 1. — С. 34-38.
6. Штегман О.А. Систолическая и диастолическая дисфункция левого желудочка: самостоятельные типы сердечной недостаточности или две стороны одного процесса? // Кардиология. — 2004. — № 2. — С. 82-86.
7. Rony L. Shammas, Nazim Uddin Azam Khan, Rajasekar Nekkanti, Assad Movahed. Diastolic heart failure and left ventricular diastolic dysfunction: What we know, and what we don't know! // International. J. of Cardiology. — 2007. — № 115. — P. 284-292.
8. Galderisi M. Diastolic dysfunction and diastolic heart failure: diagnostic, prognostic and therapeutic aspects // Cardiovasc. Ultrasound. — 2005. — № 4. — Р. 3-9.
9. Бобров В.А. Состояние прессорных и депрессорных нейрогуморальных субстанций и факторов прогрессирования хронической сердечной недостаточности // Укр. кардиол. журн. — 2014. — № 5. — С. 52-59.
10. Скворцов А.А. Роль нейрогормональных систем в патогенезе хронической сердечной недостаточности // Рос. мед. журн. — 2009. — № 2. — С. 14-19.
11. Мясников Г.В. Нейрогормоны и цитокины у больных с начальной хронической сердечной недостаточностью вследствие АГ в зависимости от наличия инсулинорезистентности // Укр. мед. часопис. — 2008. — № 1 (63). — С. 38-42.
12. Рак Л.І. Стан системи ренін-ангіотензин-альдостерон при різних формах патології міокарда у дітей і підлітків // Укр. радіологічний журн. — 2010. — № 3. — С. 317-320.
13. Verdecchia P. Evidence for cardiovascular, cerebrovascular, and renal protective effects of renin–angiotensin system blockers // Ther. Adv. Cardiovasc. Dis. — 2012. — № 6 (2). — P. 81-91.
14. Федорова О.А. Блокада ренин-ангиотензин-альдостероновой системы у пациентов с высоким кардиоваскулярным риском и коморбидными состояниями // Укр. мед. часопис. — 2013. — № 3 (95). — С. 23-28.
/67.jpg)

/66.jpg)