Газета «Новости медицины и фармации» Кардиология и ревматология (554) 2015 (тематический номер)
Вернуться к номеру
Унифицированный клинический протокол первичной, вторичной (специализированной), третичной (высокоспециализированной) медицинской помощи. Псориаз, включая псориатические артропатии
Рубрики: Ревматология, Кардиология
Разделы: Официальная информация
Версия для печати
Статтю опубліковано на с. 54-74
ЗАТВЕРДЖЕНО
Наказ Міністерства
охорони здоров’я України
20.11.2015 № 762
Уніфікований клінічний протокол первинної, вторинної (спеціалізованої), третинної (високоспеціалізованої) медичної допомоги «Псоріаз, включаючи псоріатичні артропатії» (УКПМД) за своєю формою, структурою та методичним підходом щодо використання вимог доказової медицини створено згідно з методикою, затвердженою наказом Міністерства охорони здоров’я України № 751 від 28 вересня 2012 р. «Про створення та впровадження медико-технологічних документів зі стандартизації медичної допомоги в системі Міністерства охорони здоров’я України», зареєстрованим в Міністерстві юстиції України 29 вересня 2012 р. за № 2001/22313.
УКПМД розроблений на основі медико-технологічного документа «Псоріаз, включаючи псоріатичні артропатії. Адаптована клінічна настанова, заснована на доказах».
В УКПМД зосереджено увагу на основних етапах надання медичної допомоги пацієнтам з псоріазом та псоріатичними артропатіями, підходи щодо діагностики та лікування визначено з урахуванням можливостей вітчизняної системи охорони здоров’я відповідно до рекомендацій клінічних настанов:
1. SIGN 121: Diagnosis and management of psoriasis and psoriatic arthritis in adults (2010).
2. S3 — Guidelines on the treatment of psoriasis vulgaris (English version). Update (2012).
3. American Academy of Dermatology. Guidelines of care for the management of psoriasis and psoriatic arthritis. Section 1. Overview of psoriasis and guidelines of care for the treatment of psoriasis with biologics (2008).
4. American Academy of Dermatology. Guidelines of care for the management of psoriasis and psoriatic arthritis. Section 2. Psoriatic arthritis: Overview and guidelines of care for treatment with an emphasis on the biologics (2008).
5. American Academy of Dermatology. Guidelines of care for the management of psoriasis and psoriatic arthritis. Section 3. Guidelines of care for the management and treatment of psoriasis with topical therapies (2009).
6. American Academy of Dermatology. Guidelines of care for the management of psoriasis and psoriatic arthritis. Section 4. Guidelines of care for the management and treatment of psoriasis with traditional systemic agents (2009).
7. American Academy of Dermatology. Guidelines of care for the management of psoriasis and psoriatic arthritis Section 5. Guidelines of care for the treatment of psoriasis with phototherapy and photochemotherapy (2009).
8. Treatment recommendations for psoriatic arthritis for the Group for Research and Assessment of Psoriasis and Psoriatic Arthritis — GRAPPA (2009).
Перелік скорочень та визначень, що застосовані у протоколі
АКН — адаптована клінічна настанова
АлАТ — аланінамінотрансфераза
АнС — анкілозуючий спондиліт
АПФ — ангіотензинперетворюючий фермент
АсАТ — аспартатамінотрансфераза
ВІЛ — вірус імунодефіциту людини
ГГТ — глутаматдегідрогеназа
ГК — глюкокортикоїди
ЕКГ — електрокардіографія
ЛДГ — лактатдегідрогеназа
МЕД — мінімальна еритемна доза
МФД — мінімальна фототоксична доза
НПЗП — нестероїдні протизапальні препарати
ОА — остеартрит
ПсА — псоріатичні артропатії
ПУФА — фототерапія довгохвильовими ультрафіолетовими променями та псораленом
РА — ревматоїдний артрит
РФ — ревматоїдний фактор
СНІД — синдром набутого імунодефіциту людини
СРБ — С-реактивний білок
ТГ — тригліцериди
ТГКС — топічні глюкокортикостероїди
УФ-В — середньохвильові ультрафіолетові промені
ФНП — фактор некрозу пухлини
ФТ — фізіотерапія
ШОЕ — швидкість осідання еритроцитів
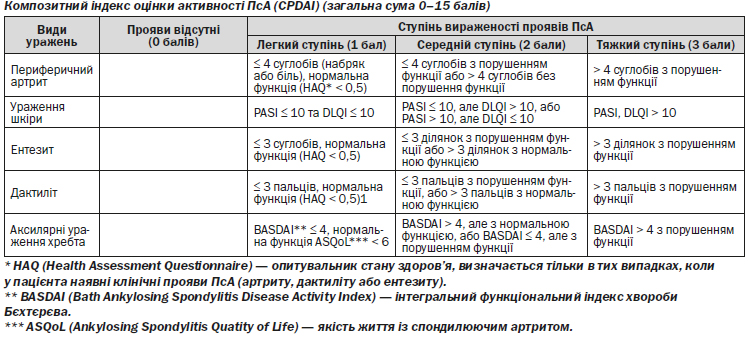
ASQoL — Ankylosing Spondylitis Quality of Life, якість життя із спондилуючим артритом
BSA — body surface area, площа поверхні тіла
CASPAR — Clаssification criteria for Psoriatic Arthritis, критерії класифікації для захворювання на псоріатичний артрит
CPDAI — Composite Psoriatic Disease Activity Index, індекс комплексної оцінки активності псоріатичної хвороби
DLQI — Dermatology Life Quality Index, дерматологічний індекс якості життя
DMARD — disease-modifying anti-rheumatic drug, хворобомодифікуючі протиревматичні лікарські засоби
HAQ — Health Assessment Questionnaire, опитувальник стану здоров’я
HBV — hepatitis B virus, вірус гепатиту В
HCV — hepatitis С virus, вірус гепатиту С
PASI — Psoriasis Area and Severity Index, індекс площі та тяжкості псоріазу
І. Паспортна частина
1.1. Діагноз: Псоріаз, псоріатичні артропатії.
1.2. Код згідно з МКХ-10: L40, M07.0–07.3, M09.0.
1.3. Користувачі: лікарі загальної практики – сімейні лікарі, лікарі терапевти дільничні, педіатри дільничні, лікарі: дерматовенерологи, дерматовенерологи дитячі, ревматологи, ревматологи дитячі, ортопеди-травматологи, ортопеди-травматологи дитячі, рентгенологи, інші медичні працівники, які надають допомогу пацієнтам з псоріазом та псоріатичними артропатіями.
1.4. Мета: визначення комплексу заходів з профілактики, раннього виявлення, діагностики та лікування псоріазу та псоріатичних артропатій, координація та стандартизація допомоги пацієнтам з псоріазом та псоріатичними артропатіями.
1.5. Дата складання протоколу: вересень 2015 року.
1.6. Дата перегляду протоколу: вересень 2018 року.
1.7. Список та контактна інформація осіб, які брали участь у розробці протоколу
Гаврилюк Андрій Олександрович заступник директора Медичного департаменту МОЗ України, голова робочої групи;
Коломейчук Валентина Миколаївна начальник Управління медичної допомоги матерям і дітям Медичного департаменту;
Хобзей Микола Кузьмич директор Департаменту реформ та розвитку медичної допомоги МОЗ України, д.м.н., професор, голова робочої групи до 19.05.2014;
Літус Олександр Іванович завідувач кафедри дерматовенерології Національної медичної академії післядипломної освіти імені П.Л. Шупика, д.м.н., професор, головний позаштатний спеціаліст МОЗ України зі спеціальності «Дерматовенерологія» (згідно з наказом МОЗ України від 10.12.2012 № 526-к), заступник голови робочої групи з клінічних питань до 29.05.2014;
Степаненко Віктор Іванович завідувач кафедри дерматології та венерології Національного медичного університету імені О.О. Богомольця, д.м.н., професор, президент Української асоціації лікарів-дерматовенерологів та косметологів, головний позаштатний спеціаліст МОЗ України за напрямком «Дерматовенерологія» (згідно з наказом МОЗ України від 29.05.2014 № 196-к), заступник голови робочої групи з клінічних питань;
Ліщишина Олена Михайлівна директор Департаменту стандартизації медичних послуг Державного підприємства «Державний експертний центр МОЗ України», к.м.н., ст.н.с., заступник голови робочої групи з методології;
Андрашко Юрій Володимирович завідувач кафедри шкірних та венеричних хвороб з курсами ВІЛ-інфекції, патоморфології та фтизіатрії медичного факультету Ужгородського національного університету;
Барна Ольга Миколаївна завідувач кафедри загальної практики (сімейної медицини) Національного медичного університету імені О.О. Богомольця, д.м.н., професор;
Болотна Людмила Анатоліївна завідувач кафедри дерматовенерології Харківської медичної академії післядипломної освіти, д.м.н., професор;
Борткевич Олег Петрович професор кафедри терапії і ревматології Національної медичної академії післядипломної освіти імені П.Л. Шупика, д.м.н., професор, головний позаштатний спеціаліст МОЗ України зі спеціальності «Ревматологія» (згідно з наказом МОЗ України від 04.07.2011 № 135-О);
Возіанова Світлана Віталіївна доцент кафедри дерматовенерології Національної медичної академії післядипломної освіти імені П.Л. Шупика, д.м.н., доцент;
Горова Елла Володимирівна заступник начальника управління — начальник відділу контролю якості медичної допомоги управління ліцензування та якості медичної допомоги МОЗ України;
Денисенко Ольга Іванівна завідувач кафедри дерматовенерології та фтизіатрії Вищого державного навчального закладу «Буковинський державний медичний університет», д.м.н., професор;
Калюжна Лідія Денисівна професор кафедри дерматовенерології Національної медичної академії післядипломної освіти імені П.Л. Шупика, д.м.н., професор, головний позаштатний спеціаліст МОЗ України зі спеціальності «Дитяча дерматовенерологія» (згідно з наказом МОЗ України від № 526-к) до 29.05.2014;
Корольова Жаннета Валентинівна професор кафедри дерматовенерології Національної медичної академії післядипломної освіти імені П.Л. Шупика, д.м.н., професор, головний позаштатний спеціаліст МОЗ України за напрямком «Дитяча дерматовенерологія» (згідно з наказом МОЗ України від 29.05.2014 № 196-к);
Кутасевич Яніна Францівна директор Державної установи «Інститут дерматології та венерології» Національної академії медичних наук України, завідувач відділу дерматології, інфекційних та паразитарних захворювань шкіри, д.м.н., професор;
Литинська Тетяна Олександрівна доцент кафедри дерматології та венерології Національного медичного університету імені О.О. Богомольця, к.м.н., доцент;
Матюха Лариса Федорівна завідувач кафедри сімейної медицини та амбулаторно-поліклінічної допомоги Національної медичної академії післядипломної освіти імені П.Л. Шупика, д.м.н., професор, головний позаштатний спеціаліст МОЗ України зі спеціальності «Загальна практика — сімейна медицина» (згідно з наказом МОЗ України від № 526-к);
Маштакова Ірина Олексіївна старший науковий співробітник відділу дерматології, інфекційних та паразитарних захворювань шкіри Державної установи «Інститут дерматології та венерології НАМН України», к.м.н.;
Охотнікова Олена Миколаївна завідувач кафедри педіатрії Національної медичної академії післядипломної освіти імені П.Л. Шупика, д.м.н., професор;
Сизон Орися Орестівна доцент кафедри сімейної медицини, поліклінічної справи та дерматології, венерології Львівського національного медичного університету імені Данила Галицького, к.м.н., доцент;
Свирид Сергій Григорович професор кафедри дерматології та венерології Національного медичного університету імені О.О. Богомольця, д.м.н., професор;
Степаненко Роман Леонідович асистент кафедри дерматології та венерології Національного медичного університету імені О.О. Богомольця, к.м.н.;
Турик Ніна Василівна головний лікар Київської міської шкірно-венерологічної лікарні, головний позаштатний спеціаліст Департаменту охорони здоров’я Київської міської державної адміністрації за напрямком «Дерматовенерологія дитяча»;
Франкенберг Аркадій Артурович головний лікар комунального закладу «Дніпропетровський обласний шкірно-венерологічний диспансер», к.м.н., доцент;
Хара Олександр Іванович головний лікар комунальної установи Тернопільської обласної ради «Тернопільський обласний шкірно-венерологічний диспансер», головний позаштатний спеціаліст Головного управління охорони здоров’я Тернопільської обласної державної адміністрації за спеціальністю «дерматовенерологія», к.м.н., доцент;
Хобзей Кузьма Миколайович лікар-дерматовенеролог клініки «Інститут псоріазу та хронічних дерматозів»;
Шупенько Микола Михайлович доцент кафедри дерматології та венерології Національного медичного університету імені О.О. Богомольця, к.м.н., доцент.
Методичний супровід та інформаційне забезпечення
Горох Євгеній Леонідович начальник відділу якості медичної допомоги та інформаційних технологій Державного підприємства «Державний експертний центр МОЗ України», к.т.н.;
Мельник Євгенія Олександрівна начальник відділу доказової медицини Державного підприємства «Державний експерт-ний центр МОЗ України»;
Рубцова Євгенія Ігорівна експерт відділу методичного забезпечення новітніх технологій у сфері охороні здоров’я Державного підприємства «Державний експертний центр МОЗ України»;
Шилкіна Олена Олександрівна начальник відділу методичного забезпечення новітніх технологій у сфері охороні здоров’я Державного підприємства «Державний експертний центр МОЗ України».
Адреса для листування:
Департамент стандартизації медичних послуг Державного підприємства «Державний експертний центр Міністерства охорони здоров’я України», 03151, м. Київ, вул. Ушинського, 40.
Електронна адреса: medstandards@dec.gov.ua.
Електронну версію документа можна завантажити на офіційному сайті Міністерства охорони здоров’я: http://www.moz.gov.ua та http://www.dec.gov.ua/mtd/
Рецензенти
Бондар Сергій Анатолійович завідувач кафедри шкірних та венеричних хвороб Вінницького національного медичного університету імені М.І. Пирогова, д.м.н., доцент;
Дащук Андрій Михайлович завідувач кафедри дерматології, венерології і СНІДу Харківського національного медичного університету, д.м.н., професор.
1.8. Коротка епідеміологічна інформація
За даними Міжнародної федерації асоціацій псоріазу, його поширеність у світі коливається в межах 1,2–5 % в загальних популяціях, становлячи в середньому близько 3 %. У західноєвропейських країнах захворюваність на псоріаз становить більше ніж 2 %, в інших країнах Європи — не перевищує 6 % (в Ірландії — 5,5 %, Іспанії — 3,7 %, Швеції — 2,3 %, у США та Канаді ці показники 2,2 % і 4,7 % відповідно). Простий (вульгарний), або бляшковий, псоріаз є найбільш поширеною формою захворювання, яка реєструється у 80–90 % пацієнтів.
В Україні статистичні дані щодо захворюваності на псоріаз суттєво відрізняються від середніх показників в Європі і світі, оскільки поширеність хвороби протягом останніх десятиліть неухильно зросла — від 114,8 на 100 тис. населення в 1994 р. до 222,5 на 100 тис. в 2014 р., серед яких було понад 6000 дітей. Це може бути обумовлено як недосконалістю медико-статистичних систем, так і гіподіагностикою псоріазу внаслідок низького рівня звернень пацієнтів.
ІІ. Загальна частина
Псоріаз — це системне хронічне імуноопосередковане захворювання, яке вражає переважно шкіру та суглоби. Захворювання може виникати як в дитячому, так і в дорослому віці, найчастіше в другій і третій декадах життя. За даними з різних джерел, захворювання характеризується тривалими рецидивами, повною або частковою втратою працездатності, високими рівнями інвалідизації та соціально-психологічною дезадаптацією пацієнтів. Часто псоріаз стає причиною ураження суглобів, внутрішніх органів, нерідко супроводжується вторинними мікробними ураженнями шкіри та суперінфекцією. Тяжкі форми псоріазу та псоріатичного артриту асоційовані з підвищенням рівня смертності. Псоріаз суттєво знижує якість життя пацієнта. Негативний вплив на якість життя є порівняним з таким при ішемічній хворобі серця, діабеті, депресії та раку.
Даний уніфікований клінічний протокол розроблений на основі адаптованої клінічної настанови, заснованої на доказах, «Псоріаз, включаючи псоріатичні артропатії», у якій наведена найкраща практика надання медичної допомоги пацієнтам з псоріазом та псоріатичними артропатіями (ПсА). Положення уніфікованого клінічного протоколу спрямовані на створення єдиної комплексної та ефективної системи надання медичної допомоги пацієнтам із псоріазом і охоплюють усі етапи. Заходи з раннього (своєчасного) виявлення даного захворювання дозволять суттєво поліпшити та зменшити витрати на медичну допомогу.
Лікарі загальної практики — сімейні лікарі та терапевти дільничні відіграють ключову роль в організації раннього (своєчасного) виявлення псоріазу, сприянні правильному виконанню пацієнтами рекомендацій щодо лікування, розуміння необхідності індукційного та підтримувального довгострокового лікування на фоні модифікації стилю життя, лікування супутніх захворювань. Важливими є навчання, психологічна адаптація та соціальна реабілітація пацієнта.
ІІІ. Основна частина
3.1. Для закладів охорони здоров’я, що надають первинну медичну допомогу
1. Профілактика
Положення протоколу
Псоріаз — це хронічне захворювання, яке супроводжується періодичними загостреннями та періодами ремісії.
Обґрунтування
Відсутні докази щодо специфічної профілактики псоріазу, але існує ряд факторів, які можуть сприяти виникненню загострень. До них відносять:
— інфекційні та паразитарні захворювання, в тому числі гнійно-запального характеру та мікробне носійство: тонзиліт, фарингіт, остеомієліт, ВІЛ (СНІД), вірусні гепатити;
— психосоматичні/соматопсихічні фактори, стрес;
— метаболічні порушення: метаболічний синдром, гіпокальціємія, порушення гормонального гомеостазу в перименопаузальний період;
— лікарські засоби (антагоністи β-адренорецепторів, солі літію, хлорохін, інтерферони, антагоністи АПФ, нестероїдні протизапальні засоби);
— шкідливі для здоров’я речовини (алкоголь, нікотин, детергенти побутової хімії) та нераціональне харчування;
— особливі місцеві фактори (набряк гомілок, венозний стаз).
Необхідні дії лікаря
Проводити з пацієнтом роз’яснювальну роботу та активне виявлення тих чинників, які впливають на появу загострень псоріазу, здійснювати їх корекцію.
2. Діагностика
Положення протоколу
Діагностичні заходи спрямовані на раннє виявлення лікарем загальної практики — сімейним лікарем/дільничним терапевтом ознак псоріазу та ПсА, направлення пацієнта до закладу охорони здоров’я, визначеного для надання медичної допомоги пацієнтам з псоріазом, з метою встановлення діагнозу і призначення спеціального лікування.
Обґрунтування
Пацієнтів із шкірними проявами псоріазу необхідно скерувати до лікаря-дерматовенеролога.
Усім пацієнтам з підозрою на псоріатичний артрит слід додатково пройти обстеження в ревматолога з метою ранньої діагностики ПсА чи виключення ймовірності пошкодження суглобів.
Необхідні дії лікаря
2.1. Збір скарг та анамнестичних даних, спрямований на виявлення клінічних симптомів, характерних для псоріазу (див. пп. 4.1.1, 4.1.2).
2.2. Фізикальний огляд, спрямований на виявлення змін на шкірі та в суглобах.
2.3. Лабораторні дослідження:
2.3.1. загальний аналіз крові з обов’язковим визначенням формули, тромбоцитів та ШОЕ;
2.3.1. загальний аналіз сечі;
2.3.3. направити на біохімічне дослідження крові із визначенням рівня АлТ, АсТ, сечової кислоти, сечовини, глюкози, холестерину, тригліцеридів, загального білірубіну, загального білка.
2.4. Направити на рентгенографію суглобів при наявності локальної симптоматики.
2.5. Виключити інфекційний характер процесу.
2.6. Скерувати до лікаря-дерматовенеролога та/або при підозрі на ПсА до лікаря-ревматолога закладу спеціалізованої допомоги за місцем реєстрації/проживання або іншого — за бажанням пацієнта.
3. Лікування
Положення протоколу
Своєчасне виявлення та лікування псоріазу позитивно впливає на перебіг захворювання, а також запобігає прогресуванню.
Обґрунтування
При легкому псоріазі ефективним є місцеве лікування, що проводиться у закладі охорони здоров’я первинної медичної допомоги. Для тяжких форм потрібне швидке та інтенсивне лікування в умовах спеціалізованої медичної допомоги, із застосуванням фототерапії, лікування системними засобами, застосування біологічної терапії або відповідного лікування в умовах стаціонару.
Необхідні дії лікаря
3.1. Не призначати пацієнту фізіотерапевтичні процедури та мануальну терапію до верифікації процесу.
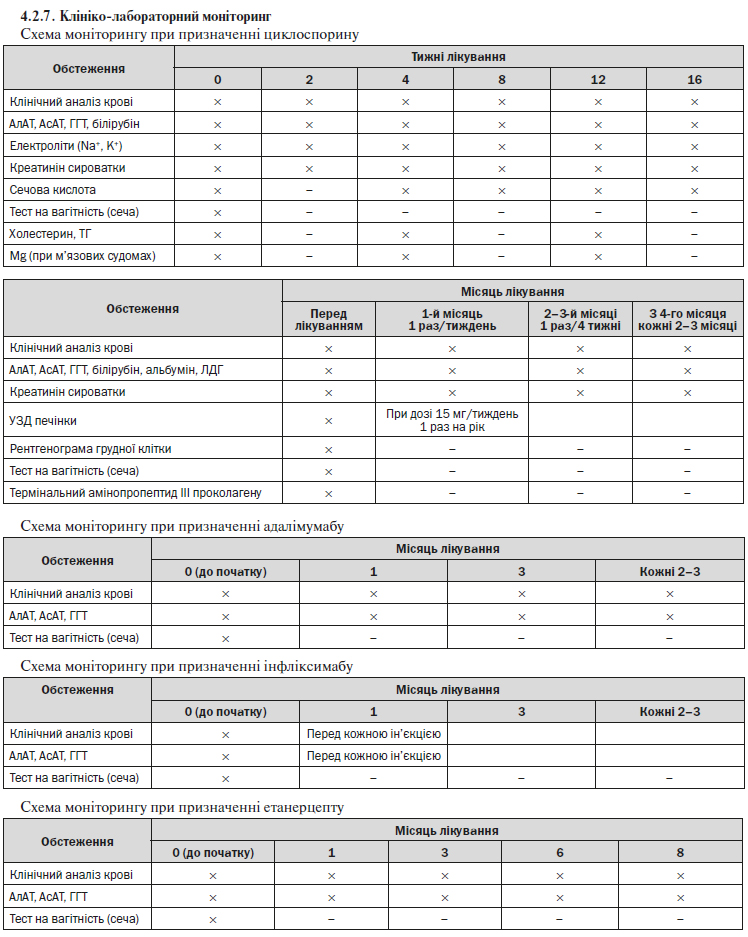
3.2. Під час обстеження та спеціального лікування сприяти виконанню пацієнтом усіх рекомендацій дерматовенеролога, ревматолога та інших спеціалістів, у тому числі щодо моніторингу побічної дії хворобомодифікуючих препаратів, ГК та біологічних препаратів (див. п. 4.2.7).
3.3. Надавати інформацію на основі даних адаптованої клінічної настанови «Псоріаз, включаючи псоріатичні артропатії» та пам’ятки для пацієнта з псоріазом (Додаток 6).
4. Подальше спостереження, включаючи диспансеризацію
Положення протоколу
Пацієнт після спеціального лікування та/або досягнення ремісії перебуває на обліку в лікаря загальної практики — сімейного лікаря/дільничного терапевта, який веде необхідну медичну документацію та сприяє виконанню пацієнтом рекомендацій спеціалістів.
Пацієнту після спеціального лікування під час диспансерного спостереження надається симптоматичне лікування, направлене на корекцію патологічних симптомів з боку органів і систем, лікування інших захворювань та підтримку якості життя, за необхідності пацієнт скеровується до закладів, що надають вторинну (спеціалізовану) медичну допомогу.
Обґрунтування
Деякі форми психотерапії приносять користь пацієнтам з псоріазом, оскільки мають позитивний вплив на якість життя пацієнта та на загальне лікування. Існують докази, що регулярна оцінка активності захворювання дозволяє своєчасно коригувати схему лікування та ефективно контролювати активність захворювання, тому пацієнт потребує постійного нагляду лікаря загальної практики — сімейного лікаря/дільничного терапевта.
Необхідні дії лікаря
Обов’язкові
4.1. Забезпечити записи в Медичній карті амбулаторного хворого (форма № 025/о) та контроль дотримання плану диспансеризації.
4.2. Погодити Інформовану добровільну згоду пацієнта на обробку персональних даних (Вкладний листок до облікової форми № 025/о).
4.3. Надавати рекомендації щодо способу життя, режиму харчування та гігієни шкіри.
4.4. Періодичний фізикальний огляд, спрямований на виявлення ураження суглобів (локальної болючості, набряків, деформацій). У разі підвищення активності захворювання (за клінічними чи лабораторними даними) негайно скеровувати пацієнта до лікаря-ревматолога.
4.5. Скеровувати на консультацію до лікаря-дерматовенеролога та у разі ПсА до лікаря-ревматолога не рідше одного разу на рік для контролю перебігу хвороби, ефективності та безпеки лікування.
Бажані
Направлення на санаторно-курортне лікування за наявності показань та відсутності протипоказань (див. п. 4.3).
3.2. Для закладів охорони здоров’я, що надають вторинну (спеціалізовану), третинну (високоспеціалізовану) медичну допомогу
1. Діагностика
Положення протоколу
Пацієнт з підозрою на псоріаз впродовж одного тижня скеровується до закладу, що надає спеціалізовану допомогу за місцем реєстрації, або іншого (за бажанням пацієнта) для встановлення діагнозу і призначення лікування.
Обґрунтування
Встановлення діагнозу «псоріаз» у більшості випадків може базуватись виключно на основі оцінки типових морфологічних проявів та клінічних симптомів захворювання. Однак у випадку утрудненої діагностики чи диференційної діагностики рекомендовано підтвердження псоріазу шляхом патогістологічної діагностики біоптату шкіри.
З огляду на високі рівні тимчасової та постійної непрацездатності (інвалідності), сумнівний прогноз, високі безпосередні та опосередковані витрати пацієнтів та суспільства в цілому ПсА розглядається як тяжка форма псоріатичної хвороби. Дерматовенерологам рекомендовано активно виявляти у пацієнтів симптоми та ознаки ПсА під час кожного відвідування.
При підозрі на ПсА та з метою проведення диференційної діагностики на предмет виключення ревматоїдного артриту, спондилоартриту та остеоартриту, а також визначення функціонального стану суглобів пацієнта необхідно обстежити у лікаря-ревматолога.
Необхідні дії лікаря
Обов’язкові
1.1. Збір скарг та анамнестичних даних, спрямований на виявлення клінічних симптомів, характерних для псоріазу (див. пп. 4.1.1, 4.1.2).
1.2. Фізикальний огляд, спрямований на виявлення змін шкіри та в суглобах.
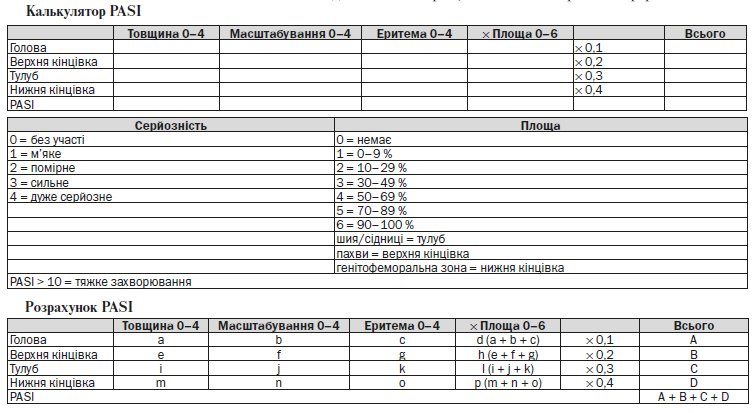
1.3. Оцінка ступеня тяжкості клінічного перебігу псоріазу: визначення індексів PASI та DLQI (Додатки 1, 2). Для раннього виявлення ураження суглобів у пацієнтів з псоріазом використовувати опитувальник PEST (Додаток 3).
1.4. Лабораторні дослідження проводяться при невиконанні їх на попередньому етапі та/або за необхідності уточнення їх результатів:
1.4.1. розгорнутий клінічний аналіз крові з ШОЕ (за необхідності це дослідження слід повторювати 1 раз на 10–14 днів);
1.4.2. загальний аналіз сечі;
1.4.3. біохімічне дослідження крові (АлТ, АсТ, сечова кислота, сечовина, глюкоза, холестерин, тригліцериди, загальний білірубін, загальний білок, СРБ, РФ). Частота моніторингу біохімічних показників може змінюватись залежно від клінічної ситуації та схеми лікування (див. п. 4.2.7);
1.4.4. перед призначенням біологічної терапії обстеження на ВІЛ-інфекцію, HCV та HBV-інфекцію, туберкульоз.
1.5. Інструментальні дослідження:
1.5.1. Рентгенографія кісток кистей, стоп, кісток таза та інших відділів (за показаннями);
1.5.2. Комп’ютерна томографія та МРТ у випадку аксіальних уражень (за показаннями);
1.5.3. ЕКГ.
1.6. Консультація (за необхідності):
— інфекціоніста;
— фтизіатра;
— ортопеда-травматолога;
— хірурга та ін.
Бажані
Біопсія шкіри з подальшим патогістологічним дослідженням.
3. Лікування
Положення протоколу
Лікування пацієнтів з тяжким псоріазом здійснюється у закладах, що надають спеціалізовану медичну допомогу.
Обґрунтування
Топічна терапія виступає терапією першого вибору у разі легкого або середньотяжкого псоріатичного ураження шкіри, і лише за відсутності клінічного ефекту від монотерапії топічними засобами або їх комбінаціями розглядається можливість інших видів лікування (фототерапія, системна терапія, біологічна терапія).
Не рекомендуються для регулярного використання протягом тривалого часу потужні і дуже потужні місцеві кортикостероїди в зв’язку із загрозою розвитку довгострокових побічних ефектів.
Для тривалого місцевого лікування псоріазу рекомендується аналог вітаміну D. Пацієнтам закладу первинної медичної допомоги, які не відповідають на місцеву терапію та які набирають 6 або більше балів за шкалою DLQI, повинно бути запропоноване направлення в дерматологічне відділення лікарні. Пацієнтам з псоріазом, які не відповідають на місцеву терапію, повинно бути запропоноване лікування із застосуванням фототерапії.
У хворих з тяжкою формою або резистентним псоріазом необхідно розглянути проведення системної терапії із застосуванням циклоспорину, метотрексату або ацитретину після обговорення переваг і ризиків.
Пацієнтам з тяжкими формами псоріазу, які не відповідають на лікування або у яких наявні протипоказання чи непереносимість до фототерапії та системної терапії (включаючи циклоспорин і метотрексат), має бути запропоновано проведення біологічної терапії, якщо вони не мають протипоказань та не перебувають у групі підвищеного ризику щодо небезпеки вказаних методів лікування.
Необхідні дії лікаря
3.1. Місцева терапія.
3.1.1. Топічна терапія медикаментозна:
— вітамін D3 та його аналоги;
— інгібітори кальциневрину (пімекролімус і такролімус);
— топічні глюкокортикостероїди.
3.1.2. Фототерапія вузькосмугова УФ-В (усього тіла, локальна, таргетна).
3.2. Системна терапія:
3.2.1. ПУФА-терапія.
3.2.2. Медикаментозна системна терапія:
— цитостатики (метотрексат);
— імуносупресанти (циклоспорин, лефлуномід);
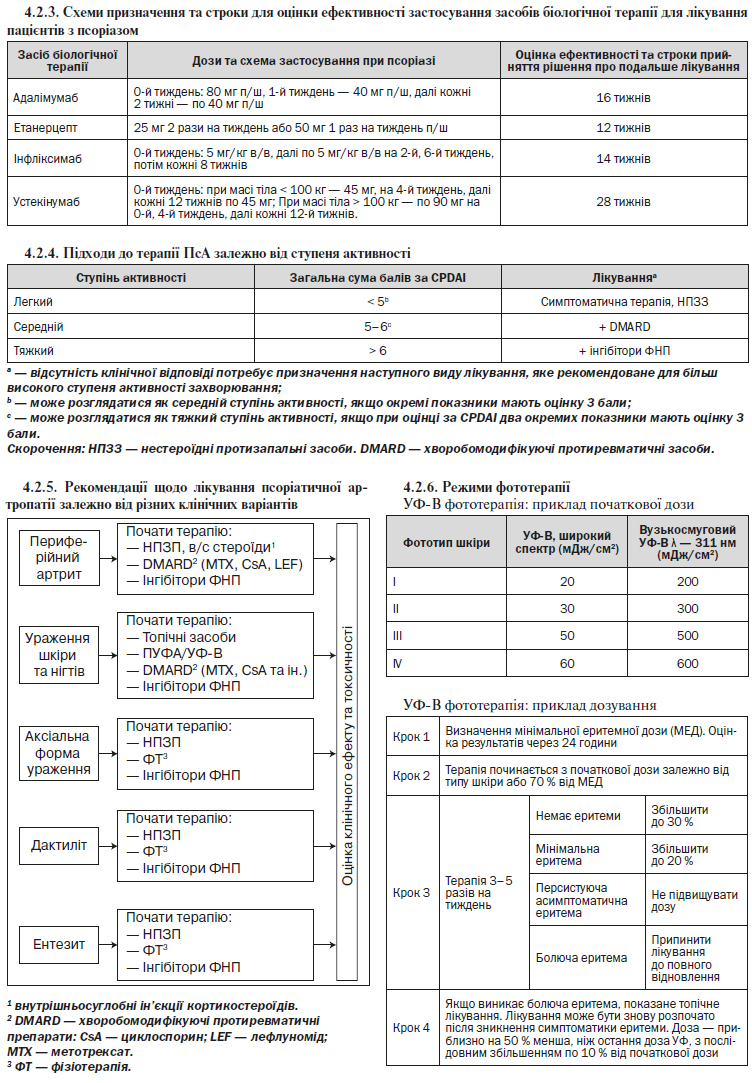
— біологічні препарати (адалімумаб, інфліксимаб, устекінумаб, етанерцепт).
3.3. Вибір лікування при псоріатичному артриті:
— НПЗП;
— хворобомодифікуючі препарати (лефлуномід, метотрексат);
— внутрішньосуглобові ін’єкції глюкокортикостероїдів;
— біологічні препарати (адалімумаб, інфліксимаб, етанерцепт).
4. Виписка з рекомендаціями після госпіталізації
Положення протоколу
При виписуванні зі стаціонару пацієнту надається виписка з медичної карти стаціонарного хворого встановленої форми, що містить інформацію щодо отриманого лікування, особливості перебігу захворювання та рекомендації щодо подальшого лікування та спостереження.
Обґрунтування
Виписка пацієнта планується відповідно до критеріїв:
а) завершення запланованого об’єму терапії;
б) відсутність ускладнень терапії, що потребують лікування в стаціонарі;
в) неможливість продовження спеціальної терапії у зв’язку з розвитком протипоказань.
Необхідні дії лікаря
Обов’язкові
4.1. Оформити Виписку із медичної карти амбулаторного (стаціонарного) хворого (форма № 027/о).
4.2. Надати пацієнтам, які перенесли спеціальне лікування, інформацію щодо можливих віддалених побічних ефектів лікування, необхідності проведення регулярних обстежень відповідно до плану диспансеризації.
4.3. Надати рекомендації щодо способу життя, режиму харчування та гігієни.
5. Реабілітація
Положення протоколу
Пацієнти з псоріазом повинні мати можливість отримувати кваліфіковану реабілітацію та періодичні огляди спеціалістів, які відповідають за реабілітацію.
Обґрунтування
Існують докази, що реабілітаційні заходи, які включають бальнеотерапію, санаторно-курортне лікування, психологічну допомогу, мають позитивний вплив на перебіг захворювання та психологічний стан пацієнтів з псоріазом.
Необхідні дії лікаря
Рекомендувати пацієнтам в міжрецидивний період санаторно-курортне лікування та проходження реабілітаційних курсів (інсоляція, радон, сірководневі, радонові, ропні ванни, інші види гідротерапії тощо).
6. Диспансерне спостереження
Положення протоколу
У зв’язку з високою небезпекою виникнення загострення пацієнти з псоріазом підлягають диспансеризації з плановими оглядами в закладі спеціалізованої допомоги, у якому отримували лікування, або за місцем реєстрації/проживання.
Обґрунтування
Пацієнти з псоріазом підлягають диспансерному спостереженню впродовж життя.
Обстеження відповідно до плану диспансеризації сприяє ранньому виявленню загострення захворювання та/або виникненню ускладнень.
Необхідні дії лікаря
План диспансеризації
Пацієнт перебуває на диспансерному обліку впродовж життя 1 раз на рік для пацієнтів з псоріазом та 1 раз на 6 місяців для пацієнтів з ПсА.
— Диспансерне обстеження хворих на псоріаз включає в себе клінічний огляд, загальний аналіз крові, біохімічний аналіз крові, ліпідограму для осіб старших за 40 років.
— Диспансерне обстеження хворих на ПсА включає в себе клінічний огляд, загальний аналіз крові, біохімічний аналіз крові, ревмопроби, ліпідограму для осіб старших за 40 років. Рентгенографія суглобів 1 раз на рік, комп’ютерна томографія чи МРТ за показаннями.
ІV. Опис етапів медичної допомоги
4.1. Загальний алгоритм діагностики та диференційної діагностики
4.1.1. Клінічні прояви псоріазу
Діагноз псоріазу майже завжди виставляється на основі типових морфологічних проявів на шкірі. Діагностика псоріазу за наявності типових клінічних проявів не викликає труднощів. В деяких випадках псоріаз може нагадувати монетоподібну (нумулярну) екзему або оперізуючий лишай. Грибоподібний мікоз та висівкоподібний лишай мають бути виключені також. Якщо в пацієнта є ураження шкіри в місцях природних зморшок шкіри, необхідно виключити попрілості і кандидозне ураження. Необхідно провести диференційну діагностику з іншими захворюваннями шкіри.
Спеціальні неінвазивні та інвазивні дослідження використовуються для підтвердження артропатичних проявів та проведення диференційної діагностики на предмет виключення супутньої патології.
Для псоріазу типовим первинним елементом є пласка запальна папула, яка характеризується наступними ознаками:
— рожеве забарвлення різної інтенсивності;
— поверхня пласка, вкрита сріблясто-білими, дрібнопластинчастими лусочками;
На свіжих елементах лусочки розташовуються в центрі, залишаючи вільним вузький яскравий периферійний край.
Типовою локалізацією висипань при псоріазі є розгинальні поверхні кінцівок (особливо в ділянці ліктьового і колінного суглобів), область крижів, волосиста частина голови, особливо по краю росту волосся (так звана «псоріатична корона»).
При клінічному огляді елементів висипу при псоріазі характерним є псоріатична тріада, тобто ряд феноменів, які послідовно з’являються при зшкрябуванні папули. До них відносяться:
— феномен стеаринової плями — при зшкрябуванні папули лусочки знімаються «стружкою», що нагадує стеарин. Патогістологічною основою феномену є паракератоз, скупчення пухирців повітря в роговому шарі шкіри і збільшення вмісту ліпідів, що сприяє послабленню міжклітинних зв’язків;
— феномен термінальної плівки — поява вологої виблискуючої поверхні після видалення лусочок, яка нагадує поліетиленову плівку. Термінальна плівка — остання плівка, що походить з поверхні шкіри, після чого наступне зшкрябування викликає точкову кровотечу (наступний феномен). Патогістологічна основа цього феномену — агранульоз (відсутність зернистого шару при псоріатичному ураженні);
— феномен точкової кровотечі («кров’яної роси») — крапельна кровотеча, що виникає при подальшому зшкрябуванні елементу висипу. В результаті нерівномірного папіломатозу легко травмується поверхнева судинна сітка капілярів. У зв’язку із збільшенням відстані між сосочками дерми (міжсосочковий акантоз) спостерігається точкова кровотеча.
Характерною клінічною ознакою (феноменом) є також симптом Кебнера — поява характерного псоріатичного висипу в місцях травмування або подразнення шкіри.
4.1.2. Клінічні форми псоріазу
Вульгарний псоріаз/хронічний стабільний бляшковий псоріаз
Найбільш поширеною клінічною формою псоріазу є вульгарний або бляшковий псоріаз. Бляшковий псоріаз спричиняє поодинокі, а пізніше зливні еритематозно-сквамозні бляшки, переважно в певних, схильних до висипу, місцях. Ураження можуть існувати декілька років або можуть поширюватись, як правило, повільно, але інколи дуже швидко, вражаючи всю поверхню шкіри. Звичайно, це є наслідком впливу екзогенних факторів, таких як інфекції, стреси, або може провокуватися прийомом деяких медикаментів.
Краплеподібний псоріаз
При краплеподібному псоріазі спостерігається гострий екзантематозний висип з сочевицеподібними елементами (0,5–1,5 см), які можуть покрити всю поверхню шкіри. Це є часто першим проявом захворювання, яке спостерігається в дитинстві або юності. Звичайно з’являється після перенесених інфекцій, особливо стрептококових. Захворювання може перейти у вульгарний псоріаз.
Інтертригінозний псоріаз
При інтертригінозному псоріазі залучаються переважно ділянки шкіри, де є згини, наприклад пахвові западини, складки на животі, ділянки під молочними залозами, пахові й анальні ділянки. Цей тип псоріазу є досить рідким.
Інверсний псоріаз
Інший дуже рідкий тип псоріазу вражає згинальні поверхні великих суглобів без залучення схильних до висипу місць на розгинальних сторонах суглобів. Цей тип псоріазу називається інверсним.
Пустульозний псоріаз
Пустульозний псоріаз включає в себе декілька клінічних варіантів. Генералізоване розповсюдження поодиноких пустул, які пізніше з’єднуються, в поєднанні з гарячкою, сильним відчуттям нездужання та дермопатичною лімфаденопатією ще називають генералізованим пустульозним псоріазом (хвороба Цумбуша). Як результат різкого загострення вульгарного псоріазу може спостерігатись еруптивний початок на місці наявних уражень. Це називається псоріазом з пустулами.
Долонно-підошовний пустульоз
Долонно-підошовний пустульоз — це самостійне захворювання. Сьогодні він включений в групу акропустульозних форм псоріазу. При цій хворобі пустули розвиваються на долонях та/або підошвах, іноді зливаються з утворенням «озера гною». Ця клінічна картина іноді спостерігається у хворих з хворобою Рейтера. Існують також форми, які, очевидно, збігаються одна з одною, коли в пацієнтів з псоріазом розвивається долонно-підошовний пустульоз. Ураження, схожі з долонно-підошовним пустульозом, можуть також розвиватися у пацієнтів, які приймають блокатори ФНП.
Акродерматит стійкий гнійний Аллопо
Це дуже рідкісне захворювання, яке викликає скупчення пустул на акральних ділянках. Спостерігається серйозне запалення, може відбуватись швидка втрата нігтів і нігтьового матрикса. Може мати місце деструкція дистальних фаланг.
Псоріатична оніходистрофія
Псоріаз нігтів (псоріатична оніходистрофія) може спостерігатись при всіх клінічних варіантах псоріазу. Ураження нігтів пальців рук спостерігається у 50 % всіх пацієнтів з псоріазом, а ураження нігтів пальців ніг визначається у 35 % пацієнтів. Ураження нігтів при псоріазі включають: симптом точкового заглиблення, виразки, оніхолізис, піднігтьовий гіперкератоз, симптом масляної краплини і дистрофію нігтьової пластинки. До 90 % пацієнтів з псоріатичними артропатіями можуть мати зміни нігтів. Псоріаз нігтів розцінюється як тяжкий прояв захворювання, що має обов’язково враховуватись спеціалістом.
Псоріатична артропатія
ПсА є запальною серонегативною артропатією, пов’язаною з псоріазом. ПсА проявляється артритом периферичних суглобів з запальним болем в спині або без нього, і часто з проявами ентезитів, дактилітів, тендинітів та іншими позасуглобовими проявами, характерними для спондилоартропатій.
4.1.3. Визначення ступеня тяжкості перебігу псоріазу (на основі Європейського консенсусу):
— легкий перебіг псоріазу: BSA* < 10 і PASI** < 10 і DLQI*** < 10 (див. Додатки 1 та 2);
— середньотяжкий та тяжкий перебіг псоріазу — BSA > 10 або PASI > 10 і DLQI > 10.
Клінічно легкий псоріаз може бути розглянуто як середньотяжкий або тяжкий, якщо BSA < 10 та PASI <10, але DLQI >10 — має місце значне зниження якості життя. У цих випадках системна терапія може бути розпочата у випадку неефективності топічних засобів і наявності наступних симптомів:
— залучення естетично значущих (відкритих) ділянок шкіри;
— залучення значних ділянок шкіри голови;
— залучення ділянки зовнішніх статевих органів;
— залучення долонь і підошов;
— оніхолізис або оніходистрофія як мінімум 2 нігтьових пластинок;
— свербіж, що може стати причиною утворення рубців;
— наявність одиничної бляшки, що не піддається терапії.
Клінічно середньотяжкий або тяжкий псоріаз може бути розглянуто як легкий, якщо BSA >10 або PASI > 10, але DLQI < 10 — тобто має місце незначний вплив псоріазу на якість життя.
* BSA (body surface area) — оцінка ураженої площі поверхні тіла.
** PASI (Psoriasis Area and Severity Index) — індекс площі та тяжкості псоріазу.
*** DLQI (Dermatology Life QuaHty Index) — дерматологічний індекс якості життя.
4.1.4. Діагностика псоріатичних артропатій
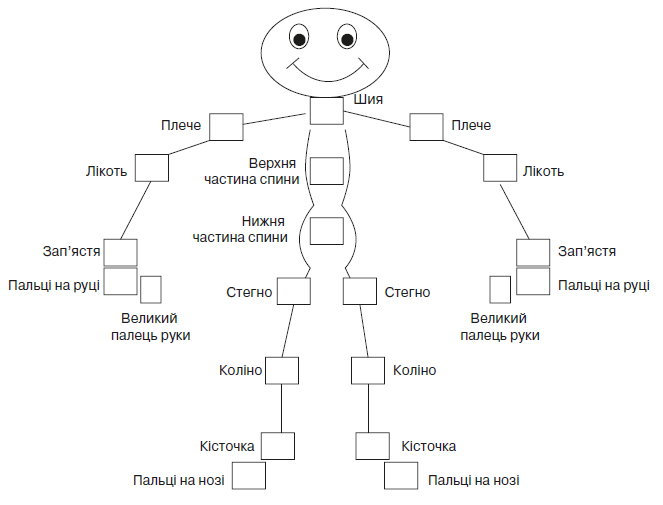
Для раннього виявлення ПсА рекомендовано використання опитувальника PEST (Psoriasis Epidemio–logy Screenrng Tool) — псоріатичний епідеміологічний скринінговий інструмент (див. Додаток 3).
Діагностика ПсА за допомогою діагностичних критеріїв CASPAR
Для підтвердження наявності запалення суглобів у пацієнта (периферичних суглобів, хребта, ентезиту) потрібна наявність трьох пунктів з п’яти:
1. Наявність псоріазу на момент оцінки, персональний або сімейний анамнез псоріазу. Наявність псоріазу визначається за фактом шкірних уражень, в тому числі уражень волосистої частини голови, на момент обстеження пацієнта. Персональний анамнез псоріазу визначається за умови наявності у пацієнта підтвердження діагнозу в минулому, сімейний анамнез — на основі підтвердження пацієнтом захворювання у близьких родичів.
2. Псоріатичне ураження нігтів, наявне на момент обстеження пацієнта.
3. Негативні результати реакції на ревматоїдний фактор (РФ). На основі аналізу крові на РФ або на основі негативного результату імуноферментного аналізу.
4. Наявність дактиліту («сосископодібний» палець) на момент обстеження або в анамнезі.
5. Рентгенологічне підтвердження формування нової кісткової тканини (за виключенням утворення остеофітів) в суглобах верхніх та нижніх кінцівок.
Слід мати на увазі, що у випадку наявності псоріатичних уражень шкіри на момент обстеження перший критерій оцінюється у 2 бали, всім іншим критеріям присвоюється по 1 балу.
Клінічними критеріями скерування хворих з псоріазом (момент обстеження або в анамнезі) у зв’язку із підозрою на ПсА без раніше поставленого діагнозу до лікаря-спеціаліста і проведення рентгенологічного дослідження слугують:
— запальний біль або асиметричний набряк хронічного характеру периферичних суглобів чи в аксіальних відділах;
— ентезит (ахіллового сухожилля або підошовної фасції) асиметричного характеру;
— наявність дактиліту на момент обстеження або дактиліт в анамнезі.
Пацієнти, що відповідають переліченим критеріям, на підставі попереднього діагнозу ПсА скеровуються до ревматолога для підтвердження діагнозу. Лікарю необхідно пам’ятати, що предикторами появи та несприятливого перебігу ПсА на тлі шкірного псоріатичного процесу можуть бути: чоловіча стать, початок псоріазу в ранньому віці, ушкодження нігтьових пластинок, поява ентезитів та остеїту, виявлених за допомогою апаратних методів діагностики (УЗД, МРТ, сцинтіографії). А патогномонічною диференційною ознакою перебігу ПсА порівняно із іншими хронічними артритами є переважання остеодеструктивних (остеолізу, анкілозу) або остеопроліферативних (гіперостозів, періоститів, синдесмофітів) рентгенологічних змін над остеопорозом.
4.1.5. Рентгенологічна оцінка перебігу псоріатичної артропатії
Структурні ураження при ПсА можна оцінювати за допомогою рентгенограм. Цей метод є важливим інструментом оцінки результатів при визначенні ефективності лікування. Найбільш часто уражаються суглоби кистей та зап’ястків, далі у порядку зниження частоти йдуть ступні, гомілковоступеневі суглоби, колінні та плечові суглоби. Залучення дистальних міжфалангових суглобів разом з асиметричним характером уражень є характерними рисами ПсА.
Можливі рентгенологічні зміни:
— деструктивні зміни кінцевих фаланг, іноді до повного руйнування;
— білясуглобовий остеопороз;
— звуження суглобових щілин;
— остеофіти;
— кістозні просвітлення кісткової тканини;
— ерозії кісток.
4.1.6. Диференційна діагностика псоріатичних артропатій
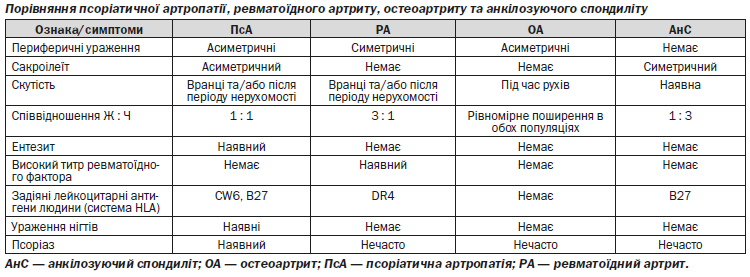
Диференційна діагностика ПсА та ревматоїдного артритів
Прояви периферичного полісуглобового ПсА можуть мати спільні риси з ревматоїдним артритом (РА). Клінічні особливості відіграють важливу роль у диференціації серонегативного (за ревматоїдним фактором) РА з супутнім псоріазом та периферичного ПсА. Наявність псоріатичних бляшок або псоріатичного ураження нігтів допомагає встановити діагноз ПсА. У пацієнтів з такими характерними ознаками РА, як, наприклад, ревматоїдні вузлики, залучення позасуглобових тканин та високий титр ревматоїдного фактора, діагноз ПсА є сумнівним. Залучення суглобів у патологічний процес при ПсА зазвичай менш симетричне, а уражені суглоби менш болючі та їх набряк менше виражений порівняно з РА. Водночас, у 20 % пацієнтів з ПсА (особливо у жінок) має місце симетричний полісуглобовий запальний артрит, подібний до РА. Диференціацію проводять за наявністю шкірних уражень або уражень нігтів. Характерні для ПсА дактиліт, ентезит та залучення дистальних міжфалангових суглобів нечасто зустрічаються при РА.
Диференційна діагностика ПсА та остеоартриту
Остеоартрит є іншим важливим захворюванням, яке спеціалісти повинні враховувати під час диференційної діагностики ураження суглобів у пацієнтів з псоріазом. На руках пацієнтів можуть бути ураженими дистальні міжфалангові суглоби внаслідок як ПсА, так і остеоартриту. Але класичні вузлики Гебердена, пов’язані з дистальними міжфаланговими ураженнями, при остеоартриті мають вигляд кісткових шпор, а при ПсА дистальні міжфалангові ураження проявляється у вигляді запалення суглоба. В той час як для ПсА характерними є ранкова скутість суглобів або скутість після тривалого перебування у нерухомості (наприклад, під час авіаперельоту або подорожі на автомобілі), у пацієнтів з остеоартритом існує тенденція до розвитку скутості суглобів під час активних рухів, при нарощуванні фізичних навантажень. ПсА у чоловіків та жінок виникає з однаковою частотою, а остеоартрит кистей рук та ступнів є більш поширеним серед жінок. У пацієнтів з остеоартритом зазвичай відсутні ентезит, дактиліт та сакроілеїт.
Диференційна діагностика аксилярного ПсА та анкілозуючого спондиліту
У пацієнтів з ПсА аксилярної локалізації (псоріатичний спондиліт) можуть виникати клінічні прояви, подібні до таких у хворих на анкілозуючий спондиліт (АнС). У пацієнтів з ПсА зазвичай спостерігається менш виражена клінічна симптоматика, а також асиметрична локалізація патологічного процесу та менш тяжкий перебіг захворювання. У пацієнтів з АнС відсутні псоріатичні бляшки або зміни нігтів, які мають місце у пацієнтів з псоріатичним спондилітом. Хоча ураження осьового скелета у більшості пацієнтів з ПсА є вторинною рисою на фоні периферичного артриту, ПсА осьового скелета може проявлятись у вигляді або сакроілеїту (нерідко асиметричного та безсимптомного), або спондиліту, вражаючи ділянки хребта на будь-якому рівні та у «пунктирний» спосіб. Порівняно з пацієнтами, які страждають від АнС, у пацієнтів з ПсА рідко порушується здатність рухатись та захворювання рідко прогресує до анкілозу (повне закриття суглобової щілини).
4.2. Лікування псоріазу та псоріатичної артропатії
4.2.1. Терапевтичні цілі в лікуванні псоріазу
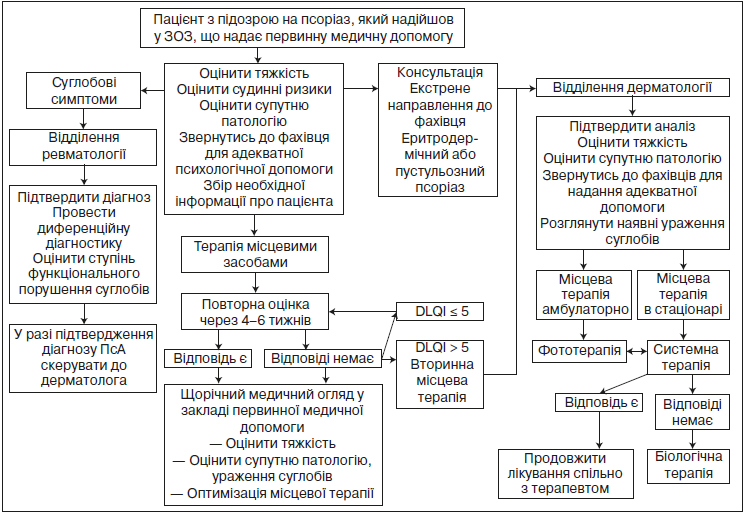
4.2.2. Загальний алгоритм лікування псоріазу та ПсА
Пацієнт з підозрою на псоріаз, який надійшов у ЗОЗ, що надає первинну медичну допомогу
4.3. Алгоритм призначення санаторно-курортного лікування
1. Лікування в санаторно-курортних закладах призначається пацієнтам з:
— розповсюдженим бляшковим псоріазом із середньотяжким чи тяжким перебігом, в період ремісії або стаціонарної стадії перебігу захворювання;
— тяжкими формами псоріазу (пустульозний та еритродермічний псоріаз), тільки в період ремісії (після стабілізації перебігу захворювання), після стаціонарного лікування;
— ПсА після курсу стаціонарного лікування, після курсу системної терапії, для закріплення результатів лікування.
2. Протипоказання до призначення санаторно-курортного лікування:
— активне прогресування псоріазу або ПсА;
— еритродермічна та генералізована пустульозна форма псоріазу.
3. Особливості призначення санаторно-курортного лікування:
— санаторно-курортне лікування у вигляді геліофототерапії чи бальнеофототерапії показане пацієнтам із розповсюдженими шкірними формами захворювання;
— санаторно-курортне лікування у вигляді бальнеотерапії (радон, ропа, сірководень) показане пацієнтам із ПсА та тяжкими шкірними формами захворювання, а також за наявності супутніх захворювань.
V. Ресурсне забезпечення виконання протоколу
На момент затвердження цього уніфікованого клінічного протоколу засоби матеріально-технічного забезпечення дозволені до застосування в Україні. При розробці та застосуванні локальних клінічних протоколів медичної допомоги (клінічних маршрутів пацієнтів) (далі — ЛПМД (КМП)) необхідно перевірити реєстрацію в Україні засобів матеріально-технічного забезпечення, які включаються до ЛПМД (КМП), та відповідність призначення лікарських засобів Інструкції для медичного застосування лікарського засобу, затвердженій МОЗ України. Державний реєстр лікарських засобів України знаходиться за електронною адресою http://www.drlz.kiev.ua/.
5.1. Вимоги до закладів охорони здоров’я, які надають первинну медичну допомогу
5.1.1. Кадрові ресурси
Лікарі загальної практики — сімейні лікарі, лікарі терапевти дільничні, педіатри дільничні. В сільській місцевості допомога може надаватись фельдшерами (медичними сестрами загальної практики).
5.1.2. Матеріально-технічне забезпечення
Оснащення. Відповідно до Табеля оснащення.
5.2. Вимоги до закладів охорони здоров’я, які надають вторинну медичну допомогу
5.2.1. Кадрові ресурси
Лікар-дерматовенеролог, лікар-дерматовенеролог дитячий, лікар-ревматолог, лікар-ревматолог дитячий. Медичні сестри (фельдшери). Для повного обстеження пацієнтів необхідна участь лікарів з функціональної діагностики, з ультразвукової діагностики, рентгенолога, лікаря-лаборанта.
5.2.2. Матеріально-технічне забезпечення
Оснащення. Рентгенодіагностичне обладнання, ультразвуковий діагностичний апарат, електрокардіограф, лабораторне обладнання, загальноклінічне обладнання та інше відповідно до табеля оснащення.
5.3. Вимоги до закладів охорони здоров’я, які надають третинну медичну допомогу
5.3.1. Кадрові ресурси
Лікарі: дерматовенеролог, дерматовенеролог дитячий, ревматолог, ревматолог дитячий, ортопед-травматолог, ортопед-травматолог дитячий. Медичні сестри (фельдшери). Для повного обстеження пацієнтів необхідна участь лікарів інших спеціальностей: з функціональної діагностики, з ультразвукової діагностики, радіолог, рентгенолог, анестезіолог, хірург, лікар-лаборант, патологоанатом.
5.3.2. Матеріально-технічне забезпечення
Оснащення. Відповідно до Табеля оснащення.
Лікарські засоби (нумерація не визначає порядок призначення)
1. Хворобомодифікуючі протиревматичні препарати: лефлуномід, метотрексат, циклоспорин.
2. Біологічні агенти: адалімумаб, етанерцепт, інфліксимаб, устекінумаб.
3. Інгібітори кальциневрину: пімекролімус, такролімус.
4. Кортикостероїди для місцевого лікування: бетаметазон, гідрокортизону бутират, дексаметазон, клобетазол, метилпреднізолон, преднікарбат, тріамцинолон, флутіказон.
5. Глюкокортикостероїди для системного застосування: гідрокортизон, дексаметазон, метилпреднізолон, преднізолон, тріамцинолон.
6. Нестероїдні протизапальні і протиревматичні засоби: диклофенак, еторикоксиб, ібупрофен, мелоксикам, напроксен, парекоксиб, рофекоксиб, целекоксиб.
7. Вітамін D3 та його аналоги для місцевого застосування: кальципотріол + бетаметазон, кальцитріол.
8. Препарати саліцилової кислоти.
VІ. Індикатори якості медичної допомоги
6.1. Перелік індикаторів
1. Наявність у лікаря загальної практики — сімейного лікаря/дільничного терапевта локального протоколу ведення пацієнта з псоріазом.
2. Наявність у закладі спеціалізованої допомоги локального протоколу ведення пацієнта з псоріазом.
3. Відсоток пацієнтів, для яких отримано інформацію щодо медичного стану протягом звітного періоду.
6.2. Паспорти індикаторів якості медичної допомоги
6.2.1. А) Наявність у лікаря загальної практики — сімейного лікаря/дільничного терапевта локального протоколу ведення пацієнта з псоріазом
Б) Зв’язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги
Індикатор ґрунтується на положеннях Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої), третинної (високоспеціалізованої) медичної допомоги «Псоріаз, включаючи псоріатичні артропатії».
В) Зауваження щодо інтерпретації та аналізу індикатора
Даний індикатор характеризує організаційний аспект запровадження сучасних медико-технологічних документів (ЛПМД) на первинному рівні охорони здоров’я регіону. Якість медичної допомоги пацієнтам із псоріазом, відповідність надання медичної допомоги вимогам ЛПМД, відповідність ЛПМД чинним УКПМД даним індикатором висвітлюватися не може, але для аналізу цих аспектів необхідне обов’язкове запровадження ЛПМД в закладах охорони здоров’я.
Бажаний рівень значення індикатора: 2015 р. — 90 %.
2016 р. та подальший період — 100 %.
Г) Інструкція з обчислення індикатора:
а) Організація (заклад охорони здоров’я), яка має обчислювати індикатор: структурні підрозділи з питань охорони здоров’я місцевих державних адміністрацій.
б) Дані надаються лікарями загальної практики — сімейними лікарями/дільничними терапевтами (амбулаторіями сімейної медицини, центрами первинної медико-санітарної допомоги), розташованими в районі обслуговування, до структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій.
в) Дані надаються поштою, в тому числі електронною поштою.
г) Метод обчислення індикатора: підрахунок шляхом ручної або автоматизованої обробки. Індикатор обчислюється структурними підрозділами з питань охорони здоров’я місцевих державних адміністрацій після надходження інформації від всіх лікарів загальної практики — сімейних лікарів/дільничних терапевтів (амбулаторій сімейної медицини, центрів первинної медико-санітарної допомоги), зареєстрованих в районі обслуговування. Значення індикатора обчислюється як відношення чисельника до знаменника та наводиться у відсотках.
ґ) Знаменник індикатора складає загальна кількість лікарів загальної практики — сімейних лікарів/дільничних терапевтів (амбулаторій сімейної медицини, центрів первинної медико-санітарної допомоги), зареєстрованих в районі обслуговування. Джерелом інформації є звіт структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій, який містить інформацію про кількість лікарів загальної практики — сімейних лікарів/дільничних терапевтів (амбулаторій сімейної медицини, центрів первинної медико-санітарної допомоги), зареєстрованих на території обслуговування.
д) Чисельник індикатора складає загальна кількість лікарів загальної практики — сімейних лікарів/дільничних терапевтів (амбулаторій сімейної медицини, центрів первинної медико-санітарної допомоги), зареєстрованих на території обслуговування, для яких задокументований факт наявності локального протоколу медичної допомоги пацієнтам із псоріазом (наданий екземпляр ЛПМД). Джерелом інформації є ЛПМД, наданий лікарем загальної практики — сімейним лікарем/дільничним терапевтом (амбулаторією сімейної медицини, центром первинної медико-санітарної допомоги).
е) Значення індикатора наводиться у відсотках.
6.2.2. А) Наявність у закладі спеціалізованої допомоги локального протоколу ведення пацієнта з псоріазом.
Б) Зв’язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги.
Індикатор ґрунтується на положеннях Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої), третинної (високоспеціалізованої) медичної допомоги «Псоріаз, включаючи псоріатичні артропатії».
В) Зауваження щодо інтерпретації та аналізу індикатора
Даний індикатор характеризує організаційний аспект запровадження сучасних медико-технологічних документів (ЛПМД) у регіоні. Якість медичної допомоги хворим на псоріаз, відповідність надання медичної допомоги вимогам ЛПМД, відповідність ЛПМД чинному УКПМД даним індикатором висвітлюватися не може, але для аналізу цих аспектів необхідне обов’язкове запровадження ЛПМД в закладах охорони здоров’я.
Бажаний рівень значення індикатора: 2015 рік — 90 %.
2016 рік та подальший період — 100 %.
Г) Інструкція з обчислення індикатора:
а) Організація (заклад охорони здоров’я), яка має обчислювати індикатор: структурні підрозділи з питань охорони здоров’я місцевих державних адміністрацій.
б) Дані надаються закладами спеціалізованої допомоги, розташованими на території обслуговування, до структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій.
в) Дані надаються поштою, в тому числі електронною поштою.
г) Метод обчислення індикатора: підрахунок шляхом ручної обробки.
Індикатор обчислюється структурними підрозділами з питань охорони здоров’я місцевих державних адміністрацій після надходження інформації від всіх закладів спеціалізованої допомоги, зареєстрованих в районі обслуговування. Значення індикатора обчислюється як відношення чисельника до знаменника та наводиться у відсотках.
ґ) Знаменник індикатора складає загальна кількість закладів спеціалізованої допомоги, зареєстрованих в районі обслуговування, для яких задокументований факт наявності локального протоколу медичної допомоги пацієнтам з псоріазом (наданий екземпляр ЛПМД). Джерелом інформації є звіт структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій, який містить інформацію про кількість закладів спеціалізованої допомоги, зареєстрованих в районі обслуговування.
д) Чисельник індикатора складає загальна кількість закладів спеціалізованої допомоги, зареєстрованих в районі обслуговування, для яких задокументований факт наявності локального протоколу медичної допомоги хворим на псоріаз (наданий екземпляр ЛПМД). Джерелом інформації є ЛПМД, наданий закладом охорони здоров’я, що надає спеціалізовану медичну допомогу пацієнтам з псоріазом.
е) Значення індикатора наводиться у відсотках.
6.2.3. А) Відсоток пацієнтів, для яких отримано інформацію про медичний стан протягом звітного періоду.
Б) Зв’язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги.
Індикатор ґрунтується на положеннях Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої), третинної (високоспеціалізованої) медичної допомоги «Псоріаз, включаючи псоріатичні артропатії».
В) Зауваження щодо інтерпретації та аналізу індикатора.
При аналізі індикатора слід враховувати неприпустимість формального та необґрунтованого віднесення до чисельника індикатора тих хворих, для яких не проводилося медичного огляду лікарем загальної практики — сімейним лікарем (амбулаторією сімейної медицини, центром первинної медико-санітарної допомоги) протягом звітного періоду. В первинній медичній документації мають бути задокументовані факти медичного огляду хворого, а також наявність або відсутність повторних загострень захворювання. Пацієнти, для яких такі записи в медичній документації відсутні, не включаються до чисельника індикатора, навіть у випадку, якщо лікар загальної практики — сімейний лікар/дільничний терапевт (амбулаторія сімейної медицини, центр первинної медико-санітарної допомоги) має достовірну інформацію про те, що пацієнт живий та перебуває на території обслуговування (за відсутності даних медичного огляду).
Цільовий (бажаний) рівень значення індикатора на етапі запровадження УКПМД не визначається заради запобігання викривленню реальної ситуації внаслідок адміністративного тиску.
Г) Інструкція з обчислення індикатора:
а) Організація (заклад охорони здоров’я), яка має обчислювати індикатор: лікар загальної практики — сімейний лікар/дільничний терапевт (амбулаторія сімейної медицини, центр первинної медико-санітарної допомоги). Структурні підрозділи з питань охорони здоров’я місцевих державних адміністрацій.
б) Дані надаються лікарями загальної практики — сімейними лікарями/дільничними терапевтами (амбулаторіями сімейної медицини, центрами первинної медико-санітарної допомоги), розташованими в районі обслуговування, до структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій.
в) Дані надаються поштою, в тому числі електронною поштою.
г) Метод обчислення індикатора: підрахунок шляхом ручної обробки. При наявності автоматизованої технології ЗОЗ, в якій обробляються формалізовані дані щодо медичної допомоги в обсязі, що відповідає Медичній карті амбулаторного хворого (форма 025/0) або Контрольній карті диспансерного нагляду (форма 030/о), — автоматизована обробка.
Індикатор обчислюється лікарем загальної практики — сімейним лікарем (амбулаторією сімейної медицини, центром первинної медико-санітарної допомоги), шляхом ручного або автоматизованого аналізу інформації Медичних карт амбулаторного хворого (форма 025/0) або Контрольних карт диспансерного нагляду (форма 030/о).
Індикатор обчислюється регіональним управлінням охорони здоров’я після надходження від всіх лікарів загальної практики — сімейних лікарів (амбулаторій сімейної медицини, центрів первинної медико-санітарної допомоги), зареєстрованих на території обслуговування, інформації щодо загальної кількості пацієнтів, які складають чисельник та знаменник індикатора.
ґ) Знаменник індикатора складає загальна кількість пацієнтів, які перебувають під диспансерним наглядом у лікаря загальної практики — сімейного лікаря (амбулаторії сімейної медицини, центру первинної медико-санітарної допомоги), з діагнозом псоріаз. Джерелом інформації є:
Медична карта амбулаторного хворого (форма 025/о);
Контрольна карта диспансерного нагляду (форма 030/о).
д) Чисельник індикатора складає загальна кількість пацієнтів лікаря загальної практики — сімейного лікаря/дільничного терапевта (амбулаторії сімейної медицини, центру первинної медико-санітарної допомоги) з псоріазом, для яких наведена інформація про медичний стан пацієнта із зазначенням відсутності або наявності рецидивів захворювання або проявів його прогресування. Джерелом інформації є:
Медична карта амбулаторного хворого (форма 025/о);
Контрольна карта диспансерного нагляду (форма 030/о).
е) Значення індикатора наводиться у відсотках.
В.о. директора Медичного департаменту МОЗ України В.В. Кравченко
VІІ. Перелік літературних джерел, використаних при розробці уніфікованого клінічного протоколу
1. Електронний документ «Адаптована клінічна настанова, заснована на доказах. Псоріаз, включаючи псоріатичні артропатії», 2015.
2. Наказ МОЗ України від 23.02.2000 № 33 «Про штатні нормативи та типові штати закладів охорони здоров’я».
3. Наказ МОЗ України від 28.11.1997 № 340 «Про удосконалення організації служби променевої діагностики та променевої терапії».
4. Наказ МОЗ України від 14.02.2012 № 110 «Про затвердження форм первинної облікової документації та інструкцій щодо їх заповнення, що використовуються у закладах охорони здоров’я незалежно від форми власності та підпорядкування».
5. Наказ МОЗ України від 27.12.2013 № 1150 «Про затвердження Примірного табеля матеріально-технічного оснащення Центру первинної медичної (медико-санітарної) допомоги та його підрозділів».
6. Наказ МОЗ України від 31.03.2015 № 183 «Про затвердження сьомого випуску Державного формуляра лікарських засобів та забезпечення його доступності».
7. Наказ МОЗ України від 02.03.2011 № 127 від 02.03.2011 «Про затвердження примірних табелів оснащення медичною технікою та виробами медичного призначення центральної районної (районної) та центральної міської (міської) лікарень».
8. Наказ МОЗ України від 31.10.2011 № 734 «Про затвердження табелів оснащення медичною технікою та виробами медичного призначення структурних підрозділів лікарні планового лікування».
9. Наказ МОЗ України від 31.10.2011 № 739 «Про затвердження табелів оснащення медичною технікою та виробами медичного призначення структурних підрозділів консультативно-діагностичного центру».
10. Наказ МОЗ України від 28.09.2012 № 751 «Про створення та впровадження медико-технологічних документів зі стандартизації медичної допомоги в системі Міністерства охорони здоров’я України».
Додаток 1
до Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої), третинної (високоспеціалізованої) медичної допомоги «Псоріаз, включаючи псоріатичні артропатії»
Дерматологічний індекс якості життя (DLQI)
Інструкція із застосування
Опитувальник «Дерматологічний індекс якості життя» призначений для застосування у дорослих, тобто у пацієнтів віком старше 16 років. Цей документ говорить сам за себе і може бути просто переданий пацієнту, якого слід попросити заповнити анкету без необхідності докладного пояснення. Це, як правило, здійснюється за одну-дві хвилини.
Підрахунок
Підрахунок у кожному питанні полягає в наступному:
Дуже багато 3
Багато 2
Трохи 1
По суті — ні 0
Не відноситься 0
Питання без відповіді 0
Питання 7: «Перешкоджає роботі або навчанню» — 3
Показник DLQI розраховується шляхом підсумовування балів кожного питання, в результаті чого може бути набрано максимум 30 і мінімум 0 балів. Чим вище оцінка, тим більше погіршується якість життя. DLQI також може бути виражена у відсотках від максимально можливого рахунку 30.
**Зверніть увагу: бали, пов’язані з різними відповідями, не повинні бути надруковані на самому бланку анкети DLQI, тому що це може призвести до упередженості**
Значення пунктів DLQI
0–1 = практично взагалі немає впливу на життя пацієнта
2–5 = невеликий вплив на життя пацієнта
6–10 = помірний вплив на життя пацієнта
11–20 = дуже великий вплив на життя пацієнта
21–30 = надзвичайно великий вплив на життя пацієнта
Інтерпретація неправильно заповнених анкет
Існує дуже високий рівень успіху точного завершення тесту DLQI. Тим не менше, іноді суб’єкти роблять помилки.
1. Якщо одне питання залишається без відповіді, це 0 і бали сумуються, як зазвичай, з розрахунку не більше 30.
2. Якщо два або більше питань залишаються без відповіді — анкета не була заповнена.
3. Якщо на питання 7 відповіли «так», це — 3. Якщо питання 7 не відповіли «ні» або «не має відношення», але потім або «багато», або «мало» відзначено галочкою, це потім оцінюється 2 або 1.
4. Якщо два або більше варіантів помітки «галочкою», — повинна бути зареєстрована відповідь з найбільшою кількістю очок.
5. Якщо є середнє між двома клітинками, повинен бути записаний найменший з двох варіантів.
6. Анкети DLQI можуть бути проаналізовані шляхом розрахунку оцінки для кожної з шести субшкал (див. вище). При використанні субоцінок, якщо відповідь на одне питання в субшкалі відсутня, ця субшкала не повинна бути зарахована.
Додаток 2
до Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої), третинної (високоспеціалізованої) медичної допомоги «Псоріаз, включаючи псоріатичні артропатії»
Додаток 3
до Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої), третинної (високоспеціалізованої) медичної допомоги «Псоріаз, включаючи псоріатичні артропатії»
Скринінгова анкета на виявлення псоріатичної артропатії PEST (у пацієнтів з псоріазом)
Оцінка 1 бал за кожне питання, на яке відповіли ствердно. Загальний бал 3 або більше свідчить про ПсА (чутливість тесту 0,92, специфічність 0,78, позитивна прогностична цінність 0,61, негативна прогностична цінність 0,95).
У наведеному нижче малюнку, будь ласка, відзначте суглоби, які турбували вас і мали дискомфорт (наприклад, жорсткість, набряк або біль у суглобі).
Додаток 4
до Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої), третинної (високоспеціалізованої) медичної допомоги «Псоріаз, включаючи псоріатичні артропатії»
Інтегральний індекс активності захворювання при хворобі Бехтєрєва (BASDAI)
Цей інструмент тестування також може бути заповнений пацієнтами на сайті в мережі Інтернет за адресою http://basdai.com/BASDAI.php. Будь ласка, розмістіть позначку в кожному рядку нижче, щоб вказати свою відповідь на кожне питання, що стосується минулого тижня.
1. Як би Ви описали загальний рівень втоми/слабкості, який Ви відчували?
ВІДСУТНІЙ-----------------------------------------------------------------------------------------------------------------------------ДУЖЕ ЗНАЧНИЙ
2. Як би Ви описали загальний рівень болю, який у Вас був при AS (анкілозуючому спондиліті) у шиї, спині або стегні?
ВІДСУТНІЙ-----------------------------------------------------------------------------------------------------------------------------ДУЖЕ ЗНАЧНИЙ
3. Як би Ви описали загальний рівень болю/припухлості (набряку), який у Вас був у відмінних від шиї суглобах, спині, стегнах?
ВІДСУТНІЙ-----------------------------------------------------------------------------------------------------------------------------ДУЖЕ ЗНАЧНИЙ
4. Як би Ви описали загальний рівень дискомфорту, який у Вас був у будь-яких зонах, хворобливих на дотик або тиск?
ВІДСУТНІЙ-----------------------------------------------------------------------------------------------------------------------------ДУЖЕ ЗНАЧНИЙ
5. Як би Ви описали загальний рівень ранкової скутості, який у Вас був з моменту пробудження?
ВІДСУТНІЙ-----------------------------------------------------------------------------------------------------------------------------ДУЖЕ ЗНАЧНИЙ
6. Коли Ви прокинулись зранку, як довго відчувалась жорсткість?
_________/_________/_________/_________/ _________
0 год 1/2 год 1 год 1 1/2 год 2 чи більше години.
Додаток 5
до Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої), третинної (високоспеціалізованої) медичної допомоги «Псоріаз, включаючи псоріатичні артропатії»
Загальні рекомендації щодо застосування ТГКС:
1. Перед використанням ТГКС необхідно точно встановити діагноз та стадію псоріатичного процесу (ТГКС показані переважно при бляшковому псоріазі, особливо на початку курсу терапії).
2. ТГКС застосовуються у вигляді мазей, ліпокремів, кремів, лініментів, аерозолів/пін або ліполосьйонів/розчинів залежно від характеру та площі ураження шкіри, а також локалізації псоріатичних елементів. При хронічних процесах доцільно використовувати мазі та ліпокреми, при загостренні — креми та емульсії (іноді лосьйон і аерозоль). На волосяну частину голови краще наносити лосьйон або аерозоль (піна).
3. Курс терапії починається з безперервного (або стабілізаційного) режиму використання ТГКС щоденно 1–2 рази на добу. Препарат наносити на чисту шкіру тонким шаром. Не слід масажувати шкіру і втирати препарат.
4. При вагітності не рекомендується застосовувати ТГКС тривало і на великих ділянках шкіри. Можливий ризик від застосування ТГКС обов’язково має бути зіставлений з можливою користю.
5. Необхідно враховувати фактори навколишнього середовища (температуру, вологість), що сприяють якнайшвидшому всмоктуванню препарату.
6. Не слід накладати препарат під оклюзійну пов’язку, крім випадків гіпертрофічних форм хвороби. Щільні одяг і пелюшки у дітей можуть слугувати оклюзійним чинником і підвищувати проникність шкіри для ТГКС.
7. Необхідно звертати увагу на властивості активних компонентів і основи, які самі по собі можуть викликати місцеву запальну реакцію.
8. Терапія ТГКС може бути поєднана з терапією іншими топічними засобами, фототерапією або системною терапією. Наразі до монотерапії ТГКС вдаються рідко, часто поєднуючи ТГКС із засобами базисної терапії, топічними ретиноїдами, похідними вітаміну D3, або дітранолом.
9. Щодо тривалості курсу терапії ТГКС існують тільки обмеження для класу дуже сильних ТГКС — клобетазолу — не більше 2–4 тижнів (сумарно до 50 г місцевої форми на тиждень). У разі неефективності або недостатньої ефективності такого лікування терапевтичний алгоритм має бути переглянутий.
10. ТГКС з меншою активністю потребують підбору оптимального режиму їх застосування з мінімізацією можливих побічних ефектів. Також має здійснюватися проміжний контроль результатів терапії ТГКС. Ефективність та ризик від довготривалого застосування мототерапії ТГКС, як і явища резистентності дерматозу до ТГКС, досліджені недостатньо. На думку провідних експертів, рекомендована тривалість курсу застосування ТГКС не повинна перевищувати 4 тижні.
Пацієнти або родичі пацієнтів, які страждають від псоріазу, мають отримати детальні інструкції щодо місцевого застосування ТГКС з боку спеціаліста, а також ознайомитись з інструкцією для медичного застосування конкретного препарату (листком-вкладишем).
Типові помилки при призначенні та застосуванні ТГКС:
— Неадекватний вибір певного класу ТГКС (слабшого класу — неефективність терапії; сильнішого класу — розвиток побічних ефектів (атрофія, системна дія — пригнічення секреції ендогенного кортизолу).
— Вибір неадекватної форми лікарського засобу (неефективність терапії і можливі побічні ефекти).
— Неправильне дозування топічного лікарського засобу: лікування може виявитися неефективним у результаті використання занадто малих доз препарату. При цьому можливий розвиток стероїдорезистентності. При надмірному застосуванні препарату, неправильному його використанні можуть розвинутися побічні ефекти. Тому пацієнтам потрібна детальна інструкція щодо правильного підбору кількості та частоти аплікацій призначеного препарату.
— Недотримання режиму терапії (кратність і тривалість прийому).
Принципів точного дозування ТГКС немає. Для розрахунку оптимально-необхідної кількості м’якої місцевої форми ТГКС (крему, мазі) використовується принцип «одиниці кінчика пальця» (ОКП), який є досить простим для пацієнтів.
Відповідно до цього принципу, для аплікації місцевої форми ТГКС на кисть або стопу необхідно 2 ОКП, на верхню кінцівку — 3 ОКП, на нижню кінцівку — 6 ОКП, на тулуб — 14 ОКП. Таким чином, для одноразового нанесення місцевої форми ТГКС на всю поверхню тіла приблизна кількість засобу становить біля 20 г.
Дозування місцевих форм ТГКС для аплікації на шкіру здійснюється за принципом одиниць кінчика пальця (ОКП).
Основними режимами, які застосовуються при лікуванні ТГКС, є наступні:
1. Безперервний режим, який використовується для стабілізації рецидиву псоріазу і полягає в щоденній 1–2-разовій аплікації місцевої форми на уражені ділянки шкіри. Режими із нашкірним нанесенням ТГКС 1–2 рази на добу є найбільш прийнятним для пацієнтів порівняно з більш частим застосуванням.
Безперервний режим аплікації ТГКС використовується для стабілізації рецидивів псоріазу.
2. Режим тандем-терапії, або інтермітуючий режим, що полягає в аплікації ТГКС декілька разів на тиждень, починаючи від застосування через день, з поступовим зменшенням частоти до 1 разу на тиждень. Тандем-терапія передбачає щоденне фонове застосування емолієнтів за потребами пацієнта (вільний режим), що дозволяє максимально подовжити безрецидивний період у пацієнтів з псоріазом. Інтермітуючий режим поєднаного застосування ТГКС та емолієнтів дозволяє зменшити частоту типових побічних ефектів перших та поступово зменшити залежність перебігу дерматозу від їх застосування. Прагматичний підхід передбачає наявність певного проміжку часу (мінімум 30 хвилин) між застосуванням емолієнтів та аплікацією форми ТГКС незалежно від черговості.
Інтермітуючий режим аплікації ТГКС, або тандем-терапія, дозволяє максимально подовжити безрецидивний період у пацієнтів з псоріазом та зменшити частоту типових побічних ефектів.
3. Режим низхідної терапії за концепцією «потужного старту», що полягає в призначенні на початку терапії більш сильних ТГКС з наступним переходом до менш сильних. Цей режим довів свою ефективність, забезпечуючи швидку стабілізацію рецидиву та регрес гострої фази захворювання. На думку експертів, такий підхід дозволяє уникнути стероїд-резистентності дерматозу. Дуже сильні та сильні ТГКС мають призначатись для стабілізації рецидивів псоріазу коротким курсом (1–2 тижні) з наступним переходом на інтермітуючий режим сильним або помірно сильним ТГКС до 4 тижнів терапії, особливо у дітей.
Режим низхідної терапії за концепцією «потужного старту» дозволяє забезпечити швидку стабілізацію рецидивів псоріазу та регрес гострої фази захворювання.
Режим низхідної терапії дозволяє уникнути стероїд-резистентності дерматозу і передбачає призначення дуже сильних або сильних ТГКС коротким курсом з наступним переходом на інтермітуючий режим сильним або помірно сильним ТГКС, особливо у дітей.
4. Режим ступінчастої аплікації ТГКС на уражені ділянки шкіри використовується при розповсюдженому запальному процесі (великій площі ураження) і полягає в почерговій аплікації ТГКС на різні ділянки протягом доби або іншого терміну (4). На думку експертів, цей режим має переваги тільки в аспекті безпеки/переносимості ТГКС, оскільки дозволяє зменшити частоту побічних ефектів. Переваг над іншими режимами в аспекті клінічної ефективності цей режим не продемонстрував (4).
Режим штрихової аплікації ТГКС, як і попередній, застосовується у випадку великої площі ураження. Думка експертів щодо цього режиму є аналогічною.
Режими ступінчастої та штрихової аплікації ТГКС можуть застосовуватись при великій площі ураження з метою зменшення частоти побічних ефектів. В аспекті ефективності ці режими не демонструють переваг над іншими режимами.
В цілому можна відмітити, що ТГКС прості в застосуванні і зручні з косметичної точки зору (відсутній неприємний запах, не бруднять білизну і не забарвлюють шкіру).
Очікуваний початок клінічного ефекту ТГКС — після 1–2 тижнів застосування.
Абсолютних протипоказань до застосування ТГКС немає.
Відносні протипоказання до застосування ТГКС: неліковані піодермії, інфекційні ураження шкіри, викликані бактеріями (туберкульоз, сифіліс), мікози, вірусні дерматози; місцеві реакції на вакцинацію, розацеа, періоральний дерматит, цукровий діабет, артеріальна гіпертензія, порушення функцій печінки, а також використання більше ніж чотирьох лікарських засобів одночасно (поліпрагмазія).
Додаток 6
до Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої), третинної (високоспеціалізованої) медичної допомоги «Псоріаз, включаючи псоріатичні артропатії»
Пам’ятка для пацієнта з псоріазом
Загальногігієнічні рекомендації
— Пацієнтам слід захищати шкіру від порізів та ушкоджень, оскільки вони можуть стати причиною появи нових висипань (феномен Кебнера). Нігті пацієнтів, особливо дитячого віку, мають бути коротко підстрижені, щоб уникнути ризику екскоріацій/травмування шкіри.
— Слід пам’ятати, що суха шкіра пацієнтів з псоріазом схильна до появи тріщин, а це сприяє загостренню псоріатичного процесу.
— При лікуванні псоріазу з локалізацією процесу на кистях/долонях необхідно одягати бавовняні рукавички після нанесення ліків, щоб уникнути їх потрапляння в очі. Побутові справи пацієнтам бажано робити також у рукавичках.
— Необхідно обирати легке та просторе взуття та одяг з натуральних тканин з метою уникнення перетискань, а відповідно, появи нових елементів висипу. В естетичному аспекті тканина зі світлим і змішаним візерунком допоможе замаскувати лусочки, які потрапили на одяг.
— Кондиціонування повітря може сушити шкіру, а, отже, провокувати рецидив захворювання. По можливості слід обмежити час перебування пацієнтів в приміщенні, де знаходиться кондиціонер. У спеку пріоритетним є змішане кондиціонування з регулюванням вологості у приміщенні або користування вентиляторами. У зимовий час необхідно додатково зволожувати повітря як в робочому приміщенні, так і вдома. За необхідності пацієнти можуть використовувати креми-емолієнти для додаткового зволоження шкіри.
— Певна частина сонячного спектра сприятливо впливає на шкіру при псоріазі. В той же час шкіру необхідно захищати від шкідливої дії решти спектра УФ-A і УФ-B. Для цього потрібно застосовувати сонцезахисні креми з фактором захисту від 15 одиниць (для осіб зі світлою шкірою — від 30), а також уникати дії сонячних променів в обідній період (11 : 00–15 : 00).
— Пацієнт має вести здоровий спосіб життя, уникати зловживання алкоголем та паління. Фізкультурні вправи, особливо на відкритому повітрі, як приносять користь в емоційній сфері, так і збільшують рухливість при ПсА.
— Слід звести до мінімуму виникнення стресових ситуацій і змінювати спосіб реагування на них (цьому можуть сприяти рекомендації щодо підвищення рівня обізнаності пацієнтів, а також психотерапевтичні методики).
— Пацієнтам слід рекомендувати стежити за регулярним випорожненням кишечника. За необхідності можуть бути застосовані проносні засоби природного та синтетичного походження.
— Пацієнти не повинні переїдати.
Дієтичні рекомендації
Дієта пацієнтів, які страждають від псоріазу, має забезпечувати підтримку оптимального кислотно-лужного балансу в організмі з незначною перевагою лужної реакції. Це залежить від спожитої їжі, напоїв, фізичної активності та інших факторів. Щоденна дієта пацієнтів має складатись на 70–80 % з лугоутворюючих продуктів та лужних мінеральних вод («Боржомі», «Єсентуки-4», «Смирновская») і на 20–30 % з кислотоутворюючих.
Отже, 70–80 % щоденного раціону має складатися з таких продуктів, як:
— джерельна або лужна мінеральна вода: 6–8 склянок щоденно на додаток до іншої рідини (окрім пацієнтів з ураженнями серцево-судинної та ендокринної системи і наявністю відповідних протипоказань);
— лецитин (гранульований): 1 столова ложка 3 рази на день протягом 5 днів на тиждень;
— фрукти: яблука (печені), абрикоси, більшість ягід, вишня, фініки, інжир, виноград, грейпфрут, лимон, лайм (цитрусові не рекомендовані при ПсА), манго, нектарин, апельсин, папайя, персики, ананаси, чорнослив (дрібний), родзинки, ківі. Застереження: авокадо, журавлина, смородина, сливи та чорнослив (великий) можна споживати у невеликих кількостях. Сирі яблука, банани та дині дозволені, якщо їх їсти окремо від іншої їжі і в невеликій кількості;
— овочі: спаржа, буряк, броколі, брюссельська капуста, білокачанна капуста, морква, селера (стебло), огірок, часник, салат-латук, цибуля, оливки, пастернак, гарбуз, шпинат, стручкова квасоля, кабачки. Застереження: в невеликих кількостях дозволені кукурудза, сушені боби, горох, сочевиця, ревінь, гриби. Овочі краще вживати свіжими, свіжозамороженими, приготованими на пару, або консервованими;
— горіхи: мигдаль, рідше — фундук.
20–30 % щоденного раціону має складатися з таких продуктів, як:
— злаки: овес, ячмінь, пшоно, гречка, жито (каші з них), висівки, пшениця (цільна), пластівці, хлібці, паростки, кукурудза і кукурудзяна мука, рис (неочищений коричневий і дикий), цільне насіння — гарбузове, кунжутне, соняшникове, льняне, макаронні вироби (приготовані без використання білого борошна);
— риба: тунець, хек, тріска, макрель, камбала, пікша, палтус, окунь, лосось, сардини, морський язик, осетер, меч-риба, форель. Застереження: рибу слід вживати не менше 4 разів на тиждень (але не смажену);
— птиця: курка, індичка, куріпка, нежирна дичина (без шкірки, перевагу віддавати білому м’ясу). Застереження: м’ясо птиці використовують в харчовому раціоні 2–3 рази на тиждень;
— м’ясо: кролик та баранина. Застереження: м’ясо необхідно відділити від жиру. Рекомендовано 1–2 рази на тиждень 110–170 г на один прийом їжі (не смажене);
— молочні продукти: молоко (зі зниженим вмістом жиру, знежирене), сухе порошкове молоко, козине, соєве, мигдальне молоко, вершкове масло, маргарин зі зниженим вмістом жиру, сир (зі зниженим вмістом жиру і солі), сир і плавлений сир (зі зниженим вмістом жиру і солі), кефір, йогурти прості (зі зниженим вмістом жиру і цукру, знежирені);
— яйця використовують в харчовому раціоні 2–4 рази на тиждень лише у відвареному вигляді;
— олія: оливкова, рапсова, соняшникова, кукурудзяна, бавовняна, соєва, мигдальна, зрідка кунжутна;
— чаї: з ромашки, коров’яку, кавунового насіння.
Продукти, які не рекомендуються:
— Ягоди та фрукти: суниця, полуниця (цитрусові — при ПсА).
— Овочі: всі пасльонові — томати, баклажани, перець, картопля, паприка.
— Зернові: білий хліб і всі продукти, виготовлені з використанням білого (очищеного) борошна вищого сорту.
— Риба: анчоуси, оселедець, сьомга, ікра, ракоподібні (краби, омари, креветки), молюски (мідії, устриці, гребінці, кальмари), соуси з ракоподібних, риба, запечена в клярі або сухарях, смажена, маринована або копчена.
— Птиця: жирна птиця (качка, гуска), шкірка птиці, смажена, копчена, запечена з великою кількістю спецій, у клярі або сухарях, не проварена.
— М’ясо: яловичина, свинина, телятина і все, приготоване з них: гамбургери, сосиски, сардельки, шинка, ковбаси, субпродукти (серце, нирки, мозок, печінка тощо).
— Молочні продукти: всі молочні продукти з високим вмістом жиру.
— Дріжджі або продукти на дріжджах.
— Кава: не більше 3 чашок на день (у разі сильної залежності), бажано заварну і без кофеїну.
— Інше: всі смажені продукти, піца, алкоголь, солодкі каші, оцет, маринади, копченості, гострі спеції.
Не рекомендується поєднувати:
— Цільнозернові (каші, хліб і т.ін.) з соками цитрусових або тушкованими і сушеними фруктами.
— Плоди цитрусових, їх соки з молочними продуктами типу сиру, молока і йогурту.
— Будь-які фрукти з виробами з білої муки: хлібом, кашами, макаронами тощо.
— Баштанні, сирі яблука, банани з іншими харчовими продуктами.
— Молоко, вершки або цукор з кавою або чаєм.
— Багато кислотоутворюючих продуктів (білки, деякі крохмалі, цукор, жири та олії) в одній страві.
Для регулярного випорожнення кишечника пацієнтам може бути рекомендована їжа, багата на вітаміни групи В та клітковину (паростки пшениці, цільнозерновий ячмінь, соєве молоко, гречка, сирий горох, жовтки яєць, житній хліб, мигдаль, мед, ріпа, буряк, броколі), а також оливкова олія, яку слід приймати щоденно (по 0,5 чайної ложки 3–4 рази на день), цільнозерновий хліб, цільнозернові каші, свіжі фрукти, овочі і мигдаль.