Статтю опубліковано на с. 17-21
Поліомієліт (дитячий спінальний параліч, хвороба Гейне — Медіна) — гостре вірусне кероване захворювання, що викликається поліовірусами, передається повітряно-крапельним та фекально-оральним шляхами, характеризується загальноінтоксикаційним синдромом, розвитком серозного менінгіту та ураженням центральної нервової системи переважно у вигляді гострих млявих парезів та паралічів, для яких характерна втрата сухожильних рефлексів (арефлексія), атонія та атрофія уражених м’язів.
Короткі історичні відомості
Поліомієліт також називають хворобою Гейне — Медіна. Перші згадки про поліомієліт з’явилися ще до нашої ери, однак уперше велику кількість клінічних випадків описали німецький лікар Я. Гейне (1840–1860 рр.) та У. Дядьковський (1834). Класичний опис зробили російський лікар А. Кожевников (1883) та шведський лікар К. Медін (1890). Вірусну етіологію встановили К. Ландштейнер та У. Поппер (1908). У 1953 р. Д. Солк отримав вбиту вакцину проти поліомієліту, а Х. Копровські запропонував застосовувати слабовірулентні штами вірусу (1953). Згодом А. Себін запровадив використання живої вакцини. Профілактичне щеплення дітей проти поліомієліту значно знизило захворюваність (більше ніж у 200 разів), і тепер поліомієліт зустрічається рідко, в основному серед нещеплених дітей. На початку 2010 року поліомієліт зафіксували в Таджикистані, зареєстровано 457 підтверджених випадків поліомієліту, причому вірус поліомієліту занесений на територію країни з Індії (за повідомленням ВООЗ).
Поліомієліт в Україні
Поліомієліт в Україні в 40-х роках XX ст. виявлявся з частотою до 1–3 тис. випадків захворювання на рік. У 1954–1958 рр. захворіло близько 15 000 дітей. Летальність у цей період становила 10 %. З 60-х років в Україні траплялись поодинокі спорадичні випадки поліомієліту. Останній випадок виділення дикого поліовірусу в Україні зареєстрований у 1993 р. 21 червня 2002 р. Україна у складі Європейського регіону ВООЗ була сертифікована як територія, вільна від циркуляції дикого поліовірусу.
На основі лабораторних зразків спалах поліомієліту в Україні підтверджено Всесвітньою організацією охорони здоров’я та Центром з контролю та профілактики захворюваності США — найбільшими світовими організаціями, що втілюють програми боротьби з поліомієлітом. Захворювання зумовлено циркулюючим вакциноспорідненим поліовірусом, що було підтверджено результатами аналізу зразків калу дітей у Закарпатській області. Спалах поліомієліту стався через хронічно низький рівень імунізації в країні. У 2014 р. менше від 50 % дітей були повністю імунізовані, а у 2015 р. рівень імунізації проти поліомієліту серед дітей до року впав до 14 %. Щонайменше 95 % дітей мають бути вакциновані, щоб забезпечити колективний імунітет.
Етіологія
Poliovirus hominis — круглі сферичні часточки до 27 мкм у діаметрі, РНК-вмісний, з підгрупи ентеровірусів, групи пікорнавірусів (малі віруси). Існує 3 типи вірусу: І — штам Брунгільд, ІІ — штам Лансинг, ІІІ — штам Леон. Серед поліовірусів, виділених від людей, ізольовано такі:
— поліовірус типу І — 5 штамів — 29,4 %;
— поліовірус типу ІІ — 10 штамів — 58,8 %;
— поліовірус типу ІІІ — 2 штами — 11,8 %.
Віруси поліомієліту в навколишньому середовищі зберігають свої властивості тривалий час, дуже стійкі до висушування й до впливу низьких температур, у фекаліях, воді, молоці зберігаються протягом 6–7 міс., антибіотики не гальмують активність вірусу. Вірус вмить гине внаслідок кип’ятіння, руйнується хлораміном, формаліном, калію перманганатом, перекисом водню, інактивується іонізуючим та ультрафіолетовим промінням.
В організмі людини поліовіруси тривало зберігають вірулентність, розмножуються в рухових клітинах передніх рогів спинного мозку та рухових ядрах черепних нервів та мають виражений нейротропний ефект. Збудником поліомієліту, як правило, є дикі штами, що циркулюють в природі, однак в зв’язку з введенням живої вакцини не виключається можливість мутації та відновленні патогенетичних властивостей у деяких клонів вакцинних штамів вірусу, здатних викликати вакциноасоційовані випадки захворювання.
Епідеміологія
Джерело інфекції — хворі на поліомієліт чи вірусоносії. Вірус виділяється зі слизом з носоглотки (до 2 тижнів) і з калом (до 1,5 міс.), максимальне виділення вірусу — перші 2 тижні захворювання. Основні шляхи передачі — фекально-оральний (доведений), повітряно-крапельний. Основними факторами передачі є харчові продукти і вода, рідше — повітря й побутові речі. Хворіють в основному діти до 7 років. Після перенесеного захворювання залишається стійкий типоспецифічний імунітет (утворюються віруснейтралізуючі антитіла). Характерна літньо-осіння сезонність. Сприйнятливість близько 1 %.
Патогенез
Зараження вірусом поліомієліту здійснюється реr os (горлові мигдалики). Вірус активно розмножується в тонкому кишечнику, у меншій кількості — у клітинах епітелію глотки (ентеральна фаза), а потім потрапляє в кров (гематогенна фаза — первинна віремія). Накопичення вірусу відбувається в лімфатичних регіонарних вузлах, після цього вірус потрапляє у кров з можливим утворенням вогнищ розмноження в різних органах і тканинах, лімфатичних вузлах та наступним ураженням клітин передніх рогів спинного мозку й ядер рухових черепних нервів у стовбурі великого мозку. Однак інфекційний процес частіше переривається на стадіях розмноження вірусу в кишечнику й первинної вірусемії. Тому в понад 90 % інфікованих осіб не відмічаються клінічні симптоми захворювання (вірусоносійство), у 4–8 % захворювання перебігає в абортивній формі без порушень рухових функцій, і лише в 0,1–1,0 % осіб розвивається паралітична форма з ураженням мотонейронів клітин переднього рога спинного мозку та рухових ядер черепних нервів, денервацією м’язів із наступним стійким випадінням їх функцій. Морфологічні зміни в передніх рогах спинного мозку зумовлюють появу млявих паралічів у верхніх чи нижніх кінцівках, зміни в стовбуровому відділі, мозочку та великих півкулях — паралічі черепно-мозкових нервів, мозочкові та пірамідні випадіння функцій нервової системи. Частіше уражується поперековий відділ спинного мозку, потім грудний та шийний. У передніх рогах спинного мозку поряд із клітинами, що змінилися й розпалися, можуть бути й незмінені клітини. Ця мозаїчність ураження мотонейронів пояснює безладність, асиметрію парезів і паралічів, типових для поліомієліту, згодом настає атрофія м’язів. Відновлений період поліомієліту (1–2 міс.) характеризується активним репаративним процесом: регенерацією пошкоджених нервових клітин і відновленням апаратів міжнейрональних зв’язків. У стадії залишкових явищ на місці дефекту виникає гліозний рубець або утворюється порожнина. Не виключене також тривале персистування вірусу, щов умовах імунодефіциту (у тому числі первинного В-клітинного імунодефіциту) під впливом екзо- та ендогенних чинників може активуватися та викликати прогресування захворювання. У випадку хронічно-прогресуючого перебігу поліомієліту може відбуватися подальше поширення процесу з утворенням нових вогнищ ураження чи поглиблення старих, що визначає відповідну картину захворювання.
Класифікація поліомієліту (Чудна Л., Тришкова Л., 1987):
І. Без ураження ЦНС: інапарантна; абортивна, або вісцеральна.
ІІ. З ураженням ЦНС:
1. Непаралітична форма — менінгеальна (серозний менінгіт з одно- чи двохвильовим перебігом).
2. Паралітичні форми (тільки у нещеплених):
а) спінальна (рухові нейрони передніх рогів шийного, грудного, поперекового відділів спинного мозку);
б) бульбарна (рухові ядра черепних нервів, розташовані в довгастому мозку: IX, X, XI, XII пари);
в) понтинна (рухові ядра V, VI та VII пар черепних нервів, проте найчастіше — ізольоване ураження лицевого нерва — VII пари);
г) змішана (понтоспінальна, бульбоспінальна, бульбопонтоспінальна).
ІІІ. За тяжкістю: легкий, середньотяжкий, тяжкий.
ІV. Наслідок захворювання: з повним одужанням і відновленням порушених функцій; із залишковими руховими розладами (паралічі, парези), без трофічних порушень або в поєднанні з ними.
Клініка
У більшості випадків (91–96 %) захворювання перебігає субклінічно, у 4–8 % — у вигляді легкої абортивної форми та рідко (близько 0,1–1 %) — у вигляді паралітичного поліомієліту.
Інкубаційний період при різних формах поліомієліту становить 2–35 діб, частіше — 7–14 діб.
Серед атипових форм поліомієліту виділяють інапарантну (без клінічних проявів, з ростом титру антитіл) та абортивну — перебігає як неспецифічне фібрильне захворювання тривалістю 3–5 днів (температура, млявість, головний біль, катаральні явища, біль у животі, потіння, гіперестезія, іноді гіпотонія та зниження рефлексів у кінцівках з повним відновленням).
Менінгеальна форма у дітей перебігає за типом серозного менінгіту з одно- (2/3 хворих) чи двохвильо-вим (1/3 хворих) перебігом. При першому варіанті з’являються головний біль, повторне блювання, менінгеальні явища на тлі високої лихоманки з 1–3-ї доби. При двохвильовому перебігу перша хвиля триває без ураження серозних оболонок, повторює симптоматику абортивної форми. Через 1–5 діб нормальної температури розвивається друга хвиля хвороби з ознаками серозного менінгіту. Характерна вираженість вегетативних проявів у вигляді пітливості, особливо голови, лабільність пульсу, артеріального тиску, гіпотонія, тахікардія, рожевий дермографізм. Діти скаржаться на біль у кінцівках, шиї, спині. При огляді нерідко спостерігаються позитивні симптоми натягу та біль при пальпації за ходом нервів. Часто спостерігається горизонтальний ністагм. Одужання настає через 2–3 тижні. Запальні явища в спинномозковій рідині (СМР) відстають від клінічних проявів та можуть з’явитися на 4–5-ту добу хвороби. Ліквор зберігає прозорість, тиск підвищений, кількість клітин в 1 мл від десятка до 200–300. У перші 2–3 доби у СМР збільшена кількість нейтрофілів, у пізніші строки плеоцитоз завжди лімфоцитарний. Білок у лікворі нормальний чи помірно підвищений, що більш характерно для випадків із больовим синдромом. Уміст цукру нормальний чи з тенденцією до підвищення. Характерних змін у периферичній крові немає. Може бути помірний лейкоцитоз.
У клінічній картині паралітичної форми розрізняють кілька періодів: інкубаційний, препаралітичний, паралітичний, відновний та резидуальний.
/19.jpg)
Тривалість препаралітичного періоду 2–5 днів і менше. Захворювання розпочинається гостро, з підвищення температури до 38–39 °С та появи симптомів інтоксикації (головний біль, блювання, порушення сну) і катаральних явищ (кашель, чхання, нежить). Нерідко буває біль у животі, шлунково-кишкові (пронос або запор) та вегетативні розлади: пітливість, зниження артеріального тиску, прискорення пульсу, червоний дермографізм. З’являється біль у ногах, руках, хребті, особливо при спробі сісти. Хворий набуває вимушеного положення — симптом «триніжка» (дитина не може сидіти, не підпираючись руками позаду сідниць), симптом «поцілунку колін» (не може доторкнутися губами до зігнутого коліна). Об’єктивно: наявність симптомів Брудзинського, Ласега, рефлекси знижені, м’язові спазми, тонічні або клонічні судоми, рухові порушення, іноді ністагм. СМР на цьому етапі витікає під тиском, прозора, плеоцитоз лімфоцитарного характеру від 50 до 500 клітин в 1 мл, уміст білка нормальний або трохи збільшений.
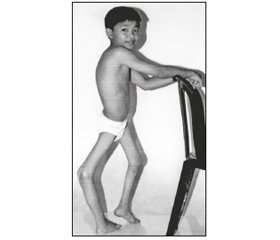
Надалі температура знижується й раптово з’являються паралічі. Іноді параліч з’являється з повторним підвищенням температури (друга хвиля). Найчастіше уражуються нижні кінцівки (до 80 % випадків), рідше — верхні, а також м’язи тулуба, живота, шиї. У зоні ураження тонус м’язів знижений (атонія), сухожилкові рефлекси відсутні (арефлексія) — периферичні мляві паралічі. Типовим є мозаїчне ураження м’язів. У подальшому розвиваються атрофія м’язів, розхитаність суглобів та остеопороз. У СМР зростає вміст білка, плеоцитоз нормальний або трохи збільшений (білково-клітинна дисоціація), рівень цукру підвищується.
З 5–10-ї доби паралітичного періоду чітко визначається форма ураження й прогноз захворювання. Найперше й найшвидше відновлюється діяльність тих м’язів і кінцівок, які були уражені пізніше. Легкі парези зникають упродовж півроку, тяжкі — до 1–1,5 року. Найактивніші процеси відновлення відбувається впродовж перших 2 тижнів. В уражених м’язах довго виявляють зниження тонусу, арефлексію, атрофію. Уражена кінцівка відстає в рості, зв’язковий апарат суглобів втрачає свій тонус, суглобові хрящі атрофуються, що сприяє частковим вивихам. У стадії залишкових явищ часто спостерігається кіфоз, лордоз, сколіоз, кіста черевної стінки, «кінська» або «п’яткова» стопа, клишоногість та інші аномалії. Парези й паралічі, що не мають тенденції до відновлення, розглядаються як залишкові явища, можливі контрактури, деформація кінцівок і тулуба.
Резидуальний період (понад 3 роки від початку захворювання) характеризується наявністю залишкових явищ після перенесеного гострого поліомієліту (відставання в рості кінцівок, кісткові деформації, остеопороз тощо). Клініка паралітичного періоду визначається локалізацією ураження ЦНС.
Ступінь тяжкості паралітичного поліомієліту визначають за глибиною та поширеністю рухових порушень, використовуючи шестибальну оцінку функціонального стану м’язів (частіше за все кінцівок): 5 балів — функція збережена в повному обсязі; 4 бали — активні рухи можливі в повному обсязі, але є деяке зниження сили опору; 3 бали — є можливість активних рухів у вертикальній площині (тобто з подоланням ваги кінцівки), але без можливості чинити опір досліднику; 2 бали — рух можливий тільки в горизонтальній площині з подоланням сили тертя; 1 бал — рух можливий тільки в горизонтальній площині при усуненні сили тертя (кінцівка підвішена); 0 балів — активні рухи відсутні.
Випадки захворювання вважаються легкими, коли ураження м’язів оцінюється в 4 бали. Ці м’язи, як правило, повністю відновлюються. У даних випадках ідеться про монопарези, частіше однієї ноги, навіть про ізольоване ураження м’яза або групи м’язів.
/20.jpg)
При спінальній формі розвиваються паралічі ніг, рідше — рук, шиї, тулуба. Відмічаються моно-, пара-, три- чи тетрапарези. На ногах найбільш часто страждають чотириголовий та флексорні м’язи, на руках — дельтоподібний та триголовий м’язи. Інколи в процес залучаються довгі м’язи спини, косі м’язи живота. Ознаками ураження діафрагми та міжреберних м’язів (спінальний тип дихальних розладів) є ціаноз, задишка, обмеження рухомості грудної клітки, втягнення при вдиху міжреберних проміжків та епігастральної ділянки, послаблення кашльового поштовху.
При бульбарній формі захворювання розпочинається дуже гостро, температура підвищується до 40 °С, з’являється блювання, різкий головний біль. Відбувається розлад мовлення, порушуються голос, функції ковтання й дихання. Своєрідність симптомів полягає в дисоціації порушень голосу й ковтання. Зміна голосу настає раніше, і вона більш виражена, порушення ковтання настають пізніше, вони клінічно слабше виражені. Особливо небезпечне ураження дихального центру з порушенням ритму й глибини дихання. Нерідко буває параліч діафрагми: дихання поверхневе, кашель беззвучний, голос тихий. Така форма поліомієліту часто закінчується смертю.
Понтинна форма поліомієліту характеризується порушенням функції трійчастого, лицевого та відвідного нервів. Найчастіше уражується лицевий нерв (прозоплегія): очна щілина відкрита, кут рота опущений або нерухомий. Однак завдяки добрій еластичності шкіри та значному розвиткові підшкірного жирового шару асиметрія обличчя виражена не так різко, як у дорослих. Енцефалітична форма поліомієліту зустрічається рідко при бульбарному ураженні, вона супроводжується розладом свідомості, галюцинаціями, судомами, спастичними паралічами.
Серед змішаних форм (23–45 %) найбільш тяжко перебігають бульбоспінальні, що характеризуються ураженням стовбура мозку в поєднанні з парезами та паралічами м’язів. Причиною летального кінця у дітей є дихальна недостатність. У 15 % хворих після тривалого (10 років та більше після гострої фази) періоду стабілізації виявляється прогресуюче наростання м’язової слабкості.
Перебіг поліомієліту в щеплених легкий: препаралітичний період може бути непомітним. Хвороба проявляється легкими парезами кінцівок, м’язовою гіпотонією, накульгуванням, зниженням рефлексів. Усі зміни швидко нормалізуються без залишкових явищ.
Ускладнення: пневмонія, ателектаз легень, міокардит, шлунково-кишкові розлади з виразками й кровотечею, непрохідністю кишечника.
Список литературы
1. Глобальна ініціатива по ліквідації поліомієліту: Мат-ли наук.-практ. конф. від 22.06.2010 р., м. Полтава. — Полтава, 2010. — 25 с.
2. Задорожна В.І. Глобальна ліквідація поліомієліту: успіхи та проблеми / В.І. Задорожна, В.І. Бондаренко // Сучасні інфекції. — 2003. — № 2. — С. 12-18.
3. Крамарєв С.О. Інфекційні хвороби у дітей (клінічні лекції) / С.О. Крамарєв. — К.: Моріон, 2006. — 479 с.
4. Порядок проведення додаткових заходів при ускладненні епідемічної ситуації з поліомієліту Наказ Міністерства охорони здоров’я України № 383 від 04.06.2014. — https://www.moz.gov.ua/ua/portal/dn_20140604_0383.html
5. Ходак Л.А. Використання внутрішньовенних імуноглобулінів при нейроінфекціях у дітей / Л.А. Ходак, О.О. Іжевська, О.В. Кніженко // Клінічна імунологія. Алергологія. Інфектологія. — 2008. — № 6–8. — С. 28-29.
6. Ходак Л.А. Інфекційні полінейропатії в дітей: Метод. рекомендації / Л.А. Ходак, Т.І. Навєт. — Харків, 2010. — 26 с.
7. Богадельников И.В. Дифференциальный диагноз инфекционных болезней у детей / И.В. Богадельников. — Симферополь, 2009. — 689 с.
8. Богадельникова И.В. Справочник по инфекционным болезням у детей / Под ред. И.В. Богадельникова, А.В. Кубышкина, М.В. Лободы. — К.: Симферополь, 2008.
9. Дроздов В.Н. Острые параличи в дифференциальной диагностике полиомиелита на этапе его ликвидации / В.Н. Дроздов, О.И. Шестакова, Н.М. Радзьяконова // Современные научные и практические проблемы инфекционной патологии у детей: Мат-лы конференции. — СПб., 2003. — С. 43-44.
10. Зыкова В.П. Диагностика и лечение болезней нервной системы у детей / В.П. Зыкова. — М.: Триада-Х, 2006. — 256 с.
11. Ильченко В.И. Полиомиелит у детей / В.И. Ильченко, Е.В. Пикуль // Перинатология и педиатрия. — 2013. — № 3(55). – С. 112-117.
12. Одинак М.М. Заболевания и травмы периферической нервной системы (обобщение клинического и экспериментального опыта): Руководство для врачей / М.М. Одинак, С.А. Живолупов. — СПб.: СпецЛит, 2009. — 367 с.
13. A survey of UK parental attitudes to the MMR vaccine and trust in medical authority / Casiday R., Cresswell T., Wilson D., Panter-Brick C. // Vaccine. — 2006. — 24(2). — 177-84.
14. Capblanch B.X. Unvaccinated children in years of increasing coverage: how many and who are they? Evidence from 96 low and middle income countries / B.X. Capblanch, Banerjee K., Burton A. // Trop. Med. Int. Health. — 2012. — 17(6). — Р. 697-710.
15. CDC. Imported vaccine-associated paralytic poliomyelitis — United States, 2005 // MMWR. — 2006. — 55. — Р. 97-99.
16. CDC. Tracking Progress Toward Global Polio Eradication — Worldwide, 2009–2010 / MMWR. — 2011. — 60, № 14. — Р. 441-445.
17. CDC. Updated recommendations of the Advisory Committee on Immunization Practices (ACIP) regarding routine poliovirus vaccination / MMWR. — 2009. — 58, № 30. — Р. 829-830.
18. Childhood vaccination in Africa and Asia: the effects of parents’ knowledge and attitudes / M. Jheeta, J. Newell // Bull. World Health Organ. — 2008. — 86(6). — Р. 419.
19. Hird T.R. Systematic review of mucosal immunity induced by oral and inactivated poliovirus vaccines against virus shedding following oral poliovirus challenge / T.R. Hird, N.C. Grassly // PLoS Pathog. — 2012. — 8(4). — e1002599.
20. Independent Monitoring Board of the Global Polio Eradication Initiative — 2011.
21. Polio eradication: efficacy of inactivated poliovirus vaccine in India / H. Jafari, J.M. Deshpande, R.W. Sutter [et al.] // Science. — 2014. — 345. — Р. 922-925.
22. Modlin J. Achieving and Maintaining Polio Eradication — New Strategies / J. Modlin, J. Wenger // N. Еngl. J. Med. — 2014. — 371, 16. — Р. 1476-1479.
23. Risks of paralytic disease due to wild or vaccine-derived poliovirus after eradication / R.J. Tebbens, M.A. Pallansch, O.M. Kew [et al.] // Risk Anal. — 2006. — 26. — P. 1471-1505.
24. WHO. Progress Towards Global Immunization Goals — 2013: Summary presentation of key indicators. — Geneva: WHO, 2014.
25. WHO UNICEF. Progress Towards Global Immunization Goals — 2012: Summary presentation of key indicators. — 2013.
26. WHO. What influences vaccine acceptance: A model of determinants of vaccine hesitancy / Ed. by Group TSVHW. — 2013.
/19.jpg) Тривалість препаралітичного періоду 2–5 днів і менше. Захворювання розпочинається гостро, з підвищення температури до 38–39 °С та появи симптомів інтоксикації (головний біль, блювання, порушення сну) і катаральних явищ (кашель, чхання, нежить). Нерідко буває біль у животі, шлунково-кишкові (пронос або запор) та вегетативні розлади: пітливість, зниження артеріального тиску, прискорення пульсу, червоний дермографізм. З’являється біль у ногах, руках, хребті, особливо при спробі сісти. Хворий набуває вимушеного положення — симптом «триніжка» (дитина не може сидіти, не підпираючись руками позаду сідниць), симптом «поцілунку колін» (не може доторкнутися губами до зігнутого коліна). Об’єктивно: наявність симптомів Брудзинського, Ласега, рефлекси знижені, м’язові спазми, тонічні або клонічні судоми, рухові порушення, іноді ністагм. СМР на цьому етапі витікає під тиском, прозора, плеоцитоз лімфоцитарного характеру від 50 до 500 клітин в 1 мл, уміст білка нормальний або трохи збільшений.
Тривалість препаралітичного періоду 2–5 днів і менше. Захворювання розпочинається гостро, з підвищення температури до 38–39 °С та появи симптомів інтоксикації (головний біль, блювання, порушення сну) і катаральних явищ (кашель, чхання, нежить). Нерідко буває біль у животі, шлунково-кишкові (пронос або запор) та вегетативні розлади: пітливість, зниження артеріального тиску, прискорення пульсу, червоний дермографізм. З’являється біль у ногах, руках, хребті, особливо при спробі сісти. Хворий набуває вимушеного положення — симптом «триніжка» (дитина не може сидіти, не підпираючись руками позаду сідниць), симптом «поцілунку колін» (не може доторкнутися губами до зігнутого коліна). Об’єктивно: наявність симптомів Брудзинського, Ласега, рефлекси знижені, м’язові спазми, тонічні або клонічні судоми, рухові порушення, іноді ністагм. СМР на цьому етапі витікає під тиском, прозора, плеоцитоз лімфоцитарного характеру від 50 до 500 клітин в 1 мл, уміст білка нормальний або трохи збільшений./20.jpg) При спінальній формі розвиваються паралічі ніг, рідше — рук, шиї, тулуба. Відмічаються моно-, пара-, три- чи тетрапарези. На ногах найбільш часто страждають чотириголовий та флексорні м’язи, на руках — дельтоподібний та триголовий м’язи. Інколи в процес залучаються довгі м’язи спини, косі м’язи живота. Ознаками ураження діафрагми та міжреберних м’язів (спінальний тип дихальних розладів) є ціаноз, задишка, обмеження рухомості грудної клітки, втягнення при вдиху міжреберних проміжків та епігастральної ділянки, послаблення кашльового поштовху.
При спінальній формі розвиваються паралічі ніг, рідше — рук, шиї, тулуба. Відмічаються моно-, пара-, три- чи тетрапарези. На ногах найбільш часто страждають чотириголовий та флексорні м’язи, на руках — дельтоподібний та триголовий м’язи. Інколи в процес залучаються довгі м’язи спини, косі м’язи живота. Ознаками ураження діафрагми та міжреберних м’язів (спінальний тип дихальних розладів) є ціаноз, задишка, обмеження рухомості грудної клітки, втягнення при вдиху міжреберних проміжків та епігастральної ділянки, послаблення кашльового поштовху.