Статья опубликована на с. 101-111
Прегабалин (S-[+]-3-изобутилгаба) является липофильным аналогом гамма-аминомаслянной кислоты, модифицированной в 3’-положении для облегчения диффузии через гематоэнцефалический барьер. Поскольку фармакологически его относят к габапентиноидам нового поколения, он наследует некоторые из фармакологических характеристик более раннего препарата габапентина [1].
В настоящее время прегабалин одобрен к применению по нескольким медицинским показаниям. В июле 2004 г. Европейская комиссия (ЕС) одобрила прегабалин в качестве основного средства для лечения периферической нейропатической боли и в качестве адъювантной терапии для лечения парциальных припадков у больных с эпилепсией. Вслед за ней в декабре 2004 г. Управление по контролю за продуктами и лекарствами (США) одобрило прегабалин в качестве основного препарата для лечения периферической диабетической нейропатии и постгерпетической невралгии, а в июне 2005 г. в качестве адъювантной терапии для лечения парциальных припадков у взрослых. В марте 2006 г. Европейская комиссия одобрила прегабалин в качестве основной терапии при генерализованных тревожных расстройствах [1]. Регистрация препарата в Европе в 2013 г. была расширена еще больше и включает следующие показания: периферическая и центральная нейропатическая боль у взрослых; адъювантная терапия у взрослых с парциальными припадками с вторичной генерализацией или без нее; генерализованное тревожное расстройство у взрослых [2].
Несмотря на весь спектр возможных показаний, подавляющее большинство назначений прегабалина связано с лечением нейропатической боли. В связи с этим мы посвятили настоящий обзор применению прегабалина именно при данной патологии. В обзор были включены результаты доступных рандомизированных контролируемых исследований с двойным слепым дизайном и их метаанализов.
Механизм действия
Ученые из разных стран продолжают проводить исследования, направленные на уточнение механизма действия прегабалина. Считается, что ведущей является его способность проникать через гематоэнцефалический барьер и связываться с α2-δ-субъединицами потенциалзависимых Ca2+-каналов, расположенных в пресинаптических окончаниях. Вследствие блокады этих каналов в пресинаптическую часть не поступает кальций, что препятствует высвобождению из пресинапса возбуждающих медиаторов — глутамата, норадреналина, вещества Р. Это приводит к уменьшению выраженности нейропатической боли. Было также установлено, что прегабалин проявляет свои эффекты лишь в определенных участках центральной нервной системы: в коре головного мозга, обонятельных луковицах, гипоталамусе, амигдале, гиппокампе, мозжечке и задних рогах спинного мозга [3].
Дозы
При подборе оптимальной дозы прегабалина обычно следуют тактике постепенного ее увеличения до достижения минимальной дозы, вызывающей достаточный терапевтический эффект. Это позволяет снизить количество возможных побочных эффектов. Начинают прием прегабалина, как правило, с дозы 75 мг/день однократно на ночь или с дозы 150 мг/день в 2 приема. Если препарат хорошо переносится, дозу постепенно увеличивают до 300 мг/день в 2 приема в течение 1–2 недель. Если препарат хорошо переносится, а эффективность недостаточна, дозу постепенно увеличивают до 600 мг/день в 2 приема. В целом чем более высока доза, тем больше вероятность непереносимости препарата [4]. Суточные дозы чаще принимают в 2 приема, но они могут быть разделены и на 3 приема.
У некоторых пациентов лечение будет эффективным при назначении дозы 150 мг/день. У большинства больных достаточный терапевтический эффект будет наблюдаться после дозы 300–600 мг/день. Если достаточного ослабления боли не удалось достичь в течение 2–4 недель лечения прегабалином в дозе 300–600 мг/день либо развилась непереносимость препарата, необходимо его отменить [4].
Таким образом, подбор оптимальной терапевтической дозы прегабалина должен быть индивидуальным для каждого пациента.
В отдельных случаях при резкой отмене прегабалина возникает синдром отмены, сходный с реакцией на резкое прекращение приема алкоголя и бензодиазепинов [4]. Для его предупреждения препарат отменяют постепенно, например в течение 7 дней.
Начало появления обезболивающего эффекта
В ретроспективном анализе 9 рандомизированных контролируемых исследований, включавшем в общей сложности 1977 пациентов с болевой диабетической нейропатией и постгерпетической невралгией, назначение прегабалина в дозах 150, 300 и 600 мг/день приводило к раннему появлению обезболивающего эффекта — статистически достоверное и устойчивое снижение боли наблюдалось ко 2-му дню терапии у лиц, чувствительных к лечению данным препаратом [5].
Сроки появления обезболивающего эффекта, встречавшиеся в исследованиях, включенных в настоящий обзор, представлены в табл. 1. Более подробно они будут описаны ниже при детальном анализе этих исследований.
Обобщая приведенные данные, следует признать, что в большинстве случаев эффекты прегабалина проявляются в один из дней первой недели лечения, в зависимости от выбранного дозового режима и тяжести патологии.
Клиническая эффективность прегабалина
Болевая диабетическая нейропатия
Боль при болевой форме диабетической нейропатии обычно описывают как покалывание, онемение или «усиливающуюся при касании». Однако иногда она может быть охарактеризована как жжение, простреливание током или колющая боль с парестезией, гиперестезией и глубоким проникновением. Боль обычно усиливается ночью. Болевая диабетическая нейропатия поражает ступни и голени, но может также захватывать и кисти. Болезнь носит хронический, прогрессирующий характер и влияет на все сферы жизни пациента, включая сон, настроение, самооценку, работоспособность, межличностные взаимоотношения и т.д. [6].
К настоящему времени выполнено большое количество рандомизированных контролируемых исследований прегабалина для лечения болевой диабетической нейропатии, результаты которых были обобщены в двух метаанализах.
В более ранний метаанализ [7] было включено 7 рандомизированных контролируемых исследований, в которых лечение прегабалином в общей сложности получали 1510 пациентов. В результате было установлено, что препарат достоверно уменьшал выраженность боли и нарушения сна, связанные с болевой диабетической нейропатией, в дозах 150, 300 и 600 мг/день, вводимых в 3 приема (p ≤ 0,007), и в дозе 600 мг/день, вводимой в 2 приема (p ≤ 0,007). Наблюдаемый эффект был дозозависимым: наилучшие результаты были получены при назначении препарата в дозе 600 мг/день. Медиана времени до развития устойчивого снижения боли на 1 балл (среди тех пациентов, у которых к концу исследования ослабление боли составило ≥ 30 %) после начала приема прегабалина составила 4 дня у пациентов, принимавших препарат в дозе 600 мг/день, 5 дней — в дозе 300 мг/день, 13 дней — в дозе 150 мг/день и 60 дней — для плацебо. Побочные эффекты были дозозависимы, носили легкий и умеренный характер и сводились в основном к головокружению, сонливости и периферическим отекам. Авторы оценили переносимость препарата как приемлемую.
В новый метаанализ [9] было включено 9 рандомизированных контролируемых исследований, в которых приняли участие 2056 пациентов. В ходе метаанализа было выяснено, что прегабалин достоверно превышает плацебо в снижении среднего балла выраженности боли (разница средних –0,79; p < 0,001) (рис. 1).
Прегабалин снижал выраженность боли ≥ 50 % ниже исходного уровня у достоверно большего количества пациентов по сравнению с плацебо (относительный риск 1,54; p < 0,001). Пациенты более часто оценивали свое состояние как улучшение после приема прегабалина по сравнению с приемом плацебо (относительный риск 1,38; p < 0,001). Препарат в большей степени, чем плацебо, улучшал качество сна (разница средних –0,88; p < 0,001). При анализе безопасности было отмечено, что у пациентов, принимавших прегабалин, чаще наблюдались легкие побочные эффекты по сравнению с плацебо.
Таким образом, в представленных метаанализах было продемонстрировано, что прегабалин (150–600 мг/день) достоверно и дозозависимо уменьшал выраженность боли и нарушения сна у пациентов с болевой формой диабетической нейропатии по сравнению с плацебо. Обезболивающий эффект в зависимости от дозы развивался в сроки от 4–5 дней до 2 недель. Улучшение общего состояния, по мнению пациентов, было более выраженным в группах с прегабалином по сравнению с плацебо. Побочные эффекты были дозозависимы, носили легкий и умеренный характер и сводились в основном к головокружению, сонливости и периферическим отекам. При этом переносимость препарата была приемлемой.
Постгерпетическая невралгия
При постгерпетической невралгии боль является прямым следствием ответа на повреждение периферических нервов, наблюдаемое при поражении опоясывающим герпесом (herpes zoster). При этом поражение нервной ткани наблюдается на всем протяжении от кожи до спинного мозга. Постгерпетическую невралгию традиционно определяют как дерматомную боль, персистирующую не менее 90 дней после появления острых высыпаний опоясывающего герпеса [10].
Нам удалось обнаружить 4 рандомизированных контролируемых исследования прегабалина у пациентов с постгерпетической невралгией.
В первое из них было включено 173 пациента с данной патологией. Прегабалин назначали в дозе 600 мг/день (клиренс креатинина > 60 мл/мин) или 300 мг/день (клиренс креатинина от 30 до 60 мл/мин). Спустя 8 недель лечения у пациентов, получавших прегабалин, наблюдалось большее снижение боли по сравнению с плацебо (средний балл соответственно 3,60 против 5,29; p = 0,0001) (рис. 2).
Достоверные различия были получены и в отношении количества пациентов с ≥ 30% и ≥ 50% снижением боли. На фоне лечения прегабалином боль достоверно уменьшалась после первого полного дня лечения и продолжала быть сниженной в течение всего исследования. И пациенты, и врачи чаще сообщали об общем улучшении состояния при лечении прегабалином по сравнению с плацебо (p = 0,001). Учитывая тот факт, что многим пациентам назначали максимальную дозу препарата, прегабалин обладал приемлемым профилем переносимости относительно плацебо, несмотря на большую частоту побочных эффектов, носивших легкий или умеренный характер [11].
Во второе рандомизированное контролируемое исследование было включено 238 пациентов с постгерпетической невралгией. Прегабалин назначали в дозе 150 или 300 мг/день. Спустя 8 недель лечения достоверно большее снижение боли было отмечено в группах с прегабалином по сравнению с плацебо. Достоверные различия были получены и в отношении количества пациентов с ≥ 50% снижением боли. Эффективность препарата в отношении боли и нарушения сна проявлялась спустя 1 неделю лечения и поддерживалась в течение всего исследования. О хорошем и очень хорошем улучшении состояния сообщало большее количество пациентов в группах с прегабалином. При оценке качества жизни с помощью вопросника SF‑36 было отмечено улучшение в домене умственного здоровья для обеих доз прегабалина и в доменах физической боли и жизненной активности для дозы прегабалина 300 мг/день. Наиболее частыми побочными эффектами были головокружение, сонливость, периферические отеки, головная боль и сухость во рту [12].
В следующее рандомизированное контролируемое исследование было включено 269 пациентов с постгерпетической невралгией. Прегабалин назначали либо в режиме со сменными дозами 150–600 мг/день (в среднем 396 мг/день), либо в режиме с фиксированной дозой 300 мг/день (в среднем 295 мг/день). В результате спустя 4 недели лечения у достоверно большего количества пациентов, получавших оба режима терапии прегабалином, было отмечено ≥ 30% и ≥ 50% снижение боли по сравнению с плацебо. Медиана начала ослабления боли составила 3,5 дня в группе со сменными дозами, 1,5 дня в группе с фиксированной дозой и > 4 недель в группе с плацебо. Прегабалин достоверно лучше ослаблял аллодинию по сравнению с плацебо (снижение в группе со сменными дозами 26 мм, с фиксировнными дозами — 21 мм, с плацебо — 12 мм) (рис. 3). Частота прекращения лечения вследствие развития побочных эффектов была более высокой в группе с фиксированной дозой [13].
/105.jpg)
В последнее рандомизированное контролируемое исследование было включено 370 пациентов с постгерпетической невралгией. Прегабалин назначали в дозах 150, 300 и 600 мг/день в 2 приема. Спустя 13 недель лечения в группах с прегабалином было отмечено достоверное дозозависимое ослабление боли по сравнению с плацебо (150 мг/день: –0,88 балла, p = 0,0077; 300 мг/день: –1,07 балла, р = 0,0016; 600 мг/день: –1,79 балла, р = 0,0003). При этом достоверное улучшение в отношении боли и сна было отмечено спустя 1 неделю лечения и сохранялось до окончания исследования. Спустя 13 недель лечения пациенты в группах с прегабалином (150 мг/день, р = 0,02; 600 мг/день, р = 0,003) чаще сообщали об общем улучшении их состояния по сравнению с плацебо-группой. Большинство побочных эффектов были легкими и умеренными. В группах с прегабалином 13,5 % пациентов выбыло из исследования вследствие развития побочных эффектов, наиболее часто из-за головокружения (5,8 %), сонливости (2,9 %), атаксии (2,5 %). Авторы сообщают о том, что препарат хорошо переносился [14].
Таким образом, в процитированных рандомизированных контролируемых исследованиях пациентов с постгерпетической невралгией был выявлен более выраженный дозозависимый обезболивающий эффект и лучшая нормализация сна на фоне лечения прегабалином (150–600 мг/день) по сравнению с плацебо. При назначении прегабалина обезболивающий эффект развивался в сроки от 1 дня до 1 недели от начала лечения. При этом гибкий подбор дозы позволял достигать более высоких терапевтических доз и меньшей частоты выбывания пациентов из исследования вследствие развития побочных эффектов, хотя обезболивающий эффект развивался на несколько дней позже по сравнению с назначением фиксированной дозы препарата. Улучшение общего состояния по мнению пациентов и врачей, улучшение параметров качества жизни по мнению пациентов было более высоким в группах с прегабалином по сравнению с плацебо. Побочные эффекты в группах с препаратом развивались более часто по сравнению с плацебо, носили легкий и умеренный характер, в основном включали в себя головокружение, сонливость, периферические отеки, головную боль, сухость во рту, атаксию. При этом авторы сообщают о приемлемой переносимости прегабалина.
Интерес представляют не только метаанализы и обзоры, анализирующие эффекты прегабалина при определенном виде нейропатической боли, но и те, в которых дается оценка эффектов прегабалина при разных видах и причинах нейропатической боли. В 3 подобных работах были подтверждены:
— обезболивающие эффекты прегабалина при болевой диабетической нейропатии, постгерпетической невралгии, центральной нейропатической боли и фибромиалгии [15];
— обезболивающие эффекты прегабалина и его способность уменьшать нарушение сна у пациентов с болевой диабетической нейропатией и постгерпетической невралгией [16];
— улучшение функционирования/качества жизни у пациентов с болевой диабетической нейропатией и постгерпетической невралгией, получающих прегабалин [17].
Центральная нейропатическая боль
Центральная нейропатическая боль вызывается заболеваниями или повреждениями центральной нервной системы. Она развивается у 8 % пациентов с инсультами, 25 % пациентов с рассеянным склерозом и 40–50 % пациентов с различными травматическими повреждениями спинного мозга, может быть вторичной (при опухолях головного мозга и других заболеваниях). Центральная нейропатическая боль носит постоянный характер и может восприниматься в виде жжения, сдавления, покалывания, прострелов и/или вызванных типов боли, например при легком касании. Боль локализуется внутри области сенсорного нарушения, охватывающего различные участки частей тела [18].
В настоящее время выполнено 4 рандомизированных контролируемых исследования прегабалина у пациентов с центральной нейропатической болью.
В первое из них было включено 40 пациентов с данным видом боли вследствие повреждения головного и спинного мозга. Лечение прегабалином начинали со 150 мг/день, и при необходимости доза могла быть увеличена до 300 и 600 мг/день. В результате спустя 4 недели лечения было обнаружено достоверное снижение боли в группе с прегабалином по сравнению с плацебо (р = 0,016). Кроме того, пациенты, получавшие прегабалин, сообщали о достоверном улучшении общего состояния и домена физической боли вопросника SF‑36 (оценивающего качество жизни) по сравнению с пациентами, получавшими плацебо [19].
В следующее рандомизированное контролируемое исследование было включено 219 пациентов с центральной нейропатической болью вследствие инсульта. Прегабалин назначали в дозах 150–600 мг/день. Спустя ≈ 12 недель лечения между группой с прегабалином и плацебо-группой не было обнаружено достоверных различий по степени снижения боли. Однако были обнаружены достоверные различия по вторичным параметрам, включая уменьшение нарушения сна и тревоги и улучшение общего состояния по оценке врачей. Побочные эффекты наблюдались более часто в группе с прегабалином по сравнению с плацебо, и в первом случае из исследования выбыло 8,2 % пациентов, во втором — 3,7 % [20].
В рандомизированное контролируемое исследование было включено 137 пациентов с центральной нейропатической болью вследствие повреждения спинного мозга. Прегабалин назначали в дозах 150–600 мг/день (в среднем 460 мг/день) в 2 приема. Спустя 12 недель лечения выраженность боли в группе с прегабалином (средний балл 4,62) была достоверно меньше, чем в плацебо-группе (средний балл 6,27; p < 0,001). Достоверные различия были получены также в отношении количества пациентов с ≥ 30% и ≥ 50% снижением боли. Эффективность терапии начинала проявляться спустя 1 неделю лечения и поддерживалась в течение всего периода исследования. Прегабалин по сравнению с плацебо приводил к достоверно большему снижению нарушения сна и тревоги и улучшению общего состояния по оценке пациентов. Побочные эффекты были легкими или умеренными, обычно транзиторными и сводились в основном к сонливости и головокружению [21].
Еще в одно рандомизированное контролируемое исследование было включено 220 пациентов с центральной нейропатической болью вследствие повреждения спинного мозга. Прегабалин назначали в дозе 150–600 мг/день. Спустя 16 недель лечения в группе с прегабалином было обнаружено достоверно большее снижение боли по сравнению с плацебо (р = 0,003; 95% доверительный интервал от –0,98 до –0,20 для среднего изменения выраженности боли, скорректированного на длительность приема препарата, по сравнению с исходным уровнем). Кроме того, достоверные различия были получены в отношении количества пациентов с ≥ 30% снижением боли, уменьшения нарушения сна и улучшения общего состояния по оценке пациентов. Достоверное уменьшение боли наблюдалось спустя 1 неделю лечения и поддерживалось в течение всего исследования. Побочные эффекты носили легкий и умеренный характер, наиболее часто отмечались сонливость и головокружение. Авторы оценили переносимость препарата как хорошую [22].
Следовательно, в процитированных выше исследованиях было обнаружено, что назначение прегабалина (150–600 мг/день) приводило к достоверному снижению боли, нарушения сна и тревоги у пациентов с центральной нейропатической болью по сравнению с плацебо. В одном из исследований у больных после инсульта обезболивающий эффект не был зафиксирован. Поэтому необходимо проведение дальнейших исследований прегабалина на предмет того, при всех ли видах центральной нейропатической боли, связанной с повреждением головного мозга, он эффективен. Эффективность препарата при центральной нейропатической боли вследствие повреждения спинного мозга не вызывает сомнений. В приведенных исследованиях сообщается о том, что при назначении прегабалина обезболивающий эффект развивался спустя 1 неделю после начала лечения. В группах с прегабалином по сравнению с плацебо наблюдалось достоверное улучшение общего состояния по оценке пациентов и врачей. Побочные эффекты наблюдались более часто в группе с прегабалином, носили легкий и умеренный характер, в основном включали в себя головокружение и сонливость. При этом авторы сообщают о хорошей переносимости прегабалина.
Хроническая боль в нижней части спины
Хроническая боль в нижней части спины широко распространена в современном обществе. Результаты больших эпидемиологических исследований свидетельствуют о том, что 20–30 % пациентов с болью в спине страдают от нейропатического болевого компонента. В настоящее время хроническая поясничная радикулярная боль является наиболее частым нейропатическим болевым синдромом. Патофизиология боли в спине включает в себя комплекс ноцицептивных и нейропатических боль-генерирующих механизмов, что привело к появлению термина «смешанный болевой синдром». Нейропатическая боль может быть вызвана повреждением ноцицептивных отростков внутри дегенерирующего диска (локальная нейропатическая боль), механической компрессией нервных корешков (механическая нейропатическая корешковая боль) либо действием воспалительных медиаторов (воспалительная нейропатическая корешковая боль), выделяющихся из дегенерирующих дисков даже без какой-либо механической компрессии [23].
В этих условиях оправданным является назначение лекарственных средств, способных эффективно бороться с нейропатической болью. Одним из рандомизированных контролируемых исследований прегабалина при хронической боли в нижней части спины является исследование итальянских авторов [24]. В нем приняли участие 36 пациентов с хронической болью в нижней части спины (вследствие пролапса диска, поясничного спондилеза, стеноза спинномозгового канала). Все пациенты получали подряд три 4-недельных курса терапии (при этом последовательность курсов была случайной): 1) целекоксиб (≈ 3–6 мг/кг/день) + плацебо; 2) прегабалин (≈ 1 мг/кг/день в течение первой недели, затем ≈ 2–4 мг/кг/день) + плацебо; 3) целекоксиб (≈ 3–6 мг/кг/день) + прегабалин (≈ 1 мг/кг/день в течение первой недели, затем ≈ 2–4 мг/кг/день). В результате было выяснено, что целекоксиб и прегабалин были эффективны в снижении хронической боли в нижней части спины. При этом комбинированная терапия была более эффективна, чем монотерапия каждым из препаратов в отдельности (p < 0,001; рис. 4).
/107.jpg)
Побочные эффекты комбинированной терапии и монотерапии были одинаковы, при этом доза прегабалина при комбинированной терапии была несколько снижена по сравнению с первоначальной (такое решение принималось врачом исходя из выраженности боли и наблюдающихся побочных эффектов) [24].
Однако ввиду немногочисленности в доступной медицинской литературе результатов клинических исследований на данную тему эффективность прегабалина при хронической боли в нижней части спины требует дальнейшего уточнения [25].
Посттравматическая периферическая нейропатическая боль
К разновидностям нейропатической боли, которая плохо изучена в фармакологических исследованиях, относится посттравматическая периферическая нейропатическая боль (ППНБ). Данный вид боли возникает после повреждения периферических нервов в результате травм или хирургических вмешательств. С учетом того, что есть много причин развития ППНБ, общая распространенность данной патологии неизвестна. Однако существуют оценки для некоторых из возможных причин; например, частота хронической послеоперационной боли после некоторых видов хирургических вмешательств может достигать 5–50 % [26].
Учитывая значимость данной медицинской проблемы, ниже мы приводим результаты 2 рандомизированных контролируемых исследований прегабалина при лечении ППНБ.
В первое из них было включено 25 пациентов с ППНБ (в основном хроническая послеоперационная боль) длительностью ≥ 3 месяцев. Пациенты были рандомизированы к получению в течение 2 недель прегабалина либо плацебо, затем после 2-недельного периода «отмывки» лечение меняли местами еще на 2 недели. Прегабалин назначали в нарастающих дозах: 75 мг вечером в 1-й день, 150 мг/день в 2 приема во 2-й и 3-й день, 75 мг утром и 150 мг вечером в 4-й день, 300 мг/день в 2 приема в 5–15-й дни. Чтобы минимизировать плацебо-ответ, пациенты получали плацебо во время скрининговой недели и во время 2-недельного периода «отмывки». В результате исследования было выяснено, что прегабалин достоверно уменьшал выраженность боли по сравнению с плацебо (разница средних –0,81; 95% доверительный интервал от –1,45 до –0,17; р = 0,015) [26].
В следующее рандомизированное контролируемое исследование было включено 254 пациента с ППНБ (включая хроническую послеоперационную боль). Прегабалин назначали в дозах 150–600 мг/день (в среднем 326 мг/день). Спустя 8 недель лечения было выяснено, что прегабалин приводил к достоверно большему снижению выраженности боли по сравнению с плацебо (разница средних –0,62; 95% доверительный интервал от –1,09 до –0,15; р = 0,01). Прегабалин приводил также к достоверному уменьшению нарушения сна и тревоги по сравнению с исходным уровнем (за исключением пациентов с умеренно/тяжело выраженной исходной тревогой). В группе с прегабалином большее количество пациентов сообщило об улучшении общего состояния по сравнению с плацебо (68 против 43%; p < 0,01). Побочные эффекты привели к прекращению лечения у 20 % пациентов в группе с прегабалином и 7 % пациентов в плацебо-группе. Наиболее частыми побочными эффектами в группе с прегабалином были головокружение и сонливость; они носили легкий/умеренный характер. Авторы исследования оценили переносимость препарата как хорошую [27].
При обобщении результатов двух процитированных выше рандомизированных контролируемых исследований необходимо отметить, что назначение прегабалина (150–600 мг/день) пациентам с посттравматической периферической нейропатической болью (включая хроническую послеоперационную боль) приводило к развитию достоверно большего обезболивающего эффекта по сравнению с плацебо. При этом препарат приводил также к уменьшению нарушения сна и тревоги (при исходно легкой тревоге) по сравнению с исходным уровнем. Пациенты, получавшие прегабалин, достоверно чаще сообщали об улучшении общего состояния по сравнению с плацебо. Побочные эффекты носили легкий и умеренный характер и сводились в основном к головокружению и сонливости. Переносимость препарата была расценена как хорошая.
Нейропатическая боль при раке
Боль, связанная с раком, может быть либо ноцицептивной, либо нейропатической, либо смешанной. При этом причиной боли может быть как сам опухолевый рост (например, компрессия и/или инфильтрация нервной ткани), так и лучевая терапия, химиотерапия, выполнение оперативных вмешательств и т.д. Считается, что около 39 % пациентов с раком имеют боль с нейропатическим компонентом [28].
В доступной литературе удалось выявить 2 рандомизированных контролируемых исследования прегабалина у пациентов с нейропатической болью при раке.
В более раннее из них было включено 120 пациентов с болью вследствие опухолевого роста. Прегабалин назначали в дозе 150 мг/день, затем еженедельно дозу увеличивали до 300 и 600 мг/день. Спустя 3 недели лечения было обнаружено достоверное снижение величины боли в группе с прегабалином по сравнению с группами, получавшими амитриптилин (p = 0,003), габапентин (p = 0,042) и плацебо (p = 0,024). Процент пациентов с режущей болью и дизестезией был также достоверно меньше в группе с прегабалином. Группе пациентов, принимавших прегабалин, потребовалось достоверно меньшее количество морфина по сравнению со всеми остальными группами больных [28, 29].
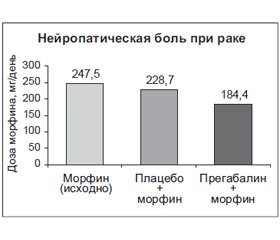
В новое рандомизированное контролируемое исследование было включено 40 пациентов с тяжелой болью вследствие опухолевого роста. Пациентам в течение 2 недель назначали прегабалин + перорально морфин либо плацебо + перорально морфин (дозы не были доступны), затем, после 1-недельного периода «отмывки», лечение меняли местами еще на 2 недели. В результате исследования было выяснено, что средняя минимально эффективная доза морфина при лечении прегабалином (184,4 ± 69,9 мг/день) была достоверно ниже, чем в плацебо-контроле (228,7 ± 66,9 мг/день; p < 0,001) и в исходных условиях (247,5 ± 80,0 мг/день; p < 0,001) (рис. 5).
В группе с прегабалином по сравнению с плацебо-контролем были достоверно уменьшены нарушения сна и выраженность запоров. В группе с прегабалином наблюдалась достоверно более высокая частота сухости во рту и сонливости по сравнению с плацебо-контролем [30].
Таким образом, в ходе выполненных работ было обнаружено, что назначение прегабалина (150–600 мг/день) пациентам с нейропатической болью при раке приводило к достоверному ослаблению боли и уменьшению нарушений сна по сравнению с плацебо и рядом других препаратов. При этом в группах с прегабалином была достоверно снижена потребность в морфине и выраженность связанных с морфином запоров. При лечении прегабалином достоверно чаще по сравнению с плацебо наблюдались сухость во рту и сонливость.
Сравнимая эффективность в разных возрастных группах
Пожилые пациенты обычно плохо представлены в клинических исследованиях лекарственных средств при хронической боли [31]. Поэтому представляет особый интерес ответ на вопрос, какова же эффективность прегабалина в данной подгруппе пациентов при различных видах нейропатической боли по сравнению с более молодыми пациентами.
В метаанализ [31] было включено 11 рандомизированных контролируемых исследований, включавших в общей сложности 2516 пациентов с болевой диабетической нейропатией и постгерпетической невралгией. Из них группу от 18 до 64 лет составили 1236 пациентов, группу от 65 до 74 лет — 766 пациентов, группу ≥ 75 лет — 514 пациентов. В результате было выяснено, что назначение прегабалина в дозах 150, 300 и 600 мг/день приводило к достоверному сравнимому уменьшению выраженности боли по сравнению с плацебо во всех возрастных группах (p ≤ 0,0009) (рис. 6).
/109.jpg)
Аналогичные результаты были получены и в отношении нарушения сна. Исключение составила лишь доза 150 мг/день, которая не вызывала обезболивающий эффект в подгруппе от 18 до 64 лет. Клинически значимые различия были получены также в отношении количества пациентов с ≥ 30% и ≥ 50% снижением боли. Наиболее частыми побочными эффектами были головокружение, сонливость, периферические отеки, астения, сухость во рту, набор веса и повышение частоты инфекций. Относительный риск этих побочных эффектов увеличивался при использовании более высоких доз прегабалина, однако не был связан с более старшим возрастом или типом нейропатической боли.
Авторы сделали вывод, что назначение прегабалина приводило к сравнимому уменьшению выраженности боли и нарушений сна у пожилых (≥ 65 лет) и более молодых пациентов [31].
Безопасность прегабалина
Данные о безопасности были обобщены в двух крупных обзорах, включавших в основном рандомизированные контролируемые исследования [4, 32].
В первом из них отмечается, что побочные эффекты, возникающие при лечении прегабалином, носят легкий и умеренный характер. Обычно они возникают после инициирования терапии и через 2–4 недели у многих пациентов самостоятельно исчезают. Наиболее часто пациентов беспокоит головокружение (прегабалин — 31 %, плацебо — 9 %), сонливость (22 и 7 % соответственно), периферические отеки (7,6 и 0,4 %), нарушение зрения (7 и 2 %), сухость во рту (4,2 и 0,4 %). По-видимому, прегабалин может вызывать набор веса (увеличение массы тела не менее чем на 7 %: прегабалин — 9 %, плацебо — 2 %). В исследованиях с болевой диабетической нейропатией и постгерпетической невралгией частота прекращения терапии вследствие развития побочных эффектов составила 9–14 % для прегабалина и 4–7 % для плацебо. В целом авторы исследований, включенных в обзор, сообщают о хорошей переносимости прегабалина [4].
Во втором обзоре также сообщается о том, что побочные эффекты, возникающие при лечении прегабалином, носят легкий и умеренный характер. Появляясь после инициирования терапии, в последующем они часто самостоятельно исчезают. Наиболее частыми побочными эффектами при назначении прегабалина являются головокружение (болевая диабетическая нейропатия –23,0 %, постгерпетическая невралгия –24,9 %) и сонливость (13,4 и 15,1 % соответственно), периферические отеки (10,3 и 8,8 %), набор веса (7,0 и 3,8 %, с дальнейшей стабилизацией веса при продолжении лечения). Среди тех пациентов, у которых наблюдалось головокружение, частота прекращения терапии составила 29,3 % для болевой диабетической нейропатии и 16,0 % для постгерпетической невралгии. Аналогичные показатели для сонливости составили 34,2 и 19,4 % соответственно [32].
Таким образом, результаты двух процитированных выше обзоров свидетельствуют о том, что при лечении прегабалином побочные эффекты носят легкий и умеренный характер и, появляясь в начале лечения, часто исчезают по мере его продолжения. Наиболее частыми побочными эффектами были головокружение (в среднем 26,3 %), сонливость (16,8 %) и периферические отеки (8,9 %). Частота выбывания пациентов из исследования достигала 9–14 % (для исследований с болевой диабетической нейропатией и постгерпетической невралгией). Несмотря на то что частота побочных эффектов для прегабалина превышала таковую для плацебо, авторы исследований сообщают о хорошей переносимости препарата.
Данные нашего обзора также подтверждают полученные выводы о безопасности прегабалина.
Выше уже сообщалось о том, что для минимизации побочных эффектов необходимо постепенное увеличение дозы прегабалина при инициировании терапии. Для предотвращения редко возникающего синдрома отмены отмену препарата необходимо производить постепенно, понемногу снижая дозу. Изредка возможно злоупотребление пациентов прегабалином, поэтому врач должен проявлять настороженность в отношении лиц с анамнезом злоупотребления другими веществами. Для прегабалина обычно не характерно взаимодействие с другими лекарственными средствами, что является преимуществом у тех пациентов, которые одновременно принимают несколько средств (например, в пожилом возрасте) [4].
Доступность прегабалина на фармацевтическом рынке
Сегодня на фармацевтическом рынке Украины пациенты имеют возможность приобрести прегабалин в виде генерического препарата с торговым названием Габана® Корпорации «Артериум». Достоинством генерических препаратов является их более низкая стоимость, что делает препарат доступным для широких слоев населения. Вместе с тем исследования биоэквивалентности обеспечивают у генерических препаратов ту же самую клиническую эффективность, что и у исходных препаратов.
Заключение
В выполненных рандомизированных контролируемых исследованиях с двойным слепым дизайном была подтверждена высокая эффективность прегабалина при лечении периферической и центральной нейропатической боли. Как известно, данный вид боли является одним из наиболее сложных для фармакологической коррекции. При этом, хотя прегабалин вызывал побочные эффекты и у некоторых пациентов лечение должно было быть прекращено, исследователи оценили профиль переносимости прегабалина как хороший.
Список литературы
1. Gajraj N.M. Pregabalin: its pharmacology and use in pain management // Anesth. Analg. — 2007. — V. 105, № 6. — P. 1805-1815.
2. Summary of Product Characteristics for Lyrica // European Medicines Agency. — 2013 / www.ema.europa.eu
3. A review of the drug pregabalin / Manjushree N., Chakraborty A., Shashidhar K., Narayanaswamy S. // Int. J. Basic Clin. Pharmacol. — 2015. — V. 4, № 4. — P. 601-605.
4. Toth C. Pregabalin: latest safety evidence and clinical implications for the management of neuropathic pain / Ther. Adv. Drug Saf. — 2014. — V. 5, № 1. — P. 38-56.
5. Time to onset of neuropathic pain reduction: A retrospective analysis of data from nine controlled trials of pregabalin for painful diabetic peripheral neuropathy and postherpetic neuralgia / Sharma U., Griesing T., Emir B., Young J.P. Jr. // Am. J. Ther. — 2010. — V. 17, № 6. — P. 577-585.
6. Huizinga M.M., Peltier A. Painful diabetic neuropathy: A management-centered review // Clin. Diabetes. — 2007. — V. 25, № 1. — P. 6-15.
7. Efficacy, safety, and tolerability of pregabalin treatment for painful diabetic peripheral neuropathy: findings from seven randomized, controlled trials across a range of doses / Freeman R., Durso-Decruz E., Emir B. // Diabetes Care. — 2008. — V. 31, № 7. — P. 1448-1154.
8. Relief of painful diabetic peripheral neuropathy with pregabalin: a randomized, placebo-controlled trial / Richter R.W., Portenoy R., Sharma U. et al. // J. Pain. — 2005. — V. 6, № 4. — P. 253-260.
9. Efficacy and safety of pregabalin for treating painful diabetic peripheral neuropathy: a meta-analysis / Zhang S.S., Wu Z., Zhang L.C. et al. // Acta Anaesthesiol Scand. — 2015. — V. 59, № 2. — P. 147-159.
10. Johnson R.W., Rice A.S. Clinical practice. Postherpetic neuralgia // N. Engl. J. Med. — 2014. — V. 371, № 16. — P. 1526-1533.
11. Pregabalin for the treatment of postherpetic neuralgia: a randomized, placebo-controlled trial / Dworkin R.H., Corbin A.E., Young J.P. Jr. et al. // Neurology. — 2003. — V. 60, № 8. — P. 1274-1283.
12. Pregabalin reduces pain and improves sleep and mood disturbances in patients with post-herpetic neuralgia: results of a randomised, placebo-controlled clinical trial / Sabatowski R., Gálvez R., Cherry D.A. et al. // Pain. — 2004. — V. 109, № 1–2. — P. 26-35.
13. Pregabalin for postherpetic neuralgia: placebo-controlled trial of fixed and flexible dosing regimens on allodynia and time to onset of pain relief / Stacey B.R., Barrett J.A., Whalen E. et al. // J. Pain. — 2008. — V. 9, № 11. — P. 1006-1017.
14. Efficacy and tolerability of twice-daily pregabalin for treating pain and related sleep interference in postherpetic neuralgia: a 13-week, randomized trial / van Seventer R., Feister H.A., Young J.P. Jr. et al. // Curr. Med. Res. Opin. — 2006. — V. 22, № 2. — P. 375-384.
15. Pregabalin for acute and chronic pain in adults / Moore R.A., Straube S., Wiffen P.J. et al. // Cochrane Database Syst. Rev. — 2009. — V. 3. — CD007076.
16. Roth T., van Seventer R., Murphy T.K. The effect of pregabalin on pain-related sleep interference in diabetic peripheral neuropathy or postherpetic neuralgia: a review of nine clinical trials // Curr. Med. Res. Opin. — 2010. — V. 26, № 10. — P. 2411-2419.
17. Relationship between pain relief and improvements in patient function/quality of life in patients with painful diabetic peripheral neuropathy or postherpetic neuralgia treated with pregabalin / Vinik A., Emir B., Cheung R., Whalen E. // Clin. Ther. — 2013. — V. 35, № 5. — P. 612-623.
18. Finnerup N.B., Jensen T.S. Clinical use of pregabalin in the management of central neuropathic pain // Neuropsychiatric Disease and Treatment. — 2007. — V. 3, № 6. — P. 885-891.
19. Pregabalin in patients with central neuropathic pain: a randomized, double-blind, placebo-controlled trial of a flexible-dose regimen / Vranken J.H., Dijkgraaf M.G., Kruis M.R. et al. // Pain. — 2008. — V. 136, № 1-2. — P. 150-157.
20. Safety and efficacy of pregabalin in patients with central post-stroke pain / Kim J.S., Bashford G., Murphy T.K. еt al. // Pain. — 2011. — V. 152, № 5. — P. 1018-1023.
21. Pregabalin in central neuropathic pain associated with spinal cord injury: a placebo-controlled trial / Siddall P.J., Cousins M.J., Otte A. et al. // Neurology. — 2006. — V. 67, № 10. — P. 1792-1800.
22. A randomized trial of pregabalin in patients with neuropathic pain due to spinal cord injury / Cardenas D.D., Nieshoff E.C., Suda K. еt al. // Neurology. — 2013. — V. 80, № 6. — P. 533-539.
23. Freynhagen R., Baron R. The evaluation of neuropathic components in low back pain // Curr. Pain Headache Rep. — 2009. — V. 13, № 3. — P. 185-190.
24. Pregabalin, celecoxib, and their combination for treatment of chronic low-back pain / Romanò C.L., Romanò D., Bonora C., Mineo G. // J. Orthop. Traumatol. — 2009. — V. 10, № 4. — P. 185-191.
25. The efficacy and safety of pregabalin in the treatment of neuropathic pain associated with chronic lumbosacral radiculopathy / Baron R., Freynhagen R., Tölle T.R. et al. // Pain. — 2010. — V. 150, № 3. — P. 420-427.
26. Efficient assessment of efficacy in post-traumatic peripheral neuropathic pain patients: pregabalin in a randomized, placebo-controlled, crossover study / Jenkins T.M., Smart T.S., Hackman F. et al. // J. Pain Res. — 2012. — V. 5. — P. 243-250.
27. Pregabalin in the treatment of post-traumatic peripheral neuropathic pain: a randomized double-blind trial / van Seventer R., Bach F.W., Toth C.C. et al. // Eur. J. Neurol. — 2010. — V. 17, № 8. — P. 1082-1089.
28. Pregabalin for the management of neuropathic pain in adults with cancer: a systematic review of the literature / Bennett M.I., Laird B., van Litsenburg C., Nimour M. // Pain Med. — 2013. — V. 14, № 11. — P. 1681-1688.
29. A comparative efficacy of amitriptyline, gabapentin, and pregabalin in neuropathic cancer pain: a prospective randomized double-blind placebo-controlled study / Mishra S., Bhatnagar S., Goyal G. et al. // Am. J. Hosp. Palliat. Care. — 2012. — V. 29, № 3. — P. 177-182.
30. Dou Z., Jiang Z., Zhong J. Efficacy and safety of pregabalin in patients with neuropathic cancer pain undergoing morphine therapy // Asia Pac. J. Clin. Oncol. — 2014. — http://onlinelibrary.wiley.com
31. Evaluation of the safety and efficacy of pregabalin in older patients with neuropathic pain: results from a pooled analysis of 11 clinical studies / Semel D., Murphy T.K., Zlateva G. et al. // BMC Fam. Pract. — 2010. — V. 11. — Numb. of publ. 85.
32. Pregabalin treatment for peripheral neuropathic pain: a review of safety data from randomized controlled trials conducted in Japan and in the west / Ogawa S., Satoh J., Arakawa A. et al. // Drug Saf. — 2012. — V. 35, № 10. — P. 793-806.
/103_2.jpg)
/104.jpg)
/105.jpg)
/107.jpg)
/108.jpg)

/103.jpg)
/109.jpg)