Статтю опубліковано на с. 112-118
Головний біль є найчастішою скаргою пацієнтів, що звертаються до лікарів різних спеціальностей.
Актуальність проблеми
За даними Всесвітньої організації охорони здоров’я, мігрень діагностується лише у 48 % пацієнтів із головним болем, що відповідає критеріям мігрені (Wessman M. et al., 2007) [8, 12]. В Україні вірогідних даних щодо поширеності мігрені, а відповідно й обсягу кваліфікованої допомоги немає, що пов’язано з недостатнім використанням міжнародних клінічних діагностичних критеріїв мігрені та інших форм первинного головного болю, відсутністю органічних проявів захворювання, неможливістю підтвердження додатковими методами дослідження в умовах поліклініки, а також певними організаційними й економічними труднощами при проведенні популяційних досліджень (Міщенко Т.С., 2008; Московко С.П., 2010) [2].
У світі також показники різняться, навіть при дотриманні суворої стандартизації, за даними різних авторів, амплітуда варіювання поширеності мігрені є великою — від 3 до 30 % населення. Серед жінок на мігрень хворіють 15–25 %, серед чоловіків — 4–8 %, серед дітей — до 4 % (Lipton R.B., 2007) [8].
Мігрень — досить поширене захворювання, що нерідко починається в юнацькому віці, але особливо часто в третьому десятилітті життя, уражає переважно жінок, у яких напади головного болю нерідко пов’язані з менструацією (менструальна мігрень). Тяжкість захворювання варіює від рідкісних (кілька разів на рік), порівняно легких нападів, до щоденних, але найчастіше напади мігрені повторюються з періодичністю 2–8 разів на місяць (Міщенко Т.С., 2010) [1].
Етіопатогенез
Етіопатогенез мігрені залишається не повністю з’ясованим, хоча зрозуміло, що мігрень слід розглядати як нейроваскулярне захворювання, при якому має місце генетично зумовлене зниження мігренозного порога до дії тригерних чинників. Існує спадково зумовлений динамічний мігренозний поріг (окремий варіант больового порога), пов’язаний зі структурами мозкового стовбура, що сприяє підтриманню балансу між процесами збудження і гальмування на різних рівнях центральної нервової системи (ЦНС), на рівень діяльності якого можуть впливати різні чинники — гормональні, психоемоційні, кліматичні, харчові тощо. Тобто в основі мігрені лежить дисфункція ЦНС, а зміни судин головного мозку є вторинним явищем щодо змін ЦНС. Напади мігренозного головного болю (МГБ) виникають тоді, коли на ЦНС діють тригерні чинники зовнішнього або внутрішнього середовища, здатні спровокувати мігрень [6].
Структура нападу
Є 4 фази нападу мігрені, які непомітно переходять одна в іншу протягом усього нападу або атак: прод–рома, аура, головний біль та відновлювальна фаза. Однак у багатьох хворих можуть бути наявними тільки деякі з цих фаз, тобто у пацієнтів може розвиватися аура без головного болю або тільки головний біль без будь-яких інших фаз.
Фаза I. Продромальний період. Вона включає в себе явища загостреного або зниженого сприйняття, дратівливості, збуждення, гіперактивності або депресії, потягу до конкретної їжі (особливо солодкої), надмірного позіхання, утрудненості мовлення або зниження працездатності. Часто ці симптоми виражені нечітко, тому нерідко продромальну фазу буває складно ідентифікувати. Ці симптоми є у 50 % пацієнтів і виникають за 24 години до болю [14].
Фаза II. Аура. Слід відзначити, що у 70–75 % пацієнтів наявний МГБ без аури. Якщо аура виникає, то вона триває від 5 до 60 хвилин (майже в 75 % пацієнтів), зустрічаються зорова аура і фотопсії у вигляді спалахів світла, точок, яскравих плям, мерехтливих зигзагоподібних ліній навколо ділянки втраченого зору з боку одного або обох очей («мерехтлива скотома»). Можуть виникати сенсорні симптоми у вигляді поколювання в руках, оніміння або дисфазії, що перебігають гостро і нерідко викликають сильний стрес. Перед нападом головного болю зазвичай буває вільний інтервал без головного болю, що триває не більше 1 години, потім розвивається мігренозна атака [15].
Фаза III. Головний біль. Як правило, напади починають розвиватися у звичній для даного пацієнта ділянці голови (скроня, надбрів’я). Важливо пам’ятати, що головний біль може змінювати сторону локалізації. Буває, що він починається з одного боку і протягом одного нападу переходить на інший. Іноді локалізація змінюється під час різних нападів. Хоча однобічність або різнобічність видаються важливими критеріями для діагнозу, двосторонні головні болі не завжди виключають діагноз мігрені. Було доведено, що сторона локалізації болю має ряд клінічних особливостей. Так, справа наліво болі спостерігаються в 50 % випадків, а лівосторонні — у 20 %. Для правосторонніх характерна велика інтенсивність больових відчуттів у нападі, а також наявність вегетативних змін (тахікардія, перебої в роботі серця, гіпергідроз, озноб, поліурія). Лівосторонні напади мігрені виникають зазвичай у нічний час доби, болі тривалі, частіше супроводжуються блювотою і набряками на обличчі (Міщенко Т.С., Кабачний В.І., Кабачна І.В.). У деяких пацієнтів визначається набрякла скронева артерія, іноді видно її пульсацію. Хворі нерідко сильно здавлюють артерію, тому що припинення кровотоку може зменшити пульсуючий біль. На боці болю судини кон’юнктиви ін’єктовані, очі сльозяться, навколоорбітальна тканина і скронева ділянка набряклі. Внаслідок набряку м’яких тканин обличчя здавлюється капілярна мережа, обличчя стає блідим, шкіра біля ока ціанотична. Протягом нападу головний біль може поширитися на всю половину голови або рідше на всю голову, тоді пульсуючий біль змінюється відчуттям розпирання, розколювання, здавлювання, виникають нудота, в деяких випадках — багатократна блювота, що іноді послаблює подальші прояви нападу, відзначаються похолодання дистальних відділів кінцівок, озноб [16].
У період між нападами деякі пацієнти відчувають себе практично здоровими і повністю соціально адаптовані, у більшості з них є синдром вегетативної дистонії різного ступеня вираженості. Фаза головного болю триває від 2 до 72 годин.
Фаза IV. Відновлювальна, або постдромальний період. Після того як головний біль минув, більшість пацієнтів переживають період, що триває від декількох годин до доби, упродовж якого вони почуваються сонливими, млявими, стомленими. Інші пацієнти, навпаки, можуть впасти в стан ейфорії, після того як зник головний біль, або зануритися в глибокий сон.
Ускладнення мігрені
Мігренозний статус (МС) — серія інтенсивних нападів, що йдуть один за одним, або (рідко) один надзвичайно тяжкий і тривалий напад. У літературі зустрічається визначення МС як нападу мігрені, що триває від 3 до 5 днів. Всі симптоми неухильно наростають протягом доби або декількох днів. Головний біль стає дифузним, розпираючим. Можуть з’явитися судоми, обумовлені гіпоксією, набряком головного мозку і його оболонок. Такий стан вважається показанням для надання невідкладної допомоги. Відзначаються блідість шкіри, менінгеальні симптоми, іноді порушення свідомості та психічні порушення, невелике підвищення температури тіла, невтримна блювота, що веде до зневоднення організму, різка слабкість, адинамія [1].
Патофізіологічні механізми розвитку МС досліджені недостатньо. В окремих дослідженнях із використанням МРТ під час МС виявляли оборотні порушення у вигляді обмеженого вазогенного набряку в окремих ділянках головного мозку.
Мігренозний інфаркт мозку — неврологічний дефіцит з ішемічним ушкодженням головного мозку (загибеллю нейронів), підтверджений нейровізуалізаційними методами дослідження (КТ або МРТ головного мозку), який гостро розвивається.
Діагностичні критерії [1]:
— Справжній напад у пацієнта з мігренню та аурою є типовим і відрізняється від попередніх нападів тільки тим, що один або кілька симптомів аури тривають понад 60 хвилин.
— Нейровізуалізаційні методи дослідження виявляють ішемічний інфаркт.
— Відсутність зв’язку з іншими причинами. У хворого на мігрень можливий розвиток ішемічного інсульту, що може бути розцінений як церебральний інфаркт іншої етіології, що поєднується з мігренню, або як церебральний інфаркт іншої етіології з симптомами, що нагадують мігрень з аурою, або як церебральний інфаркт, що розвивається на тлі типового нападу мігрені з аурою.
Критеріям мігренозного інфаркту відповідає тільки останній варіант.
У кількох дослідженнях було показано, що жінки з мігренню віком до 45 років мають підвищений ризик розвитку інсульту. Аналогічний зв’язок мігрені й інсульту у жінок старшого віку і у чоловіків не підтверджений [17].
Персистуюча аура без інсульту — симптоми аури, персистуючі більше 1 тижня, без нейровізуалізаційних ознак інсульту мозку.
Діагностичні критерії. Справжній напад у пацієнта з мігренню з аурою є типовим і відрізняється від попередніх нападів тільки тим, що один або кілька симптомів аури тривають більше 1 тижня. Персистуючі симптоми аури хоч і зустрічаються дуже рідко, але частіше за все вони є двосторонніми і спостерігаються у пацієнтів епізодично протягом багатьох місяців або років.
Лікування мігрені
У лікуванні мігрені можна виділити три завдання — запобігання нападам, їх лікування та профілактика.
Запобігання нападам мігрені. Навчивши пацієнта виявляти провісники, ідентифікувати тригери мігрені й уникати ситуацій, що провокують мігрень, можна домогтися запобігання нападам або значного зниження їх кількості без застосування ліків.
Лікування нападів. Багатьох пацієнтів, які страждають від мігрені, дезадаптує страх, пов’язаний з очікуванням нападу. У зв’язку з цим дуже важливо опрацювати разом із пацієнтом тактику лікування при різних сценаріях розвитку мігрені.
Профілактичне лікування мігрені. У разі якщо напади мігрені часті (більше 2 разів на тиждень) і/або якщо поведінкові та фармакологічні заходи малоефективні, необхідно поставити питання про профілактичне лікування. Показаннями для профілактичного лікування також є деякі особливі форми мігрені: геміплегічна мігрень або мігрень з аурою зі стійким неврологічним дефіцитом [9].
Запобігання нападам мігрені
Успіх лікування багато в чому залежить від уміння лікаря навчити пацієнта розпізнавати тригери й уникати ситуацій, що провокують мігрень. За даними дослідження, при першій розмові зв’язок настання головного болю з будь-якими факторами відзначають близько 30 % пацієнтів, які звертаються до лікаря (Данилов А.Б., 2007). При ретельному опитуванні за допомогою спеціальної анкети, в якій перераховані всі можливі тригери головного болю, частота виявлення таких чинників підвищується до 85 % [10].
У дослідженні, проведеному А.Б. Даниловим, було показано, що у частини пацієнтів напад мігрені виникав не на висоті емоційного напруження, а наприкінці стресової ситуації: після відповідального виступу, після підписання складного договору, на початку відпустки («мігрень вихідного дня»), після отримання підвищення по службі тощо. Хронічний стрес (сімейні конфлікти, перевантаження на роботі) сприяв підвищенню не тільки частоти нападів, але й інтенсивності головного болю. При цьому сила провокуючого фактора залежала від значущості, яку пацієнт надавав подіям відповідно до свох установок і стратегій — ситуація ставала/не ставала стресовою залежно від індивідуальної реакції на неї пацієнта. Відзначено, що чоловіки були більш схильні надавати значення проблемам, пов’язаним із професійною діяльністю, а жінки були більш стурбовані своїми соціальними відносинами на роботі і вдома [10].
У схильних осіб певні продукти харчування можуть викликати головний біль. Найчастіше такими тригерами бувають м’ясо (свинина, дичина), а також органи тварин (печінка, нирки, мізки), ковбаси та сосиски, оселедець, ікра, копчена риба, оцет, солоні та мариновані продукти, деякі сорти сиру (чедер, брі), продукти, що містять дріжджі (особливо свіжий хліб), шоколад, цукор і його продукти, цитрусові (при вживанні у великій кількості), вершки, йогурти, сметана, бобові, підсилювачі смаку, такі як глутамат натрію, кофеїн (чорний чай, кава), алкоголь, особливо червоне вино. Слід також враховувати, що більш розвинуті нападу мігрені може спровокувати і пропуск прийому їжі.
Інші тригери мігрені — різкі запахи (причому навіть приємні, такі як парфуми, сигарний дим), вестибулярні навантаження, яскраве світло, шум, паління. У жінок, крім того, розвиток головного болю може бути спровокований певними днями менструального циклу або початком прийому оральних контрацептивів.
Тригером мігрені може бути і фізична активність. За даними дослідження, 7 % жінок і 21 % чоловіків пов’язують появу головного болю з фізичним навантаженням. Напади мігрені можуть провокувати виснажливі фізичні вправи (у жінок — фітнес, танці, у чоловіків — біг, футбол, фітнес). Заняття спортом без фізичного виснаження не призводять до головного болю (Данилов А.Б., 2007).
У 10 % випадків напади мігрені виникають під час статевого акту (Evans R.W., 2001). Причиною головного болю, що розвивається при сексуальній активності, може бути не мігрень, а вторинні небезпечні порушення — аневризма аорти й інші, тому в такому разі доцільно пройти ретельне обстеження. На щастя, вторинні головні болі зустрічаються рідко. Однак сексуальна активність може також сприяти зменшенню або навіть припиненню мігренозної атаки. У дослідженні J.R. Couch і C. Bearss (1990), в якому брали участь 82 жінки, які страждають від мігрені, заняття сексом при появі мігрені зменшували вираженість головного болю й інших симптомів у кожної третьої пацієнтки, а у 12 % жінок секс повністю купірував напад. Ефект був більш вираженим у тих жінок, які відчували оргазм. Автори пояснюють спостережуване явище впливом антиноцицептивних опіатних систем, які активуються під час сексу і сприяють зниженню або припиненню головного болю.
Ряду тригерів мігрені, таких як зміни погоди, певні дні менструального циклу, неможливо уникнути. У цих випадках важливо просто знати про ймовірну загрозу розвитку мігрені і бути готовим до настання нападу. Вплив більшості інших тригерів можна контролювати, і про них слід розповісти пацієнту. Так, для багатьох пацієнтів може бути несподіваним відкриттям те, що спровокувати напад мігрені можуть не тільки недостатній сон і перевтома, а й надмірний сон, ситуація виходу з періоду стресу, перевантаження.
У даний час пропонується безліч пристосувань для того, щоб зменшити або уникнути впливу провокуючих чинників мігрені, наприклад спеціальні світлозахисні окуляри, лампи денного світла замість «жовтих», беруші, маски на очі, спеціальні подушки. Також важливо вміти розслаблятися.
Лікування нападів
Поведінкові заходи. Підготовка до ймовірного нападу. Важливим фактором, що сприяє успіху лікування, є досягнення почуття контролю над головним болем: біль можуть посилювати тривога, що охоплює пацієнта в очікуванні нового нападу, і почуття безпорадності, що виникає, якщо пацієнт не знає, як впоратися з приступом. На випадок, коли неможливо запобігти впливу тригера або провокуючої ситуації або коли пацієнтові не вдається виконувати рекомендації лікаря, важливо навчити їх того, що слід робити, якщо розвиток головного болю неминучий.
Перш за все необхідно допомогти пацієнтові навчитися розрізняти початок мігрені. Багато пацієнтів (зазвичай з багаторічним стажем мігрені) безпомилково відрізняють мігрень від інших видів головного болю. Для інших вельми цінними будуть пояснення лікаря про особливості нападів мігрені (наявність провісників, аури, порушення концентрації уваги, нудота й ін.). Освіта пацієнта в цьому випадку має безпосереднє значення й у виборі лікарських засобів для купірування нападу.
Важливо заздалегідь підібрати препарат для купірування нападу з урахуванням попереднього досвіду застосування лікарських засобів (ефективність, наявність побічних реакцій), переваг і очікувань пацієнта, тяжкості передбачуваного нападу. Тактика вичікування на сьогодні визнана неправильною.
Напади мігрені можуть тривати до 72 годин, і чим більше часу минає з початку появи перших симптомів мігрені, тим гірша відповідь на лікування. Якщо прийняти ліки якомога раніше після появи перших ознак мігрені, то часто вдається повністю запобігти головному болю або істотно зменшити його інтенсивність і тривалість та швидше повернутися до соціальної або трудової активності.
Лікарська терапія
До недавнього часу в лікуванні мігрені був прийнятий ступінчастий підхід, відповідно до якого спочатку для купірування нападу пропонувалося застосовувати прості анальгетики або препарати з групи нестероїдних протизапальних засобів (НПЗЗ). При недостатньому ефекті переходили на комбіновані препарати. У разі якщо використані засоби виявлялися неефективними, пропонувалося застосовувати препарати «верхнього ступеня» — триптани. Отже, триптани використовували тільки у випадках резистентності.
Такий підхід часто розчаровував пацієнтів, які вважали за краще, щоб лікар відразу призначив їм ефективні ліки. При ступінчастому підході пацієнт у середньому встигав прийняти близько 6 препаратів, перш ніж знаходив оптимальний засіб (Lipton R.B., 2000). Слід враховувати, що чергова невдача при прийомі нового лікарського засобу серйозно підриває віру пацієнта у можливість успіху терапії, підвищує тривожність, сприяє розвитку депресії й дезадаптації, що погіршує прогноз терапії.
Надзвичайно зручним для клінічного застосування виявився стратифікований підхід до лікування мігрені. В його основу покладена оцінка впливу мігрені на повсякденну активність пацієнта за допомогою шкали MIDAS (Migraine Disability Assessment Scale). Залежно від відповідей на п’ять простих питань про втрату часу через головний біль в трьох основних сферах життя (навчання і трудова діяльність, робота по дому і сімейне життя, спортивна або громадська активність) визначається ступінь тяжкості мігрені. Шкала MIDAS ділить пацієнтів на 4 групи: група I — мінімальне порушення повсякденної активності та слабка інтенсивність головного болю, а група IV характеризується тяжким ступенем дезадаптації і вираженим головним болем (Lipton R.B., Stewart W.F., 1998). Для кожної групи пропонуються свої лікарські препарати.
Лікування нападів легкої інтенсивності, що практично не погіршують якість життя пацієнтів
Пацієнти цієї групи рідко звертаються до лікаря, оскільки їм допомагають фізичні способи боротьби з болем (тепло, холод), численні народні методи (капустяний лист, кірка лимона, очищена від цедри, та ін.). З фармакологічних засобів при поодиноких нападах невираженого головного болю, як правило, ефективні прості анальгетики (анальгін), парацетамол або препарати з групи НПЗЗ (ібупрофен, напроксен та ін.). Вибір препарату слід робити залежно від уподобань пацієнта з урахуванням минулого досвіду використання ліків і ризику шлунково-кишкових ускладнень.
Лікування нападів помірної інтенсивності
При болі помірної інтенсивності показані НПЗЗ. Більш ефективними є комбіновані анальгетики, що містять кодеїн або кофеїн. Ці препарати можна придбати без рецепта. Багато пацієнтів, на жаль, занадто захоплюються ними, вважаючи, що необхідно дотримуватися обережності тільки при застосуванні ліків, виписаних за рецептом лікаря. Слід пам’ятати, що безрецептурні лікарські засоби при надмірному застосуванні можуть втратити ефективність, а іноді навіть викликати абузусний головний біль, тобто головний біль, причиною якого є надлишковий прийом лікарського препарату. При вираженій дезадаптації пацієнтів із помірною інтенсивністю головного болю може бути доцільним розпочати терапію з препарату триптанового ряду. Застосування триптанів дозволяє знизити кількість препаратів, які приймаються пацієнтами для симптоматичного лікування мігрені, і запобігти хронізації головного болю.
Лікування нападів високої інтенсивності
При високій інтенсивності головного болю рекомендується відразу призначати препарат з групи триптанів. У деяких випадках доцільне використання опіоїдних анальгетиків. Клінічні дослідження продемонстрували високу ефективність для купірування нападів мігрені комбінованого препарату, до складу якого входять слабкий опіоїдний анальгетик трамадол, анальгетик та антипіретик парацетамол.
Сильні напади головного болю часто супроводжуються вираженою нудотою та блювотою. У цьому випадку доцільне застосування протиблювотних засобів: метоклопраміду, домперидону, хлорпромазину, ітоприду. Деякі фахівці рекомендують застосовувати протиблювотний засіб за 20 хвилин до прийому НПЗЗ або триптанового препарату. Якщо напад супроводжується нудотою, доцільне використання препарату ряду триптанів у формі назального спрея.
При дуже тяжких нападах мігрені необхідно застосування кортикостероїдів (дексаметазон 8–12 мг внутрішньовенно або внутрішньом’язово). В окремих роботах продемонстрований добрий ефект (ефект «на голці») препаратів магнію для купірування мігрені помірної або вираженої інтенсивності (Данилов А.Б. та ін., 2004). Існують інші медичні способи купірування мігрені, наприклад лікування п’явками, ін’єкції новокаїну в тригерні точки тощо. Ці методи досить ефективні в руках тих фахівців, хто їх розробив або має великий досвід їх застосування. Можна вітати нетрадиційні підходи до лікування головного болю, якщо вони ефективні, але не можна рекомендувати їх для масового застосування без проведення досліджень.
Особливості препаратів триптанового ряду
Розроблені нижченаведені рекомендації щодо застосування препаратів з групи триптанів для купірування нападу мігрені. Після того як пацієнт відчув, що у нього розвивається напад мігрені вираженої або помірної інтенсивності, слід прийняти 1 таблетку препарату (мінімальна доза). Якщо через 2 години біль минає, пацієнт може повертатися до звичайної діяльності. Якщо ж через 2 години біль зменшився, але не минув зовсім, рекомендується прийом ще однієї дози (таблетки) препарату. Наступного разу відразу можна прийняти подвійну дозу препарату (2 таблетки).
Якщо через 2 години після прийому взагалі не було ефекту, препарат визнається неефективним. У такому випадку слід поставити питання про його заміну. Деякі фахівці з лікування головного болю пропонують випробувати препарат 3 рази, перш ніж відмовлятися від нього. Інші лікарі вважають, що при наступному нападі слід використовувати новий препарат. Ми дотримуємося іншої точки зору: якщо препарат був прийнятий своєчасно під час правильно розпізнаної мігренозної атаки і через 2 години інтенсивність головного болю зовсім не змінилася, то при наступному нападі слід приймати інший препарат (триптани іншої групи або іншого виробника). Зауважимо, що відзначається виражена варіабельність ефективності препарату, в тому числі в межах триптанового ряду, залежно від індивідуальної чутливості. Важливо терпляче підбирати з наявного арсеналу той засіб, який буде ефективно діяти в даного пацієнта.
Коли ефективний препарат знайдений, не слід експериментувати з іншими. Рекомендуйте пацієнтові завжди носити ліки з собою. Не слід побоюватися звикання, якщо препарат застосовується не частіше 2 разів на тиждень. Більш частий прийом триптанів може призвести до побічних ефектів, аж до триптанового абузусного головного болю. Також не слід перевищувати максимальні добові дози.
Є протипоказання до застосування триптанів: наявність гіпертонічної хвороби та інших серцево-судинних порушень (повний перелік протипоказань див. в інструкції щодо застосування). Вибір препарату повинен проводитися спільно лікарем і пацієнтом з урахуванням фармакохімічних характеристик, наявності протипоказань та індивідуальної чутливості.
Профілактичне (превентивне) лікування мігрені
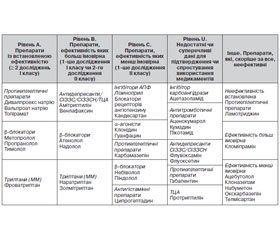
Призначення профілактичного лікування — відповідальне завдання, що вимагає ретельного попереднього обговорення з пацієнтом. Профілактичне лікування пов’язано з побічними ефектами внаслідок тривалого прийому лікарських засобів і вимагає терпіння від лікаря і пацієнта. Однак відсутність профілактичного лікування може стати причиною зловживання анальгетиками і розвитку абузусного головного болю. Часті напади мігрені є підставою для виникнення хронічної мігрені, а також факторами ризику судинного ураження мозку. Для профілактики мігрені використовуються різні фармакологічні засоби, в тому числі ті, в рекомендаціях до застосування яких поки що немає даного показання. Кращою є монотерапія, в складних випадках допускається комбіноване лікування з урахуванням супутніх захворювань. Препаратами вибору є бета-адреноблокатори — пропранолол. Антидепресанти й антиконвульсанти займають лідируючу позицію щодо ефективності профілактичного лікування. Останнім часом з профілактичною метою, зважаючи на спільність патофізіології, епідеміології та клінічного перебігу деяких форм епілепсії та мігрені, в профілактичному лікуванні все частіше починають використовувати протиепілептичні препарати [5, 7, 12]. Перелік препаратів для превентивного лікування мігрені, що використовуються в США, наведено в табл. 1.
/117.jpg)
Антиконвульсанти першої лінії — це вальпроати і топірамат. Клінічні дослідження показали, що топірамат ефективно запобігає нападам мігрені, значно знижуючи їх частоту. Його ефект розвивається досить швидко — протягом першого місяця терапії відбувається стійке тривале зниження числа нападів без розвитку резистентності (Brandes J.L., 2004). Незважаючи на ефективність топірамату, його побічні ефекти, такі як зниження маси тіла та утворення конкрементів у нирках, є небезпечним ускладненням, особливо у молодих жінок, які становлять велику когорту пацієнтів із мігренню. У цієї групи пацієнтів також важко використати інший препарат превентивної терапії мігрені, такий як вальпроат, через його вплив на менструальний цикл, що проявляється в ризику виникнення дисменореї, аменореї, а також через можливу алопецію. Саме для таких жінок віком до 40–45 років доцільно та більш безпечно використовувати карбамазепін, представлений в Україні препаратом Мезакар («Кусум Хелтхер ПВТ. ЛТД») в таблетках по 200 мг та у вигляді ретардної форми —
Мезакар SR у таблетках по 400 мг. Препарат Мезакар призначають у дозі 15–30 мг/кг/добу. Важливим аспектом терапії карбамазепіном є підтримання його рівномірної концентрації в плазмі крові. Уникнути небажаних пікових коливань дозволяє застосування препарату Мезакар SR — високотехнологічної (мікрокапсулярної) форми, що гарантує поступове вивільнення активної речовини.
Цікаво, що фармакодинаміка карбамазепіну може суттєво змінитися у момент його одночасного застосування з грейпфрутовим соком, оскільки останній здатен істотно впливати на активність цитохрому P450, що відіграє активну роль у метаболізмі цього протиепілептичного препарату.
Дещо інші відношення з ізоензимами печінки та менший спектр небажаних явищ має окскарбазепін. Це перший з препаратів нового покоління, що був рекомендований FDA для монотерапії фокальних нападів, і перший за 25 років лікарський засіб, схвалений у 2003 році для монотерапії у дітей з 4 років (Panayiotopolos C.P., 2005), що свідчить про надвисокий рівень безпеки.
Окскарбазепін в Україні представлений препаратом Оксапін® («Кусум Хелтхер ПВТ. ЛТД») у таблетках по 300 мг.
Препарат Оксапін® (окскарбазепін) був синтезований на основі карбамазепіну. За механізмом дії близький до карбамазепіну, зберігає всі його позитивні властивості, але завдяки деякій зміні в хімічній формулі має ряд додаткових переваг для клінічного застосування, в основному за рахунок значного зниження побічних ефектів. На відміну від карбамазепіну препарат Оксапін® (окскарбазепін) не утворює карбоксіепоксиду — найбільш токсичного метаболіту, що призводить до розвитку основних небажаних реакцій. Саме тому у жінок дітородного віку для превентивного лікування мігрені найбільш доцільним та безпечним є застосування препарату Оксапін® (окскарбазепін).
Антидепресанти давно використовуються для лікування мігрені. Підставою для їх застосування є відомості, накопичені при лікуванні хронічного болю. Антидепресанти зменшують супутні симптоми депресії, що або початково є у пацієнта, або розвиваються у зв’язку з частими нападами мігрені. Антидепресанти потенціюють дію анальгетиків і триптанів, а деякі з них мають самостійну антиноцицептивну або знеболюючу активність. Найбільш сприятливе співвідношення «ефективність/безпека» відзначається в антидепресантів нового покоління — венлафаксину, дулоксетину, мілнаципрану.

/117.jpg)