Газета «Новости медицины и фармации» 7 (580) 2016
Вернуться к номеру
Особливості терапії синдрому дегідратації у дітей грудного та старшого віку, новонароджених: основи парентеральної регідратації
Авторы: Снісарь В.І. - ДЗ «Дніпропетровська медична академія МОЗ України», кафедра анестезіології, інтенсивної терапії та медицини невідкладних станів ФПО, м. Дніпро, Україна; Сорокіна О.Ю., Болонська А.В. - ДЗ «Дніпропетровська медична академія МОЗ України», кафедра медицини катастроф та військової медицини, м. Дніпро, Україна; Єгоров С.В. - ДЗ «Дніпропетровська медична академія МОЗ України», кафедра анестезіології, інтенсивної терапії та медицини невідкладних станів ФПО, м. Дніпро, Україна
Рубрики: Педиатрия/Неонатология
Разделы: Справочник специалиста
Версия для печати
Статья опубликована на с. 14-15 (Мир)
Вступ
Більшість гострих захворювань у дітей раннього віку супроводжується надмірною втратою рідини та електролітів за лихоманки, задишки, блювоти, поносу. При гострих захворюваннях шлунково-кишкового тракту головною причиною синдрому зневоднення є втрата води та електролітів із рідким випорожненням і блювотою [7, 8, 12]. Почастішання випорожнення у дитини до 7–10 разів на добу може призвести до втрати рідини від 10 до 50 мл/кг, при невпинному поносі — до 50–70 мл/кг маси тіла на добу. З рідкими випорожненнями дитина втрачає натрій (58 ммоль/л), калій (44 ммоль/л), хлор (45 ммоль/л); 96 % цієї втрати становить рідина (у хворої дитини порівняно зі здоровою втрата води та іонів натрію більше в 5–10 разів, а іонів калію — у 2–5 разів). Однак за діареї у дітей концентрація натрію у випорожненнях завжди значно нижча, ніж у плазмі, максимальна втрата натрію з випорожненням не перевищує 15 ммоль/кг/добу.
Зневоднення організму при септичних станах відбувається внаслідок недостатнього надходження рідини (різке зниження апетиту) та її патологічних невідчутних втрат за наявності лихоманки, задишки, блювоти, порушень кровообігу (підвищена проникність судин, геморагічний синдром). Діти, хворі на гостру респіраторну вірусну інфекцію, пневмонію, втрачають велику кількість води шляхом перспірації — виділення рідини через шкіру та легені. При задишці відбувається підвищення концентрації електролітів у плазмі у зв’язку з переважною втратою рідини. Лихоманка супроводжується великою втратою з потом не тільки води, але й електролітів. Але піт порівняно з плазмою більш гіпотонічний, тому при підвищенні потовиділення переважає втрата води, а не електролітів [12]. Найбільш суттєвою патогенетичною особливістю синдрому дегідратації є відсутність специфічного етіологічного фактора. Розвиток цього синдрому пов’язаний із порушенням обміну речовин при гіповолемії внаслідок патологічних втрат води та електролітів на фоні гострих захворювань, причини яких можуть бути вельми різноманітними.
Мета роботи: провести огляд сучасної літератури з проблеми проведення рідинної ресусцитації при розвитку синдрому дегідратації у дітей.
Залежно від часу, що минув від початку захворювання, переважання блювоти або проносу, характеру температурної реакції та частоти дихання виділяють за клінічними та біохімічними ознаками три види ексикозу:
- вододефіцитний (гіпертонічний);
- соледефіцитний (гіпотонічний);
- співрозмірний (ізотонічний).
Встановлення виду зневоднення дуже важливо для проведення раціональної регідратаційної терапії.
Вододефіцитна, або гіпертонічна (внутрішньоклітинна), дегідратація виникає у разі переважної втрати води — переважання поносу над блювотою (виділення гіпотонічні щодо плазми), значної лихоманки, задишки. Таке зневоднення починається гостро, має бурхливий перебіг, відразу привертає увагу оточуючих. Дітей у цих випадках досить часто госпіталізують на початку захворювання. При значних втратах води розвивається згущення крові, значно збільшується концентрація електролітів у крові, зокрема іонів натрію. У результаті рідина з інтерстиціального простору проникає в кровоносне русло, що певною мірою сприяє, з одного боку, стабілізації кровообігу, з іншого — підвищенню осмотичного тиску позаклітинної рідини. При вирівнюванні останнього внутрішньоклітинна вода виходить в екстрацелюлярний простір, викликаючи зневоднення клітин.
Соледефіцитна, або гіпотонічна (позаклітинна), дегідратація розвивається при переважній втраті електролітів. Цей вид зневоднення виникає поступово, поволі. Відзначається часта блювота (вона превалює над рідкими випорожненнями і має стійкий характер). Внаслідок втрати солей, насамперед натрію, знижується осмолярність плазми. Сталість гомеостазу в цих випадках підтримується надходженням натрію в судинне русло з міжклітинного простору і переміщенням рідини у зворотному напрямку. Зниження осмолярності інтерстиціальної рідини сприяє переміщенню її в тканини та викликає набряк останніх. Одночасно калій виходить із тканин (вирівнювання осмотичного тиску), потрапляє в судинне русло і виводиться нирками. У зв’язку зі зниженням рівня електролітів і частковим перерозподілом рідини в тканини міжклітинний простір перестає виконувати функцію депо, яке забезпечує рідиною судинне русло. Внаслідок гіповолемії та підвищення в’язкості крові різко порушується мікроциркуляція, розвивається централізація кровообігу з тотальною периферичною вазоконстрикцією. Знижуються осмолярність і концентрація натрію в сироватці крові. Останнє призводить до втрати позаклітинної рідини, її переходу до внутрішньоклітинного простору та виникнення відносної внутрішньоклітинної гіпергідратації. Велике значення в клінічній картині при цьому мають набряк і гіпоксія клітин головного мозку.
Ізотонічна дегідратація виникає у разі еквівалентної втрати води й електролітів. При цьому всі три рідинні системи організму поступово втрачають воду та електроліти. Стан хворого найчастіше середньої тяжкості, прояви дегідратації помірні, пульс прискорений, тони серця приглушені, артеріальний тиск не змінений або дещо підвищений. Осмолярність та концентрація натрію в сироватці крові нормальні. Показники гематокриту, вміст білка дещо підвищені.
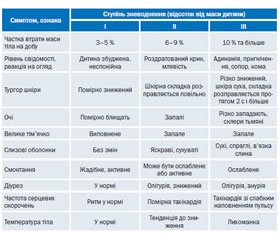
Тяжкість стану визначається за кількістю втраченої рідини. Ступені тяжкості дегідратації: I ст. — втрата 4–5 % маси тіла; II ст. — втрата 6–9 % маси тіла; III ст. — втрата 10 % маси тіла і більше (табл. 1).
Результати та обговорення
Отже, раннє визначення ступеня та фази дегідратації у дітей є основною умовою своєчасної та адекватної корекції цього стану. Саме кількість і характер втрати рідини визначають вибір регідратаційної терапії. Зневоднення I і II ступеня можна ефективно лікувати методами пероральної регідратації.
Повсюдне використання пероральних сольових розчинів для регідратації почалося в 1979 р., воно є ефективним і недорогим методом лікування дегідратації легкого та середнього ступеня тяжкості [5]. У педіатричній практиці використовуються розчини другого покоління — гастроліт (Teva), гідровіт (Stada), морквяно-рисовий відвар ОRS 200 (Hipp), регідрон (Orion Corporation), хумана електроліт з банановим смаком (Humana), хумана електроліт з фенхелем (Humana). Незважаючи на успіх пероральної регідратаційної терапії, її доведену ефективність [1–5, 18] і рекомендації багатьох організацій, дослідження демонструють [10], що цей метод недооцінений у практиці лікування синдрому дегідратації [4, 8], особливо в країнах, які процвітають. Серед причин недостатнього використання пероральної регідратації є: побоювання щодо розвитку ятрогенної гіпернатріємії, тимчасові обмеження, спірна ефективність даного методу в лікуванні середнього ступеня дегідратації та перевага парентеральної регідратації [12, 13].
Пероральна регідратація не показана:
- за тяжких форм зневоднення (III ступеня) з ознаками гіповолемічного шоку;
- у разі розвитку септичного шоку;
- при поєднанні ексикозу (будь-якого ступеня) зі значною інтоксикацією;
- за наявності нестримної блювоти, олігурії чи анурії;
- за наявності вродженого або набутого порушення всмоктування глюкози, що проявляється в різкому наростанні об’єму випорожнення під час пероральної регідратації.
У цих випадках відразу призначається парентеральна інфузійна терапія, що може поєднуватися з пероральною регідратацією, якщо немає інших протипоказань.
Внутрішньовенна інфузійна терапія (ВІТ) — це швидкий та ефективний метод відновлення втрат при гіповолемічному шоці, але вона має свої недоліки. В першу чергу як удома, так і в стаціонарі його може проводити лише спеціально підготовлений персонал, це дорого як із фінансової точки зору, так і з точки зору використання людського ресурсу. ВІТ асоціюється з розвитком ускладнень, пов’язаних зі швидким і надмірним відновленням електролітного балансу [13], екстравазацією інфузійних розчинів в оточуючі тканини, інфікуванням і розвитком запалення [9, 10].
Якщо все ж таки є необхідність у проведенні часткової або повної парентеральної регідратації, то слід ураховувати особливості рідинних втрат в окремо взятому випадку. Диференційована внутрішньовенна інфузійна терапія спрямована або на внутрішньосудинний об’єм, або на позаклітинний, або на об’єм як позаклітинної, так і внутрішньоклітинної рідини.
Склад і застосування розчинів для внутрішньовенної інфузійної терапії повинні диктуватися тільки цільовим простором, що вимагає відновлення або корекції.
Об’ємне заміщення відновлює втрати внутрішньосудинної рідини та коригує гіповолемію з метою підтримки гемодинамічних показників організму на належному рівні. Це досягається за допомогою фізіологічного розчину, що містить як колоїдно-осмотичні, так і осмотичні компоненти, тобто розчини одночасно ізоонкотичні та ізотонічні [14].
З іншого боку, рідинне заміщення націлене на відшкодування або компенсацію загрозливого чи існуючого дефіциту позаклітинної рідини в результаті шкірної, ентеральної або ниркової втрати рідини. Це досягається за допомогою такого розчину, що містить усі осмотично активні компоненти, тобто ізотонічної інфузійної рідини.
Електролітне заміщення (осмотерапія) веде до відновлення нормального загального об’єму рідини в організмі (як внутрішньоклітинного рідинного об’єму, так і позаклітинного), коли шкірні, ентеральні або ниркові втрати рідини змінили склад і/або обсяг якого-небудь або обох рідинних просторів (внутрішньоклітинного та/або позаклітинного). Принципи внутрішньовенної інфузійної терапії зведені в табл. 2.
Наведені як приклад внутрішньовенні розчини характеризуються так:
- колоїдний розчин із фізіологічним колоїдно-осмотичним тиском утримується у внутрішньосудинному просторі — у разі соледефіцитної дегідратації;
- ізотонічний електролітний розчин розподіляється по всьому позаклітинному простору (плазма та інтерстиціальний простір) — за наявності ізотонічної дегідратації;
- розчин глюкози (декстрози) поширюється по всіх рідинах організму (внутрішньоклітинному та позаклітинному простору), тобто його варто використовувати при вододефіцитній дегідратації.
Визначившись із характером патологічних рідинних і електролітних втрат, слід навести загальноприйняту методику їх відновлення та запобігання ятрогенним наслідкам, що виникають у випадку занадто швидкого темпу інфузії або недооцінки електролітного дисбалансу. Маючи інформацію про концентрацію натрію в плазмі, навіть за відсутності азотемії та гіперглікемії, необов’язково вдаватися до розрахунку осмолярності плазми.
Осмолярність плазми = 2 Na + K + глюкоза + сечовина = 300 м/осмоль,
де усі значення виражені в ммоль/л.
Осмолярність сечі = 33,3 × дві останні цифри щільності сечі.
Розрахунок потреби в рідині проводиться відповідно до віку та маси хворого, у структурі потреб першочергове значення має фізіологічна потреба в рідині (ФПР), далі враховується ступінь дегідратації або дефіцит маси (ДМ), поточні патологічні втрати (ППВ). Формула розрахунку потреби в рідині має такий вигляд:
ФПР + ДМ + ППВ = обсяг ІТ на добу.
Найбільш фізіологічним і ефективним методом введення внутрішньовенних розчинів є повільне краплинне введення або за допомогою інфузоматів, що запобігає таким ускладненням, як перевантаження об’ємом і, відповідно, системна гіпергідратація. Розрахунок потреби в рідині дитини на годину є більш фізіологічним порівняно з добовим визначенням, оскільки створює умови для запобігання ускладненням під час інфузійної терапії.
Фізіологічну потребу в рідині доцільно розраховувати за формулою, запропонованою ще в 1957 р. M.A. Holiday та W. Segar [13]:
- 4 мл/кг/год на перші 10 кг маси тіла дитини;
- 40 мл + 2 мл/кг/год на наступні 10 кг маси тіла дитини;
- 60 мл + 1 мл/кг/год на кожний кілограм маси тіла дитини після 20 кг.
Потреба у рідині в новонароджених на 1-шу добу життя становить 2 мл/кг/год, на 2-гу добу — 3 мл/кг/год.
Дефіцит маси відновлюється з розрахунку: 1 % дефіциту маси дорівнює 10 мл/кг/добу.
Поточні патологічні втрати встановлюють зважуванням сухих і використаних пелюшок, памперсів, визначенням кількості блювотних мас або за допомогою розрахунків, запропонованих Є.Ю. Вельтіщевим [13]:
- кожен 1° температури понад 37° протягом 6 годин — 10 мл/кг/добу;
- блювота — 20 мл/кг/добу;
- парез кишечника — 20–40 мл/кг/добу;
- діарея — 25–75 мл/кг/добу;
- перспірація у дітей молодшого віку — 30 мл/кг/добу (у дорослих — 14,4 мл/кг/добу).
Найчастіше потрібна істотна корекція необхідної кількості рідини дитині (табл. 3).
Зазначимо, що не слід перевищувати швидкість інфузії понад 80 мл/кг/год, оскільки це може призвести до явищ гіпергідратації. Такі об’ємні навантаження цілком доречні при лікуванні явищ септичного або гіповолемічного шоку, однак при збереженій гемодинаміці та можливості проведення пероральної регідратації слід відмовитися від настільки агресивної інвазивної інфузійної терапії.
При проведенні інфузійної терапії важливий облік діурезу, що повинен відповідати водному навантаженню, контроль артеріального тиску та частоти серцевих скорочень, контроль рівня електролітів крові (особливо K і Na) з подальшим коригуванням ІТ [13]. Фізіологічна потреба в електролітах наведена у табл. 4.
Розрахувати дефіцит натрію та хлоридів можна за такою формулою:
дефіцит іона в молях = (іон бажаний – іон фактичний) • МТ • К,
де іон бажаний — нормальні показники вмісту електроліту у крові; іон фактичний — поточний рівень вмісту електроліту у крові пацієнта; МТ — маса тіла; К — коефіцієнт об’єму позаклітинної рідини (у новонароджених він дорівнює 0,4; у дітей до 1 року — 0,3; у дітей після 1 року — 0,25; у дорослих — 0,2).
Для розрахунку дефіциту калію в плазмі крові використовують формулу:
дефіцит калію (в моль) = (К бажаний – К фактичний) • МТ • 0,3.
При проведенні інфузії слід дотримуватися нижченаведених співвідношень розчинів глюкози (декстрози) та сольових розчинів (обов’язковий контроль рівня глікемії), а також рівня іонів K, що особливо часто втрачаються на фоні синдрому гастроентериту:
- за наявності ізотонічної дегідратації у віці до 6 міс. — 3 : 1, від 6 міс. до 2 років — 2 : 1, від 2 років — 1 : 1;
- за наявності гіпертонічної дегідратації віком до 6 міс. — 4 : 1, від 6 міс. до 2 років — 3 : 1, від 2 років — 2 : 1. За рівня Na+ понад 150 ммоль/л повністю виключаються розчини з умістом натрію (окрім колоїдів).
При гіпотонічній дегідратації стартовим розчином є 0,9% NaCl, але приріст натрію в плазмі крові не повинен перевищувати 3–5 ммоль/кг/добу. Припустимий добовий приріст: осмолярності плазми крові — на 1 мосм/рік життя; маси тіла — до 8 %.
На етапі стаціонарного лікування синдрому дегідратації часто виникають спірні ситуації з вибором розчину для інфузії. Відповідно до протоколів надання невідкладної допомоги МОЗ України, препаратом першого ряду є 0,9% розчин NaCl, однак розглянуті вище властивості крові й особливості розподілу рідини при різних патологічних станах змушують переглянути цей підхід як мінімум у разі ізотонічної дегідратації. Для ефективної ізотонічної ізоелектролітної регідратації слід ураховувати ряд характеристик інфузійних розчинів, наведених у табл. 5.
Висновки
Використання гіпотонічних розчинів викликає суперечки. Було підраховано, що 15 000 дитячих смертей на рік у США відбувається внаслідок післяопераційної гіпонатріємії, викликаної інфузією гіпотонічних розчинів [10]. У недоношених і народжених у строк новонароджених легко розвивається церебральний набряк, оскільки 25 % їх маси тіла становить маса мозку. У нейротравматології слід уникати таких гіпотонічних розчинів, як Рінгера лактат, внаслідок виникнення ризику прогресування церебрального набряку [11].
Важливо при виборі інфузійного розчину враховувати характеристики ідеального фізіологічного розчину:
- максимальне наближення до електролітного складу плазми;
- є ізотонічним щодо плазми;
- містить ацетат/малат замість лактату (у зв’язку з наростанням лактат-ацидозу на фоні гіпоксії та зменшенням метаболізму останнього в печінці у дитячому віці);
- забезпечує збалансований потенційний надлишок основ (BEpot = 0 ммоль/л), що зменшує дилюційний ацидоз;
- підтримує метаболічні витрати (витрата O2) на низькому рівні.
Рекомендується використовувати тільки повністю збалансовані ізотонічні електролітні розчини для періопераційної інфузійної терапії у педіатричних хворих [11].
Таким чином, особливості парентеральної регідратаційної терапії багато в чому залежать від знань лікаря, перебігу основного патологічного стану, характеру синдрому дегідратації.
Тонкощі патофізіології рідинних втрат, метаболізму інфузійних розчинів фактично являють собою ребус для практикуючого лікаря. У даний час в Україні перешкодою до вивчення інфузійних розчинів і їх ефективного використання в практиці є висока вартість. Однак важливо бути обізнаним і по можливості впроваджувати ці препарати в широке використання в разі появи їх на вітчизняному ринку. Процес лікування синдрому дегідратації у дітей передбачає не тільки боротьбу з тяжкими і критичними станами, такими як гіповолемічний шок, але насамперед інфузійну терапію станів середнього ступеня тяжкості, що запобігає погіршенню стану пацієнта.
Список литературы
Список літератури знаходиться в редакції

/14_m.jpg)
/15_m.jpg)