Журнал «Травма» Том 17, №4, 2016
Вернуться к номеру
Бисфосфонаты: вопросы длительности терапии и доказательства эффективности в реальной клинической практике
Авторы: Головач И.Ю. - Клиническая больница «Феофания» Государственного управления делами, г. Киев, Украина
Рубрики: Травматология и ортопедия
Разделы: Справочник специалиста
Версия для печати
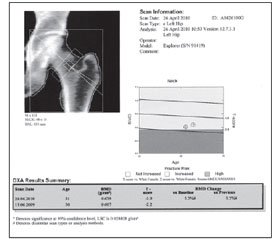
Остеопороз є захворюванням, що має велике соціальне значення. Його лікування являє собою складне завдання і пов’язане з проблемою низької прихильності пацієнтів до прийому препаратів і ризиком побічних ефектів. Препаратами першого вибору є бісфосфонати, що використовуються в клінічній практиці понад 15 років. Упродовж цього періоду накопичено дані щодо небажаних явищ, частота яких була дуже низькою або які зовсім не були зафіксовані в ході досліджень з вивчення ефективності та безпеки бісфосфонатів. Сьогодні піднімаються питання, яким категоріям хворих показана терапія бісфосфонатами, як довго необхідно лікувати препаратами цієї групи, чи можлива тимчасова відміна бісфосфонатів без збільшення ризику переломів. Наведено алгоритм довготривалого лікування остеопорозу за допомогою бісфосфонатів і принципи моніторингу ефективності терапії. У статті наведено опис двох клінічних випадків застосування ібандронової кислоти для профілактики й лікування постменопаузального остеопорозу з хорошим клінічним ефектом. Подано дані щодо змін мінеральної щільності кісткової тканини при спостереженні від 12 до 27 місяців, а також ризику виникнення переломів за системою FRAX. Клінічний досвід показує, що застосування препарату Бонвіва в комплексній терапії постменопаузального остеопорозу сприяє не тільки прогресивному збільшенню мінеральної щільності кістки в поперековому відділі хребта і проксимальному відділі стегнової кістки, але й зниженню ризику переломів хребців.
Остеопороз является заболеванием, имеющим большое социальное значение. Его лечение представляет сложную задачу и сопряжено с проблемой низкой приверженности пациентов к приему препаратов и риском побочных эффектов. Препаратами первого выбора являются бисфосфонаты, используемые в клинической практике более 15 лет. В течение этого периода накопились данные о нежелательных явлениях, частота которых была очень низкой или которые вовсе не были зафиксированы в ходе проведения исследований по изучению эффективности и безопасности бисфосфонатов. Сегодня поднимаются вопросы, каким категориям больных показана терапия бисфосфонатами, как долго необходимо лечить препаратами этой группы, возможна ли временная отмена бисфосфонатов без увеличения риска переломов. Представлен алгоритм долговременного лечения остеопороза с помощью бисфосфонатов и принципы мониторинга эффективности терапии. В статье приводится описание двух клинических случаев применения ибандроновой кислоты для профилактики и лечения постменопаузального остеопороза с хорошим клиническим эффектом. Представлены данные об изменениях минеральной плотности костной ткани при наблюдении от 12 до 27 месяцев, а также о риске возникновения переломов по системе FRAX. Клинический опыт показывает, что применение препарата Бонвива в комплексной терапии постменопаузального остеопороза способствует не только прогрессивному увеличению минеральной плотности кости в поясничном отделе позвоночника и проксимальном отделе бедренной кости, но и снижению риска переломов позвонков.
Osteoporosis is a disease of great social importance. Its treatment is a complicated problem and is associated with low compliance of patients and a risk for adverse reactions. First-line drugs are bisphosphonates, which have been used in the clinical practice for over 15 years. During this period, there were accumulated the data on adverse events, the incidence of which was very low, or which were not detected at all during the studies on the efficacy and safety of bisphosphonates. Today, it is raised the question about which categories of patients should use bisphosphonate therapy, for how long the drugs of this group needed to be administered, is it possible to stop taking bisphosphonates for a time without increasing the risk of fractures. An algorithm for a long-term treatment of osteoporosis using bisphosphonates and principles of monitoring the effectiveness of therapy are presented. The article describes two clinical cases of ibandronic acid application for the prevention and treatment of postmenopausal osteoporosis with a good clinical effect. The data on changes in bone mineral density during the observation from 12 to 27 months, as well as the risk of fractures by FRAX system are provided. Clinical experience shows that the use of Bonviva in the combination treatment of postmenopausal osteoporosis contributes not only the progressive increase in bone mineral density at the lumbar spine and proximal femur, but also reduces the risk of vertebral fractures.
остеопороз, бісфосфонати, тривалість лікування, медикаментозні канікули, ефективність, ібандронат, клінічні випадки.
остеопороз, бисфосфонаты, длительность лечения, лекарственные каникулы, эффективность, ибандронат, клинические случаи.
osteoporosis, bisphosphonates, treatment duration, drug holidays, efficiency, ibandronate, clinical cases.
Статья опубликована на с. 29-36
Значение проблемы остеопороза в первую очередь определяется его последствиями — переломами позвонков и костей периферического скелета, обусловливающими значительный рост заболеваемости, инвалидности и смертности у таких пациентов. Лечение остеопороза представляет сложную задачу: с одной стороны, это обусловлено многофакторностью и многоликостью его патогенеза и прогрессирующим течением, с другой — скрытым началом и развертыванием полной клинической картины только при появлении осложнений: переломов, деформаций скелета, постоянного болевого синдрома. Одними из первых препаратов для лечения остеопороза во всем мире стали применяться бисфосфонаты (БФ). Структурное сходство с гидроксиапатитом кости делает их устойчивыми к химическому и ферментативному гидролизу в организме человека. Благодаря этому свойству БФ удалось увеличить интервалы между повторными введениями препаратов данной группы от однократного ежедневного перорального приема до однократного ежегодного внутривенного введения и добиться, таким образом, повышения эффективности и приверженности пациентов к лечению [3]. На сегодняшний день имеются неоспоримые доказательства высокой эффективности БФ при долгосрочной непрерывной терапии в течение от 3 до 10 лет независимо от способа введения препарата.
1. Белая Ж.Е., Рожинская Л.Я. Рациональный выбор фармакотерапии постменопаузального остеопороза. Эффективность и безопасность бонвивы: обзор за восемь лет применения // Остеопороз и остеопатии. 2013; 2: 22-30.
2. Головач И.Ю., Кочиш А.Ю. Проблема атипичных переломов бедра на фоне приема бисфосфонатов: стратегические и тактические вопросы лечения остеопороза // Рациональная фармакотерапия. 2013; 4(29): 29-36.
3. Головач І.Ю. Лікування остеопорозу у контексті профілактики переломів: впровадження даних доказової медицини в клінічну практику. У ракурсі — ібандронова кислота // Травма. 2013; 14(1): 57-64.
4. Ершова О.Б., Белова К.Ю., Назарова А.В. Длительное применение препарата Бонвива® для лечения постменопаузального остеопороза: новые данные // Боль. Суставы. Позвоночник. 2013; 1(9): 35-38.
5. Кочиш А.Ю., Иванов С.Н. Случай остеонекроза верхней челюсти у пациентки с постменопаузальным остеопорозом на фоне длительного лечения антирезорбтивными препаратами // Фарматека. 2015; 5: 83-87.
6. Мкртумян А.М., Козлова М.В., Белякова А.С. Бонвива — мощный антиостеопоротический бисфосфонат // Эффективная фармакотерапия. 2016; 4: 32-38.
7. Allen M.R. Skeletal accumulation of bisphosphonates: implications for osteoporosis treatment // Expert Opin. Drug Metab. Toxicol. 2008 Nov; 4(11): 1371-8. doi: 10.1517/17425255.4.11.1371.
8. Barrett J., Worth E., Bauss F. Ibandronate: a clinical pharmacological and pharmacokinetic update // J. Clin. Pharmacol. 2004; 44: 951-965.
9. Black D.M., Reid I.R., Cauley J.A. et al. The Effect of 6 versus 9 Years of Zoledronic Acid Treatment in Osteoporosis: A Randomized Second Extension to the HORIZON — Pivotal Fracture Trial (PFT) // J. Bone Miner. Res. 2015; 30(5): 934-944. doi: 10.1002/jbmr.2442.
10. Bone H.G., Hosking D., Devogelaer J.-P. et al. Alendronate Phase III Osteoporosis Treatment Study Group Ten years’ experience with alendronate for osteoporosis in postmenopausal women // N. Engl. J. Med. 2004; 350: 1189-1199.
11. Burr D.B., Diab T., Koivunemi A. et al. Effects of 1 to 3 years’ treatment with alendronate on mechanical properties of the femoral shaft in a canine model: implications for subtrochanteric femoral fracture risk // J. Orthop. Res. 2009; 27 (10): 1288-1292. doi: 10.1002/jor.20895.
12. Cosman F., de Beur S.L., LeBoff M.S. Clinician’s Guide to Prevention and Treatment of Osteoporosis // Osteoporos. Int. 2014; 25(10): 2359-2381. doi: 10.1007/s00198-014-2794-2.
13. Delmas P.D., Adami S., Strugala C. et al. Intravenous ibandronate injections in postmenopausal women with osteoporosis: one-year results from the dosing intravenous administration study // Arthr. Rheum. 2006; 54: 1838-1846.
14. Diab D.L., Watts N.B. Bisphosphonate drug holiday: who, when and how long // Ther. Adv. Musculoskelet. Dis. 2013; 5(3): 107-111. doi: 10.1177/1759720X13477714.
15. Eisman J.A., Civitelli R., Adami S. et al. Efficacy and tolerability of intravenous ibandronate injections in postmenopausal osteoporosis: 2-year results from the DIVA study // J. Rheum. 2008; 35 (3): 488-497.
16. Matthew E.L., Robert A.P., Robert E.F. Farnesyl Diphosphate Synthase: a novel genotype association with bone mineral density in elderly women // NIH Public Access. 2007; 57(3): 247-252. doi: 10.1016/j.maturitas.2007.01.005.
17. Mellstrom D.D., Sorensen O.H., Goemaere S. et al. Seven years of treatment with risedronate in women with postmenopausal osteoporosis // Calcif. Tissue Int. 2004; 75: 462-468.
18. Ott S.M. What is the optimal duration of bisphosphonate therapy? // Cleveland Clin. J. Med. 2011; 78 (9): 619-630. doi: 10.3949/ccjm.78a.11022.
19. Ro C., Cooper O. Bisphosphonate drug holiday: choosing appropriate candidates // Curr. Osteoporos. Rep. 2013; 11(1): 45-51. doi: 10.1007/s11914-012-0129-9.
20. Rogers M.J., Crockett J.C., Coxon F.P., Mönkkönen J. Biochemical and molecular mechanisms of action of bisphosphonates // Bone. 2011; 49(1): 34-41. doi: 10.1016/j.bone.2010.11.008.
21. Rogers M.J. New insights into the molecular mechanisms of action of bisphosphonates // Curr. Pharm. Des. 2003; 9 (32): 2643-2658.
22. Stakkestad J.A., Lakatos P., Lorenc R. et al. Monthly oral ibandronate is effective and well tolerated after 3 years: the MOBILE long-term extension // Clin. Rheum. 2008; 27 (8): 955-960.
23. Watts N.B., Diab D.L. Long-term use of bisphosphonates in osteoporosis // J. Clin. Endocrinol. Metab. 2010; 95(4): 1555-1565. doi: 10.1210/jc.2009-1947.

/30.jpg)
/31.jpg)
/32.jpg)
/33.jpg)
/34.jpg)