Незважаючи на значний прогрес у лікуванні пацієнтів із фібриляцією передсердь (ФП), ця аритмія залишається однією з основних причин інсульту, серцевої недостатності, раптової смерті та серцево-судинних захворювань у світі.
У кожної четвертої дорослої людини середнього віку в Європі та США розвивається ФП. Згідно з оцінками, рівень поширеності ФП становить 3 % у дорослих віком від 20 років, зростає в літніх людей із супутніми захворюваннями: артеріальною гіпертензією, серцево-судинною недостатністю (ССН), ішемічною хворобою серця, клапанною хворобою серця, ожирінням, цукровим діабетом або хронічною хворобою нирок (ХХН). ФП незалежно пов’язана з підвищенням ризику смертності від усіх причин у жінок у 2 рази та 1,5 раза — у чоловіків. Прийом пероральних антикоагулянтів — антагоністів вітаміну К (АВК) або новітніх пероральних антикоагулянтів (НПАК) значною мірою зменшує смертність від інсульту у хворих на ФП, у той час як рівень серцево-судинної смертності (наприклад, через серцеву недостатність або раптову смерть) залишається тим самим, навіть у пацієнтів, які отримують терапію ФП згідно з принципами доказової медицини. Контроль ритму та частоти серцевих скорочень може зберегти серцеву функцію, але не знизити частоту розвитку ускладнень та смертність. ФП також асоціюється з розвитком ССН. Сучасні дослідження показують, що в 20–30 % хворих з ішемічним інсультом ФП діагностовано до його розвитку, під час або після нього. Ураження білої речовини головного мозку, порушення когнітивних функцій, зниження якості життя і пригнічений настрій характерні для пацієнтів із ФП. 10–40 % пацієнтів із ФП госпіталізуються щорічно [1].
Виявлено, що гострі порушення мозкового кровообігу (ГПМК) на тлі ФП мають, як правило, більш тяжкий перебіг, ніж ті, що виникли внаслідок інших причин. У пацієнтів із кардіоемболічним інсультом функціональні порушення (афазія, парез, порушення ковтання і т.п.) протягом 3 міс. після ГПМК спостерігаються частіше, ніж при інсультах іншої етіології [2].
Діагноз ФП вимагає документації ритму за допомогою електрокардіограми (ЕКГ). ФП у пацієнтів може бути з клінічними проявами або без них, так звана «тиха» («німа») ФП. Багато пацієнтів із ФП мають як симптомні епізоди ФП, так і безсимптомні епізоди. Було виявлено, що після встановлення діагнозу ФП на ЕКГ подальший моніторинг ЕКГ може допомогти виявити:
- зміну симптомів ФП або появу нових;
- прогресування ФП;
- вплив препаратів на швидкість скорочення шлуночків;
- антиаритмічні ефекти препаратів або абляції на частоту ритму.
Залежно від наявності, тривалості й самостійного припинення епізодів ФП традиційно розрізняють п’ять типів ФП:
- уперше діагностована;
- пароксизмальна (періодична);
- стійка;
- тривала;
- постійна.
Лікування ФП поділяється на терапію з впливом на прогноз (антикоагулянти та лікування серцево-судинних захворювань) та переважно симптоматичну терапію [1].
Щодо ризику розвитку інсульту доведено, що терапія антикоагулянтами краща, ніж відсутність лікування або прийом аспірину у хворих із різними типами ФП. Клінічна перевага пероральних антикоагулянтів (ПАК) є майже універсальною, за винятком пацієнтів із дуже низьким ризиком інсульту, і тому ПAК слід використовувати в більшості хворих із ФП. Незважаючи на цей доказ, незавершений курс або передчасне припинення терапії ПАК усе ще дуже поширене явище. Тяжкі кровотечі й легка кровоточивість сприймаються як «високий ризик кровотеч при прийомі ПАК». Однією з найбільш поширених причин непризначення або припинення застосування ПАК стала потреба в докладанні зусиль для контролю й регулювання дози терапії антагоністом вітаміну К. Проте значний ризик інсульту без прийому ПАК часто перевищує ризик кровотеч при їх застосуванні, навіть у літніх людей, у хворих з когнітивною дисфункцією, у хворих із частими падіннями або крихкістю кісток. Ризик кровотеч при прийомі аспірину не відрізняється від такого при використанні АВК або НПАК, у той час як АВК та НПАК на відміну від аспірину ефективно запобігають розвитку інсультів у пацієнтів із ФП [1].
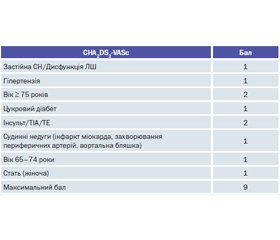
Введення розрахунку ризику розвитку інсульту за шкалою CHA2DS2-VASс (табл. 1) спростило прийом початкового рішення для призначення ПАК у пацієнтів із ФП. Із моменту першого включення в Рекомендації Європейського товариства кардіологів (ESC) шкала оцінки розвитку інсульту широко використовується в клінічній практиці. Рекомендується оцінити ризик розвитку інсульту в пацієнтів із ФП на основі показників CHA2DS2-VASс. У цілому пацієнти без факторів ризику інсульту не потребують антикоагулянтної терапії, у той час як хворі з факторами ризику розвитку інсульту (тобто кількість балів за шкалою CHA2DS2-VASc 1 або більше для чоловіків та 2 або більше для жінок), швидше за все, матимуть переваги від призначення ПАК.
Іншими, менш доведеними факторами ризику інсульту є:
- нестабільне міжнародне нормалізоване співвідношення (МНВ);
- короткий час у терапевтичному діапазоні у пацієнтів, які отримують АВК;
- попередня кровотеча або анемія;
- надмірне вживання алкоголю;
- знижена прихильність до терапії;
- ХХН;
- підвищений рівень тропоніну;
- збільшення вмісту N-кінцевого про-B-типу (N-terminal pro-B-type) натрійуретичного пептиду [1].
Для оцінки ризику кровотеч, переважно в пацієнтів, які приймають АВК, було розроблено декілька шкал:
1. Шкала HAS-BLED (табл. 2), яка враховує наявність гіпертензії, порушення ниркової/печінкової функції, інсульту, кровотечі або схильності до неї в анамнезі, лабільне МНВ, вік 65 років та більше, вживання наркотичних речовин/алкоголю.
2. Шкала ORBIT (Outcomes Registry for Better Informed Treatment of Atrial Fibrillation) — реєстр результатів лікування для кращого контролю терапії ФП.
3. Шкала кровотеч ABC (Age, Biomarkers, Clinical History) ураховує вік, біомаркери, історію хвороби.
Фактори ризику розвитку інсульту та кровотеч, згідно зі шкалами, часто схожі між собою. Наприклад, похилий вік є одним із найбільш важливих предикторів як ішемічного інсульту, так і кровотеч у пацієнтів із ФП. Розрахунок високого ризику кровотечі не повинен ставати причиною непризначення або відміни ПАК. Точніше, фактори ризику кровотечі повинні бути вчасно виявлені й відповідно скореговані [1].
Терапія АВК
Варфарин та інші АВК були першими антикоагулянтами, які почали використовувати в пацієнтів із ФП. Терапія АВК знижує ризик розвитку інсульту на дві третини й смертності на чверть порівняно з контрольною групою (аспірин або відсутність терапії). АВК були використані в багатьох пацієнтів по всьому світу з добрими результатами [1].
Але, незважаючи на високу профілактичну ефективність варфарину, його тривале амбулаторне застосування пов’язане з низкою технічних труднощів, які часто значно знижують ефективність і безпеку терапії. Ступінь антикоагулянтного ефекту варфарину залежить як від дотримання правил призначення препарату, так і від характеристик пацієнта. Варфарин має дуже вузьке терапевтичне вікно, яке визначається рівнем МНВ із цільовим значенням у діапазоні 2,0–3,0.
Контроль МНВ необхідно проводити регулярно (із періодичністю 4–6 тижнів), а при підборі дози — до декількох разів на тиждень, що для багатьох пацієнтів, особливо літніх, важко. Крім того, на активність варфарину впливають не тільки різні лікарські препарати, а й продукти харчування (їжа, багата на вітамін K, біологічно активні добавки), алкоголь [2].
Було встановлено, що недостатній контроль за антикоагулянтною терапією призводить до збільшення ризику ГПМК: чим менше часу МНВ у пацієнта знаходиться в межах цільових значень (2,0–3,0), тим більша ймовірність розвитку в нього інсульту. Особливе значення має підвищення ризику кровотеч на тлі прийому АВK. Навіть при правильному підборі дози препарату й підтримці МНВ у межах цільових значень геморагічні ускладнення при терапії АВK спостерігаються приблизно в 2 рази частіше, ніж у групі плацебо.
Труднощі підбору дози, контролю МНВ і перебування цього показника поза терапевтичним діапазоном у великої частки пацієнтів обумовлюють збільшення ризику кровотеч на тлі прийому АВK.
Наведені вище труднощі застосування АВK зумовили необхідність розробки більш зручних препаратів для перорального застосування з метою тривалої профілактики тромбоемболічних ускладнень при ФП.
Останніми роками все ширше застосовуються так звані новітні пероральні антикоагулянти, а саме прямі інгібітори тромбіну й інгібітори фактора Ха. Головна перевага їх порівняно з АВK полягає у відсутності необхідності постійного моніторингу параметрів коагулограми (МНВ) і меншій взаємодії з іншими лікарськими речовинами [2].
В Україні з групи НПАК зареєстровані прямі інгібітори Xа-фактора згортання крові апіксабан і ривароксабан, а також прямий інгібітор тромбіну — дабігатран. І дабігатран, і ривароксабан, і апіксабан включені в закордонні та вітчизняні рекомендації як антикоагулянти для профілактики інсультів у пацієнтів із ФП.
Дабігатран
У дослідженні RE-LY (Randomized Evaluation of Long-Term Anticoagulation Therapy — «Рандомізована оцінка довгострокової антикоагулянтної терапії») дабігатран у дозі 150 мг два рази на день зменшував кількість інсультів та системної емболії на 35 % порівняно з варфарином без суттєвої різниці в розвитку великих кровотеч. Дабігатран у дозі 110 мг два рази на день був не менш ефективний, ніж варфарин, для профілактики інсульту та системної емболії при меншій на 20 % кількості великих кровотеч. Обидві дози дабігатрану значно знижують кількість геморагічних інсультів і внутрішньокраніальних крововиливів. Дабігатран у дозі 150 мг два рази на день знижує кількість ішемічних інсультів на 24 % і судинної смертності на 12 %, але збільшує кількість шлунково-кишкових кровотеч на 50 %. Дані великого постреєстраційного дослідження підтвердили результати, отримані в дослідженні RE-LY, про перевагу дабігатрану над АВК при прийомі 150 мг два рази на день [2].
Ривароксабан
У дослідженні ROCKET-AF (Rivaroxaban Once Daily Oral Direct Factor Xa Inhibition Compared with Vitamin K Antagonism for Prevention of Stroke and Embolism Trial in Atrial Fibrillation — «Дослідження ривароксабану, перорального прямого інгібітору фактора Xa, один раз на день порівняно з антагоністом вітаміну K для профілактики інсульту й емболії в пацієнтів із ФП») пацієнти були рандомізовані в групу ривароксабану в дозі 20 мг один раз на день або АВК, з корекцією дози до 15 мг на день для пацієнтів із кліренсом креатиніну 30–49 мл/хв за формулою Кокрофта — Голта. Ривароксабан був не менш ефективний, ніж варфарин, для профілактики інсульту та системної емболії в аналізі наміру лікування (intent-to-treat analysis). Під час аналізу лікування відповідно до протоколу (per-protocol on-treatment analysis) було досягнуто статистичну перевагу зі зменшенням на 21 % частоти інсульту або системної емболії порівняно з варфарином. Застосування ривароксабану не знизило показників смертності, ішемічного інсульту або великих кровотеч порівняно з АВК. Спостерігалося збільшення кількості шлунково-кишкових кровотеч. Частота розвитку геморагічного інсульту й внутрішньокраніальних крововиливів у групі лікування ривароксабаном порівняно з варфарином була значно менша.
Апіксабан
Апіксабан (Еліквіс) є потужним прямим зворотним та високоселективним інгібітором активної ділянки фактора Ха, призначеним для перорального прийому. Для антитромботичної дії він не потребує антитромбіну ІІІ. Апіксабан пригнічує вільний та зв’язаний з тромбом фактор Ха, а також інгібує активність протромбінази. Апіксабан не впливає безпосередньо на агрегацію тромбоцитів, але опосередковано пригнічує процес агрегації тромбоцитів, індукований тромбіном. За рахунок пригнічення фактора Ха апіксабан перешкоджає утворенню тромбіну та формуванню тромбу [3].
Ефективність та безпечність тромбопрофілактики апіксабаном у пацієнтів із неклапанною ФП і додатковими факторами ризику розвитку інсульту вивчалися в міжнародних багатоцентрових дослідженнях ARISTOTLE (порівняно з варфарином) і AVERROЕS (порівняно з ацетилсаліциловою кислотою (АСК)). У групу терапії апіксабаном рандомізовані 11 927 пацієнтів.
AVERROES — рандомізоване подвійне сліпе масковане багатоцентрове дослідження пацієнтів із неклапанною ФП, яким не могла бути призначена терапія АВK [4].
Загалом у дослідженні AVERROES було рандомізовано 5598 пацієнтів, у яких було неможливо застосовувати лікування антагоністами вітаміну К. Учасники дослідження були розподілені у групи лікування апіксабаном по 5 мг двічі на день (або для деяких пацієнтів (6,4 %) по 2,5 мг двічі на день) чи ацетилсаліциловою кислотою. Ацетилсаліцилову кислоту застосовували 1 раз на день у дозі 81 мг (64 %), 162 мг (26,9 %), 243 мг (2,1 %) або 324 мг (6,6 %). Величину дози визначав дослідник.
Пацієнти отримували досліджуваний препарат у середньому протягом 14 місяців. Середній вік учасників становив 69,9 року, середній індекс CHA2DS2 — 2,0. 13,6 % пацієнтів у минулому перенесли інсульт або транзиторну ішемічну атаку.
Зазвичай до причин неможливості лікування антагоністами вітаміну К відносили: неможливість/низьку ймовірність досягнення необхідних рівнів МНС у необхідний термін (42,6 %), відмову пацієнта від лікування антагоністами вітаміну К (37,4 %), індекс CHA2DS2 1 та рекомендацію лікаря не проводити лікування антагоністами вітаміну К (21,3 %), неможливість забезпечити дотримання пацієнтом інструкцій із застосування антагоніста вітаміну К (15 %) та складність/прогнозовану складність виходу на зв’язок із пацієнтом у випадках необхідності негайної зміни дозування (11,7 %).
Первинною метою дослідження було визначити, чи є апіксабан більш ефективним, ніж АСК, для профілактики інсульту та системної емболії.
Дослідження AVERROES було завершено достроково за рекомендаціями незалежного Комітету з моніторингу даних у зв’язку з отриманням переконливих доказів зниження частоти інсульту та системної емболії в поєднанні зі сприятливим профілем безпеки препарату.
У цьому дослідженні лікування апіксабаном забезпечувало статистично вірогідну перевагу з погляду первинної кінцевої точки — профілактики інсульту (геморагічного, ішемічного або неуточненого) чи системної емболії порівняно із застосуванням ацетилсаліцилової кислоти. На кожну 1 тис. пацієнтів із ФП, які отримували лікування протягом 1 року, апіксабан порівняно з АСК запобіг більше на 21 інсульт, 9 серцево-судинних смертей і 33 госпіталізації при двох додаткових випадках великих кровотеч.
Сумарна частота припинення лікування через небажані реакції в дослідженні AVERROES становила 1,5 % при застосуванні апіксабану та 1,3 % при застосуванні ацетилсаліцилової кислоти [2–4].
Після підтвердження переваги апіксабану над АСК щодо профілактики інсультів наступним етапом стало порівняння його з золотим стандартом антикоагулянтної терапії в пацієнтів із ФП — варфарином.
Було проведене рандомізоване подвійне сліпе масковане багатоцентрове дослідження ARISTOTLE, що включало понад 18 тис. хворих із неклапанною ФП, які могли отримувати терапію АВK [3, 5].
Основною метою дослідження було довести не меншу порівняно з варфарином ефективність апіксабану в профілактиці інсульту та системної емболії. Якщо критерій неменшої ефективності досягався, для перевірки критерію переваги оцінювали такі кінцеві точки:
- інсульт або системна емболія (первинна кінцева точка ефективності);
- велика кровотеча згідно з ISTH (International Society on Thrombosis and Haemostasis — Міжнародне товариство тромбозів і гемостазу) (первинна кінцева точка безпеки);
- смерть із будь-якої причини (ключова вторинна кінцева точка).
У дослідженні ARISTOTLE загалом було рандомізовано 18 201 пацієнта; учасників розподіляли між групами подвійного сліпого лікування апіксабаном по 5 мг 2 рази на день (або для деяких пацієнтів (4,7 %) 2,5 мг 2 рази на день) або варфарином (цільовий рівень МНВ у межах 2,0–3,0). Пацієнти отримували досліджуваний препарат у середньому протягом 20 місяців. Середній вік учасників становив 69,1 року, середній індекс CHA2DS2 — 2,1. В анамнезі 18,9 % пацієнтів були перенесений інсульт або транзиторна ішемічна атака.
У цьому дослідженні лікування апіксабаном забезпечувало статистично вірогідну перевагу для первинної кінцевої точки профілактики інсульту (геморагічного або ішемічного) та системної емболії порівняно із застосуванням варфарину.
У пацієнтів, розподілених у групу лікування варфарином, медіана часу в межах терапевтичного інтервалу (МНВ 2,0–3,0) становила 66 %.
Апіксабан продемонстрував зниження частоти виникнення інсульту та системної емболії (порівняно з лікуванням варфарином) при різних значеннях середнього часу терапевтичного вікна. Для найвищого квартиля щодо середнього значення відношення ризиків для апіксабану та варфарину сягало 0,73 (95% ДІ 0,38; 1,40).
Після закінчення періоду спостереження було встановлено, що для профілактики інсульту та системної емболії апіксабан більш ефективний, ніж варфарин. При цьому ризик великих кровотеч і внутрішньочерепних крововиливів при застосуванні апіксабану був значно нижчий, ніж в групі АВK (ВР 0,69; 95% ДІ 0,60–0,80; p < 0,001). Більше того, на тлі прийому апіксабану було відзначене більш виражене зменшення загальної смертності, ніж на фоні прийому варфарину (ВР 0,89; 95% ДІ 0,80–0,998) [3, 5].
Сумарна частота припинення лікування через небажані реакції в дослідженні ARISTOTLE становила 1,8 % при застосуванні апіксабану та 2,6 % при використанні варфарину. Частота виникнення значних шлунково-кишкових кровотеч за класифікацією ISTH (включаючи кровотечі з верхніх, нижніх відділів шлунково-кишкового тракту та кровотечі з прямої кишки) становила на рік 0,76 % при застосуванні апіксабану та 0,86 % при використанні варфарину.
Показники частоти сильних кровотеч у попередньо обраних підгрупах (включаючи підгрупи за такими показниками, як індекс CHA2DS2, вік, маса тіла, стать, стан функції нирок, наявність у анамнезі інсульту, транзиторної ішемічної атаки та діабету) відповідали результатам загальної популяції [3, 5]. У групі апіксабану частота дострокового припинення прийому препарату була нижчою, ніж у групі варфарину [2, 3, 5].
Таким чином, на підставі даних, отриманих у дослідженні ARISTOTLE, можна зробити висновок, що апіксабан — єдиний пероральний антикоагулянт, який довів більшу ефективність порівняно з варфарином щодо всіх трьох кінцевих точок: розвитку інсульту/системної емболії, виникнення геморагічних ускладнень і загальної смертності.
У пацієнтів із ФП і як мінімум з одним додатковим фактором ризику інсульту в групі апіксабану порівняно з групою варфарину ризик інсульту/системної емболії був нижчим на 21 % (p = 0,01), великої кровотечі — на 31 % (p < 0,001), смерті — на 11 % (p = 0,047). Ці результати не залежали від географічного регіону, статусу щодо попереднього прийому АВK, віку, статі та факторів ризику інсульту. Отримані результати дуже важливі, особливо з огляду на те, що учасники дослідження ARISTOTLE мали ряд супутніх захворювань: інфаркт міокарда в анамнезі був у 14,5 % хворих групи апіксабану, перенесений інсульт або системна емболія — у 19,2 %, цукровий діабет — у 25 %, артеріальна гіпертензія — у 87 %, серцева недостатність — у 35,5 % пацієнтів [5].
Необхідно пам’ятати, що НПАК — це різні молекули з різними параметрами фармакокінетики. Істотні відмінності в шляхах метаболізму й виведення мають значення при виборі антикоагулянту для пацієнтів із супутніми захворюваннями, такими, що порушують функцію нирок або печінки. Порушена функція нирок сприяє підвищенню концентрації антикоагулянту в плазмі крові і, відповідно, підвищує ризик розвитку кровотеч [6].
Дабігатран виводиться з організму нирками на 80 %, ривароксабан — на 35 %, апіксабан з показником 27 % характеризується найменшою залежністю від ниркового шляху екскреції. У пацієнтів із кліренсом креатиніну < 30 мл/хв не можна застосовувати дабігатран, а слід віддавати перевагу препаратам з альтернативними шляхами виведення — ривароксабану й апіксабану. Завдяки наявності кількох шляхів метаболізації й елімінації (нирками, за участю ферментів системи цитохрому CYР450 в печінці, шляхом секреції в кишечнику) апіксабан ефективно виводиться з організму при порушеннях одного зі шляхів [3, 6].
Метою субаналізів дослідження ARISTOTLE була оцінка ефективності та безпеки апіксабану порівняно з варфарином у пацієнтів із ФП залежно від функції нирок. У дослідження ARISTOTLE були включені 222 хворі зі зниженою функцією нирок (швидкість клубочкової фільтрації ≤ 30 мл/хв). У тих пацієнтів, у яких застосовували апіксабан, порівняно з тими, які приймали варфарин, ризик виникнення інсульту та системних тромбоемболій зменшувався на 71 % (відносний ризик 0,29; 95% ДІ 0,08–1,07), а ризик розвитку великих кровотеч — на 65 % (ВР 0,35; 95% ДІ 0,14–0,86) [6, 7].
Зниження дози апіксабану — з 5 мг до 2,5 мг два рази на добу — рекомендоване пацієнтам із тяжкими порушеннями функції нирок (кліренс креатиніну 15–29 мл/хв) і хворим із рівнем сироваткового креатиніну ≥ 133 мкмоль/л) у поєднанні з такими факторами, як вік понад 80 років або маса тіла < 60 кг. Відомо, що, з одного боку, з віком збільшується кількість і тяжкість супутніх захворювань. У пацієнтів похилого й старечого віку спостерігається фізіологічне зниження функції печінки й нирок. З іншого боку, близько 70 % пацієнтів із ФП — це особи віком 65–85 років, і майже 30 % з них старші від 80 років [6, 8].
Крім того, ряд досліджень демонструють недостатнє лікування літніх пацієнтів антикоагулянтами. Сумніви лікарів, спричинені підвищеним ризиком виникнення кровотеч у пацієнта похилого віку, будуть найбільш сильною перешкодою для призначення антикоагулянтної терапії [6, 9].
Під час проведення субаналізів дослідження ARISTOTLE були оцінені ефективність і безпека апіксабану з урахуванням віку пацієнтів [6, 7].
Із 18 201 учасника дослідження ARISTOTLE 5678 (31 %) були віком 75 років і більше, 2436 пацієнтів (13 %) — 80 років і більше. Незалежно від призначеної терапії в пацієнтів старших вікових груп частіше відбувалися всі серцево-судинні події.
Показано, що у хворих віком понад 80 років, які приймали апіксабан, порівняно з пацієнтами, які отримували варфарин, ризик виникнення інсульту та системної тромбоемболії був меншим на 19 % (ВР 0,81; 95% ДІ 0,51–1,29), а ризик розвитку великих кровотеч — нижчий більше ніж на третину (на 34 %) (ВР 0,66; 95% ДІ 0,48–0,90).
На тлі терапії апіксабаном порівняно з варфарином вірогідно меншою на 65 % була частота внутрішньокраніальних крововиливів у пацієнтів підгрупи віком 65–74 роки і на 66 % у пацієнтів віком ≥ 75 років. У більшості пацієнтів, старших за 75 років (89 %), була порушена функція нирок. Переваги апіксабану порівняно з варфарином зберігалися при будь-яких показниках швидкості клубочкової фільтрації, а також при призначенні апіксабану в дозі 2,5 мг двічі на добу, рекомендованій для пацієнтів із нирковою недостатністю [6, 7].
Таким чином, усі переваги апіксабану перед варфарином, показані в загальній популяції дослідження ARISTOTLE (зниження частоти інсульту або системної емболії, ризику кровотеч і смертності), послідовно підтвердилися в пацієнтів усіх вікових підгруп, у тому числі > 75 років. При цьому доза 2,5 мг два рази на добу, призначена пацієнтам віком > 80 років, із низькою масою тіла або з нирковою недостатністю, так само ефективно запобігала інсультам і великим кровотечам, як і доза 5 мг двічі на добу. Накопичена достатня доказова база для використання апіксабану в пацієнтів із неклапанною ФП і коморбідністю. Терапія апіксабаном у пацієнтів із ФП знижує не тільки частоту розвитку інсульту й системної емболії, а й рівень загальної смертності при кращому профілі безпеки порівняно з варфарином. Дані переваги зберігаються в пацієнтів із порушеною функцією нирок та в осіб старших вікових груп [6, 7].
Згідно з рекомендаціями NICE (Великобританія) із клінічного застосування апіксабану для профілактики інсульту та системної емболії в пацієнтів із неклапанною ФП:
- рішення про початок терапії апіксабаном слід приймати після обговорення клініцистом із пацієнтом ризиків і переваг апіксабану порівняно з варфарином, дабігатраном і ривароксабаном. При переведенні пацієнтів, які отримують варфарин, на апіксабан слід брати до уваги потенційні ризики й очікувану користь з урахуванням рівня контролю МНВ [10]. При переході з терапії АВK на апіксабан слід скасувати АВK, і після досягнення МНВ < 2,0 можна почати прийом апіксабану. При переведенні пацієнта з апіксабану на АВK необхідно почати прийом АВK і продовжувати приймати апіксабан протягом не менше 2 діб. Зміну терапії з парентеральних антикоагулянтів на апіксабан і навпаки можна здійснювати в момент наступного запланованого прийому й відміняти препарат (при цьому чергова доза препарату, що відміняється, не приймається) [6, 7];
- апіксабан клінічно більш ефективний, ніж варфарин, щодо комбінованого результату, який характеризує ефективність, — зниження ризику розвитку інсульту та системної емболії [10];
- апіксабан асоціюється з більш низькою частотою геморагічних подій порівняно з варфарином. Особливу значущість має зменшення ризику внутрішньокраніальних крововиливів при лікуванні апіксабаном у пацієнтів із ФП [10];
- апіксабан є фармакоекономічно вигідною альтернативою варфарину і може бути рекомендований для профілактики інсульту та системної емболії в пацієнтів із неклапанною ФП, що мають ≥ 1 фактора ризику інсульту [10].
Матеріали надані та надруковані
за підтримки компанії «Файзер».
WUKAPI2017034

/8_m.jpg)
/10_m.jpg)