Газета «Новости медицины и фармации» 4 (609) 2017
Вернуться к номеру
Острый болевой синдром в практике семейного врача
Авторы: Корж А.Н.
Харьковская медицинская академия последипломного образования, кафедра общей практики — семейной медицины, г. Харьков, Украина
Разделы: Справочник специалиста
Версия для печати
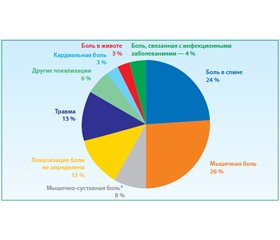
Острый болевой синдром (ОБС) различной локализации сопровождает человека на протяжении всей жизни. По данным мировой статистики, до 90 % обращений к врачу обусловлено именно ощущением боли [1]. Пациенты, испытывающие ежедневную боль, несут на себе огромное бремя болезни, зачастую приводящей к инвалидизации. При этом мышечно-суставная боль (то есть боль в мышцах, суставах и спине) занимает второе место по частоте после головной боли [2], а в случаях обращения за медицинской помощью — первое место (рис. 1) [3, 4].
Боль часто является упорной, и пациенту не удается ее полностью купировать во время эпизода, что неизбежно ведет к хронизации боли. Эта боль усугубляется при ходьбе, нахождении в положении стоя и/или сидя, что значительно снижает мобильность. Также болевой синдром может приводить к расстройствам сна. Риск развития нетрудоспособности увеличивается вместе с возрастом пациента [5].
Классификация острой боли
По локализации острой боли выделяют:
1) поверхностную (экстероцептивную) боль, возникающую в случае повреждения кожных покровов, слизистых оболочек. Как правило, боль острая, колющая, жгучая, пульсирующая, пронизывающая;
2) глубокую (проприоцептивную) боль, возникающую при повреждении костно-мышечной системы, — раздражение рецепторов мышц, сухожилий, связок, суставов, костей. Ощущение ноющего характера, менее четкой локализации;
3) висцеральную (интероцептивную) боль, возникающую при повреждении внутренних органов. Носит ноющий, неясный характер, сопровождается вегетативными расстройствами — тошнотой, потливостью, снижением артериального давления, брадикардией;
4) отраженную боль, в основе которой лежит феномен зон Захарьина — Геда — проекция боли в дерматомах, иннервируемых теми же сегментами, что и вовлеченные в патологический процесс, глубоко расположенные ткани или внутренние органы. Проявляется локальной гипералгезией, гиперестезией, мышечным напряжением, локальными и диффузными вегетативными феноменами.
Этиология острой боли
Наиболее частым видом мышечно-суставной боли является боль в нижней части спины. Боль в области спины настолько распространена, что опыт боли в спине имеет почти каждый взрослый житель индустриальных стран. Это проблема не только здравоохранения, но и огромная социоэкономическая проблема. Боль в спине оказывает большое влияние как на индивидуума, так и на общество в связи с ее частотой и экономическими последствиями [6].
Основной механизм связан с раздражением ноцицептивных рецепторов (рис. 2). Ноцицепторы представляют собой сеть свободных окончаний, пронизывающих ткани. Рецепторы боли у человека находятся в коже, оболочках мышц, во внутренних органах, надкостнице, роговице глаза. Болевые импульсы, возникающие в ноцицепторах, поступают в центральные образования нервной системы по тонким миелинизированным волокнам, проводящим быструю боль, или по немиелинизированным С-волокнам, проводящим медленную боль [7].
Одновременно болевые импульсы активируют мотонейроны передних рогов спинного мозга. Активация передних мотонейронов приводит к спазму мышц, иннервируемых данным сегментом спинного мозга. Мышечный спазм стимулирует ноцицепторы самой мышцы, вызывая тем самым локальную ишемию и усиление активации ноцицепторов мышечного волокна [7].
Если приступ острой боли не купировать или купировать его частично, создается порочный круг «боль — мышечный спазм — боль — мышечный спазм», то есть хронизация боли.
Наиболее вероятными причинами невертеброгенных болей в спине специалистами считаются следующие:
- болевой миофасциальный синдром (МФС);
- психогенные боли;
- отраженные боли при болезнях внутренних органов (сердца, легких, желудочно-кишечного тракта, мочеполовой системы);
- опухоли интраспинальные, экстраспинальные (невринома, менингиома);
- эпидуральный абсцесс;
- метастатические опухоли;
- сирингомиелия;
- ретроперитонеальные опухоли;
- остеоартриты.
Первичный источник боли весьма сложно установить, особенно врачу в условиях обычного амбулаторного приема. При подозрении на наличие одной из вышеупомянутых причин боли пациента следует отправить на дообследование к соответствующему узкому специалисту.
Диагностика острой боли
Диагностика при боли в спине требует тщательного сбора анамнеза. Механические причины острой боли в спине вызывают дисфункцию мышечно-скелетных структур и связочного аппарата. Боль может исходить из тканей межпозвоночного диска, суставов и мышц. Прогноз у боли механического происхождения, как правило, благоприятный [3].
Анализ истории болезни и обследование пациента с жалобой на острую боль в спине в первую очередь должны быть направлены на стратификацию болевого синдрома по категориям в зависимости от этиологических факторов, инициирующих боль:
- неспецифическая боль в спине;
- боль в спине, потенциально ассоциированная с радикулопатией или спинальным стенозом;
- боль в спине, ассоциированная с другими специфическими спинальными причинами, или боль, исходящая из структур, не связанных с позвоночным столбом.
Специфические причины боли в спине крайне разнообразны, включают вертеброгенные заболевания и отраженные боли, связанные с патологией внутренних органов.
При оценке болевого синдрома в области спины следует исключить вторичный характер повреждения. При опросе больных следует обратить внимание на настораживающие в отношении вторичного генеза болевого синдрома факторы:
- усиление боли в покое или в ночное время;
- нарастающая интенсивность боли в течение недели и более;
- злокачественная опухоль в анамнезе;
- хроническое инфекционное заболевание в анамнезе;
- травма в анамнезе;
- длительность боли более 1 мес.;
- лечение кортикостероидами в анамнезе.
При объективном исследовании оценивают наличие следующих параметров:
- необъяснимая лихорадка;
- необъяснимое уменьшение массы тела;
- болезненность при легкой перкуссии остистых отростков;
- необычный характер боли: ощущение проходящего электрического тока, приступообразность, вегетативная окрашенность;
- необычная иррадиация боли (опоясывающий характер, иррадиация в промежность, живот);
- связь болей с приемом пищи, дефекацией, мочеиспусканием;
- сопутствующие соматические нарушения (желудочно-кишечные, мочеполовые, гинекологические, гематологические);
- быстропрогрессирующий неврологический дефицит.
В первую очередь у практикующего врача должна быть настороженность в отношении онкологической патологии.
Наиболее «жесткую» связь с опухолевым поражением позвоночного столба обнаруживают следующие признаки: предшествующая онкологическая история, необъяснимая потеря массы тела, сохранение боли свыше 1 мес., возраст старше 50 лет. Важным маркером отраженной боли является отсутствие связи боли с движением. Напротив, мышечно-скелетная боль усиливается при движении и облегчается в определенных положениях.
Люмбальная (поясничная) радикулопатия может включать чувство онемения и слабости в зоне иннервации корешка, но чаще проявляется исключительно болью в ноге. Почти патогномоничным для корешковой боли является ее иррадиация в конечность («длинная» боль), как правило, боль спускается ниже колена и достигает стопы. Болевой синдром начинается остро или подостро. Пациенты описывают боль как стреляющую или пронизывающую. У некоторых больных боль становится постоянной, высокой интенсивности — 7 баллов и более по визуальной аналоговой шкале (ВАШ) [9].
При отсутствии симптомов, указывающих на серьезную спинальную патологию или радикулопатию, высока вероятность, что боль имеет доброкачественный характер. У большинства лиц среднего возраста она обусловлена именно функциональными изменениями позвоночного столба и окружающих его структур, в частности, нестабильностью или блокадой позвоночно-двигательного сегмента [3].
С практических позиций, если нет подозрений или исключена серьезная спинальная патология, необходимо информировать пациента о благоприятном прогнозе заболевания и высокой вероятности полного регрессирования острого болевого эпизода, поскольку ОБС в типичных случаях благополучно разрешается с помощью консервативного лечения.
Страдающие болями в опорно-двигательном аппарате чаще всего на первом этапе становятся пациентами семейных врачей, которые осуществляют диагностику с дальнейшей консультацией узкого специалиста. Однако основная задача врача — облегчить страдания больного. Поэтому назначение терапии при первом посещении амбулаторного звена должно проводиться незамедлительно, до получения данных инструментального обследования.
Лечение болей в спине разделяют в соответствии с 3 периодами: острый, подострый и период ремиссии. Основным критерием периодичности в течении заболевания является наличие и характер болевого синдрома.
Периоды:
1. Острый — спонтанные боли или боли и в покое.
2. Подострый — боли в покое исчезают и остаются при провокации движением.
3. Ремиссия — отсутствие болевого синдрома.
Ведение больного с острой болью
Часто при возникновении острого болевого синдрома пациенты спешат в аптеку за безрецептурными анальгетиками. При выборе препарата для купирования боли они могут руководствоваться рекомендациями фармацевта, а могут — советами родственников, знакомых и Интернета.
Семейный врач сталкивается с этим симптомом чаще не в момент его возникновения, а в ходе консультации пациента по другим вопросам. В таких ситуациях врач выступает экспертом лечения ОБС и должен быть уверен в средстве, способном избавить пациента от, пусть и кратковременного, но все же страдания.
До начала терапии следует:
- оценить интенсивность боли: слабая (3,4 балла и менее по ВАШ), средняя (от 3,5 до 7,4 балла по ВАШ), сильная (7,5 балла и выше по ВАШ) (рис. 3) [5];
- определить, нарушает ли боль двигательную активность;
- оценить потенциальную пользу лечения;
- оценить потенциальные риски, связанные с терапией;
- просчитать вероятность долгосрочной эффективности планируемого лечения.
При отсутствии у пациента тревожных симптомов можно рекомендовать ему в качестве симптоматической терапии безрецептурные анальгетики.
Зная распространенность ОБС, неудивительно, что ежедневно около 30 миллионов человек потребляют обезболивающие препараты, в основном — безрецептурные.
Большинству пациентов с острой болью показано лишь симптоматическое лечение. Пациентов следует проинструктировать, что в случае ухудшения двигательных или сенсорных функций, усиления боли, появления расстройств функций тазовых органов им следует незамедлительно обратиться к врачу повторно для продолжения обследования [3].
По мере уменьшения болей пациентов следует постепенно возвращать к нормальной деятельности. Показано, что сохранение активности в пределах, которые позволяет боль, способствует более быстрому выздоровлению, чем постельный режим или иммобилизация поясничного отдела.
Лекарственные средства, применяемые при ОБС, включают нестероидные противовоспалительные препараты (НПВП) и парацетамол. Возможно также использование миорелаксантов [3, 9]. Показано, что пациенты, принимающие опиоидные анальгетики, возвращаются к нормальной деятельности не быстрее, чем принимающие НПВП или парацетамол. Миорелаксанты оказывают больший обезболивающий эффект, чем плацебо, но не имеют преимуществ перед НПВП. Пероральные глюкокортикоиды и антидепрессанты не оказывают эффекта у таких больных, и их применение не рекомендуется [3].
С учетом значимости острого болевого синдрома для пациента (резкое ограничение подвижности, нарушение функции внутренних органов, психологические проблемы, выраженное снижение качества жизни) анальгетическую терапию следует проводить препаратами, имеющими яркий анальгетический и противовоспалительный эффекты, а также хорошую переносимость. В соответствии с рекомендациями Всемирной организации здравоохранения, анальгетики следует назначать: по возможности перорально; «по времени, а не по требованию»; начинать терапию следует с неопиоидных производных [10].
Согласно данным Кокрановского обзора [11], более 50 % пациентов не получают облегчения от боли хотя бы наполовину через 4–6 часов после приема многих анальгетических препаратов. Согласно ряду клинических данных, комбинированная анальгезия с правильно подобранными действующими веществами и дозировками более эффективна в купировании острого болевого синдрома в сравнении с монокомпонентными препаратами.
Следовательно, для эффективного купирования ОБС необходим комбинированный препарат с двумя анальгетическими компонентами, имеющими разный механизм действия. Дозировка должна быть минимально эффективной для достижения лучшего, чем при монотерапии, обезболивания [12].
Применение комбинированной анальгетической терапии
Именно поэтому компанией Reckitt Benckiser был создан препарат Нурофен Лонг, представляющий собой комбинацию 200 мг ибупрофена и 500 мг парацетамола.
Ибупрофен и парацетамол обладают доказанным центральным анальгетическим действием: ибупрофен угнетает синтез простагландинов, а парацетамол еще и стимулирует нисходящие проводящие пути активации серотонина, угнетая, таким образом, передачу болевых сигналов в спинном мозге [13].
Дозировки действующих веществ были подобраны в ходе крупного сравнительного исследования таким образом, чтобы достичь большего анальгетического эффекта, чем максимальные безрецептурные дозы активных ингредиентов (400 мг для ибупрофена и 1000 мг для парацетамола) (рис. 4). Облегчение после приема Нурофена Лонг начинается уже через 18,3 минуты и длится более 9 часов [12, 13]. При этом достигается высокий профиль безопасности за счет использования минимально эффективных дозировок препаратов.
Для дополнительного повышения анальгетической активности при создании таблетки препарата Нурофен Лонг была использована особая технология Synchro-Tech, которая обеспечивает одновременное высвобождение ибупрофена и парацетамола таким образом, чтобы потенцировать эффекты каждого действующего вещества [13].
Имеются дополнительные доказательства эффективности комбинации 200 мг ибупрофена + 500 мг парацетамола при купировании ОБС высокой интенсивности. Так, S.E. Daniels и соавт. в 2011 году показали, что такая комбинация оказывает более выраженное анальгетическое действие, чем комбинация ибупрофен 200 мг/кодеин 12,8 мг и парацетамол 500 мг/кодеин 15 мг у пациентов после экстракции зубов [14] (рис. 5).
Безопасность использования комбинации ибупрофена и парацетамола у 1,2 миллиона пациентов старше 18 лет была доказана F. de Vries и соавторами в ходе ретроспективного длительного (20 лет) эпидемиологического когортного исследования с использованием базы данных британских врачей общей практики [15]. В исследование включались пациенты, которым были назначены ибупрофен или парацетамол в качестве монотерапии, а также пациенты с одновременным назначением ибупрофена и парацетамола. На протяжении 36 месяцев от момента назначения отслеживалось развитие следующих осложнений: осложнения со стороны верхних отделов желудочно-кишечного тракта, инфаркт миокарда, инсульт, почечная недостаточность, застойная сердечная недостаточность, намеренная или случайная передозировка, суицидальное поведение и смертность. В результате не было отмечено достоверной разницы между риском развития вышеуказанных осложнений у пациентов групп монотерапии и комбинированной терапии.
Принципы рекомендации комбинированных анальгетиков (Нурофен Лонг)
Кому рекомендовать Нурофен Лонг?
Нурофен Лонг — оптимальное средство для пациентов, жалующихся на остро возникшую интенсивную боль в спине, мышцах, суставах, а также головную и зубную боль. Препарат создан также для тех пациентов, которые уже принимали обычные безрецептурные анальгетики, но не добились с их помощью желаемого эффекта.
Нурофен Лонг рекомендуется принимать по одной таблетке, запивая ее водой, до 3 раз в сутки. Интервал между приемами должен быть не менее 6 часов. При упорном болевом синдроме допускается одновременный прием сразу 2 таблеток. Максимальная суточная доза составляет 6 таблеток Нурофена Лонг (1200 мг ибупрофена и 3000 мг парацетамола).
Таким образом, исходя из сравнительного анализа переносимости, безопасности и эффективности, во многих случаях препаратом выбора для лечения острого болевого синдрома является Нурофен Лонг, в состав которого входят 200 мг ибупрофена и 500 мг парацетамола. Препарат имеет быстрый обезболивающий, жаропонижающий и противовоспалительный эффект, рекомендуется при несуставных (миозит, тендовагинит и др.), суставных (остеоартроз, спондилез, ревматоидный и другие виды артритов) болевых синдромах, травмах (в том числе спортивных), лихорадке при инфекционных заболеваниях (на фоне лечения основного заболевания), при зубной боли, дисменорее и связанных с ней болевых синдромах, других видах боли, в том числе после оперативных вмешательств.
Список литературы
1. Мамчур В.И., Коваленко Е.Ю. Вопросы эффективности и безопасности при оказании помощи пациенту с болевым синдромом // Здоровье Украины. — 2016. — № 24(397). — С. 18-19.
2. Health & Wellbeing: Russia U&A Report // Pain. — November 2010.
3. Kinkade S. Evaluation and Treatment of Acute Low Back Pain // Am. Fam. Physician. — 2007. — 75(8). — 1181-8.
4. Hasselström J., Liu-Palmgren J., Rasjö-Wrååk G. Prevalence of pain in general practice // Eur. J. Pain. — 2002. — 6(5). — 375-85
5. Oren O., Ablin J. Precision medicine: the emerging approach to the chronic pain patient // Int. J. Clin. Rheumtol. — 2013. — 4. — 491-9.
6. Woolf A.D. Musculoskeletal pain: incidence, prevalence and impact on healthy ageing // Chair, Bone and Joint Decade 2010–2020.
7. Корж А.Н. Головная боль напряжения: современные возможности лечения // Укр. мед. часопис. — 2016, 10 августа (электронная публикация). — www.umj.com.ua.
8. Kumar. Acute pain and its management. E-presentation // https://www.slideshare.net/kumarhot48/acute-pain-48875787.
9. Practice guidelines for chronic pain management: an updated report by the American Society of Anesthesiologists Task Force on Chronic Pain Management and the American Society of Regional Anesthesia and Pain Medicine // Anesthesiology. — 2010. — 4. — 810-33.
10. Bennett M.I., Smith B.H., Torrance N., Lee A.J. Can pain be more or less neuropathic? Comparison of symptom assessment tools with ratings of certainty by clinicians // Pain. — 2006. — Vol. 122. — P. 289-294.
11. Moore R.A., Derry S. et al. Single dose oral analgesics for acute postoperative pain in adults // Cochraine Database Syst Rev. — 9. — CD0088659. — Doi: 10.1002/14651858.
12. Mehlish D.R., Aspley S. et al. A single-tablet fixed-dose combination of racemic ibuprofen/paracetamol in the management of moderate to severe postoperative dental pain in adult and adolescent patients: a multicenter, two-stage, randomized, double-blind, parallel-group, placebo-controlled, factorial study // Clin. Ther. — 2010 Jun. — 32(6). — 1033-49. — doi: 10.1016/j.clinthera.2010.06.002.
13. Інструкція для медичного застосування лікарського засобу НУРОФЄН® ЛОНГ, затверджена Наказом МОЗ України № 649 від 02.10.2015.
14. Daniels S.E., Goulder M.A. et al. A randomised, five-parallel-group, placebo-controlled trial comparing the efficacy and tolerability of analgesic combinations including a novel single-tablet combination of ibuprofen/paracetamol for postoperative dental pain // Pain. — 2011 Mar. — 152(3). — 632-42. — doi: 10.1016/j.pain.2010.12.012.
15. De Vries F., Setakis E., van Staa T.-P. Concominant use of ibuprofen and paracetamol and the risk of major clinical safety outcomes // British Journal of Clinical Pharmacology. — 2010. — Doi: 10.1111/j.1365-2125.2010.03705.x.

/6_u.jpg)
/6_u2.jpg)
/7_u.jpg)
/7_u2.jpg)