Газета «Новости медицины и фармации» Акушерство и гинекология (620) 2017 (тематический номер)
Вернуться к номеру
Практические рекомендации МОПУЗАГ по выполнению магнитно-резонансной томографии плода
Рубрики: Акушерство и гинекология
Разделы: Справочник специалиста
Версия для печати
Комитет по клиническим стандартам
Международное общество по применению ультразвука в акушерстве и гинекологии (МОПУЗАГ) — это научная организация, которая поддерживает целесообразную клиническую практику, высококачественное обучение и проведение исследований, посвященных вопросам диагностической визуализации в сфере акушерства и гинекологии. Комитет по клиническим стандартам (ККС) МОПУЗАГ обладает полномочиями разрабатывать практические рекомендации и консенсусные заключения в качестве образовательных рекомендаций, которые предоставляют практикующим врачам подход к диагностической визуализации, основанный на согласованном мнении экспертов. Они предназначены для отображения фактов, которые, по мнению МОПУЗАГ, являются передовой практикой в момент их издания. Несмотря на то что МОПУЗАГ прилагает все усилия для обеспечения точного указания рекомендаций, ни общество, ни его сотрудники и члены не несут никакой ответственности за последствия каких-либо неточных или вводящих в заблуждение данных, мнений или заявлений, изданных ККС. Документы ККС МОПУЗАГ не предназначены для установления юридического стандарта оказания медицинской помощи, поскольку на интерпретацию доказательств, лежащих в основе рекомендаций, могут влиять индивидуальные обстоятельства, местные протоколы и имеющиеся ресурсы. Утвержденные рекомендации могут свободно распространяться с разрешения МОПУЗАГ (info@isuog.org).
Настоящие рекомендации основаны на консенсусе, достигнутом между участниками после обзора современной практики, проведенной МОПУЗАГ в 2014 году (приложение S1).
Введение
Магнитно-резонансная томография (МРТ) плода представляет собой важную диагностическую процедуру визуализации в дополнение к ультразвуковой диагностике (УЗИ) [1], в частности для оценки развития мозга у плода [2]. Исследование, проведенное –МОПУЗАГ в 2014 году (приложение S1), в котором принимали участие 60 международных перинатальных центров, показало, что МРТ плода проводится в одном или нескольких центрах по меньшей мере в 27 странах по всему миру. Тем не менее качество изображений, использование последовательностей и опыт специалистов значительно различаются между центрами [3].
Влияние таких различий должно быть сведено к минимуму путем разработки практических рекомендаций для более эффективного определения роли МРТ плода во взаимосвязи с пренатальной ультразвуковой диагностикой. Целью настоящего документа является предоставление информации о последних достижениях МРТ плода для врачей, которые проводят обследование и интерпретируют его результаты.
Какова цель МРТ плода?
Цель МРТ плода заключается в дополнении к проведению УЗИ [4, 5]: либо для подтверждения результатов УЗИ, либо для получения дополнительной информации [6]. МРТ в настоящее время не используется в качестве основного инструмента для скрининга при наблюдении женщин в пренатальном периоде, тем не менее стандартизированная и полная оценка анатомии плода, вероятно, возможна. На рис. 1 представлены мнения участников исследования относительно показаний, при которых МРТ может предоставить полезную информацию.
Является ли МРТ плода безопасной процедурой?
МРТ не ассоциируется с развитием каких-либо известных побочных эффектов у плода в любой срок беременности, если она выполняется без применения контрастных сред [7]. Также не сообщалось о побочных эффектах МРТ, проведенной при напряженности электромагнитного поля 1,5 Тесла (1,5 Т) [8]. Тем не менее при более высокой напряженности поля, в частности при 3,0 T, не было проведено никаких исследований на людях с целью обнаружения возможных побочных эффектов [7, 9, 10], хотя последние данные показывают, что ее применение может быть безопасным в модели на свиньях [11].
При каких обстоятельствах должна проводиться МРТ плода?
Существует общее мнение о том, что МРТ плода показана после проведения УЗИ, которое предоставляет неполную диагностическую информацию о выявленной аномалии. В этих случаях МРТ может предоставлять важную информацию, которая может подтверждать или дополнять результаты УЗИ и изменять или вносить дополнительные коррективы касательно тактики ведения пациентов.
В настоящее время факторы, влияющие на решение о проведении МРТ плода, включают (но не ограничиваются этим): наличие оборудования для УЗИ и МРТ, опыт работы с ними, доступность МРТ, состояние здоровья, опасения по поводу безопасности, юридическую сторону вопроса о прерывании беременности (ПБ) и пожелания родителей после получения соответствующей консультации [3, 10, 12, 13].
В исследовании МОПУЗАГ была рассмотрена необходимость проведения МРТ для выбранных показаний с использованием 7-балльной шкалы оценки (0 баллов — процедура не показана; 7 баллов — определенно показана) (рис. 1). Разнообразие ответов, вероятно, отражает расхождение между различными специальностями и спектром патологий, наблюдаемых в каждом центре. Мнения могут также отражать различные уровни опыта при проведении УЗ-диагностики и МРТ плода.
В целом результатов УЗИ, согласно только минимальным рекомендациям для проведения УЗ-диагностики/общего исследования головного мозга плода во втором триместре, как предложено МОПУЗАГ [5], недостаточно для решения вопроса о выполнении МРТ. Для детализации специфической аномалии необходимы дополнительные данные, такие как ортогональные проекции, высокочастотные зонды и/или трансвагинальная визуализация [14, 15].
Практика ПБ и связанных с ним медикаментозных последствий может оказывать влияние на использование МРТ плода в местных учреждениях. В странах, в которых решение о ПБ должно быть принято до 24 недель, выполнение МРТ до этого времени может помочь супружеской паре принять решение о будущем их беременности; однако в целом МРТ лучше выполнять во втором или третьем триместре [13]. Несмотря на то что имеющиеся данные по-прежнему неубедительны, для обеспечения уверенности родителей в отношении отсутствия сопутствующей патологии у плода с явно изолированными состояниями МРТ может быть рекомендована в следующих случаях: у плодов с изолированной вентрикуломегалией [16], агенезом мозолистого тела [17], отсутствием прозрачной перегородки, а также при аномалиях мозжечка или его червя [18]. Кроме того, также было установлено, что МРТ у плода является полезной при монохориальных двуплодных беременностях после ятрогенной или естественной гибели однояйцового близнеца с целью диагностики патологических изменений у выжившего близнеца [19, 20].
В каком гестационном сроке следует выполнять МРТ плода?
МРТ плода, выполненная в сроке до 18 недель, обычно не предоставляет дополнительной информации, полученной при УЗИ. В некоторых случаях дополнительную информацию можно получить в сроке до 22 недель [13], однако в более поздних сроках МРТ становится все более информативной. Конкретные примеры патологий, которые могут быть оценены в третьем триместре, включают (но не ограничиваются этим) аномалии развития коры и новообразования шеи, которые могут вызывать непроходимость дыхательных путей [21]. Большинство органов могут достаточно хорошо визуализироваться в период между 26-й и 32-й неделями беременности, когда патологии, связанные с аномалиями развития, уже являются достаточно сформировавшимися, однако беременность и эмбриогенез имеют свои особенности в каждом конкретном случае. В более поздних сроках беременности женщине может все труднее находиться в сканере, поэтому в более поздних сроках беременности рекомендуется выполнять МРТ в положении на левом боку.
Кто должен выполнять МРТ плода?
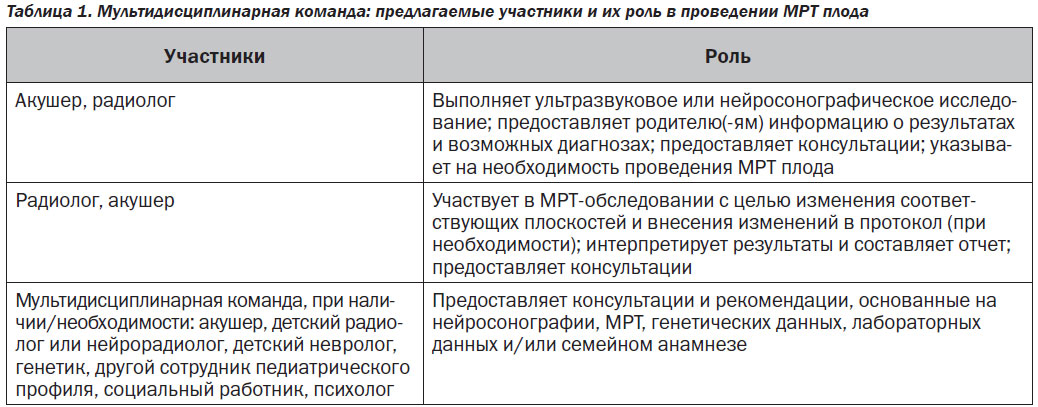
При наличии показаний, правильном выполнении и правильной интерпретации результатов МРТ не только способствует правильной диагностике, но и может быть важным компонентом выбора лечения, планирования родов и консультирования. Практикующие врачи, которые интерпретируют результаты МРТ плода, должны предварительно знать диагноз плода, поскольку он отличается от диагноза у других пациентов. Выбор соответствующих протоколов и методов требует углубленной подготовки; таким образом, МРТ плода должна осуществляться специалистами, имеющими специальную подготовку и опыт, от чего зависит ее эффективность. То же самое относится и к интерпретации результатов исследования. Во многих центрах для этого требуется многопрофильный совместный подход, заключающийся в работе экспертов в области пренатальной диагностики, перинатологии, неонатологии, детской неврологии и нейрорадиологии, генетики и других смежных специальностей (табл. 1), чтобы соотносить истории болезни и семейные анамнезы с результатами УЗИ и МРТ с целью оптимизировать оказание медицинской помощи пациентам. Для предоставления пациенту более качественной консультации и оказания профессиональной помощи может потребоваться консультация генетика и других специалистов педиатрического профиля.
Где врач должен проходить специализацию по МРТ плода?
Хотя в настоящее время мы не имеем полного представления о существовании признанной специализации МРТ плода, медицинский персонал, выполняющий данную диагностическую процедуру, должен пройти специальную подготовку в сотрудничестве с учебным центром, что позволит ему выполнять МРТ плода с использованием новейших достижений в этой сфере после получения достаточно продолжительного практического опыта (стандарт надлежащей практики, т.е. рекомендуемая передовая практика, основанная на клиническом опыте группы, разрабатывающей практические рекомендации).
Учебный центр определяется как учреждение, способное обучать студентов, врачей и рентгенологов/технических специалистов профессиональным методам выполнения МРТ плода. Для получения квалификации учебного центра он должен соответствовать определенным критериям:
1) наличие многодисциплинарной команды специалистов, работающих в этой сфере, включая (но не ограничиваясь этим) таких специалистов, как перинатологи, радиологи и акушеры;
2) наличие соответствующего институционального опыта, включающего не менее 500 МРТ плода и не менее двух обследований в неделю;
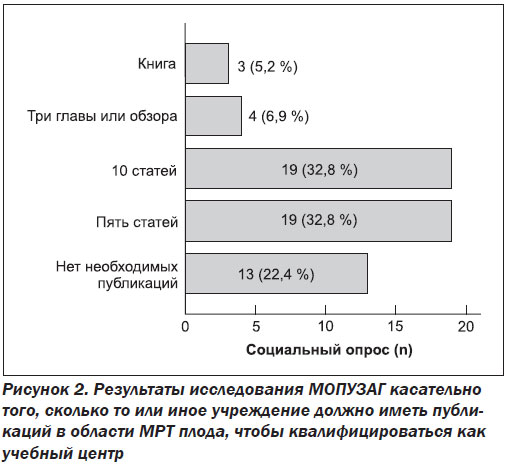
3) наличие публикаций научных статей или справочных материалов в этой сфере (рис. 2).
Рекомендации
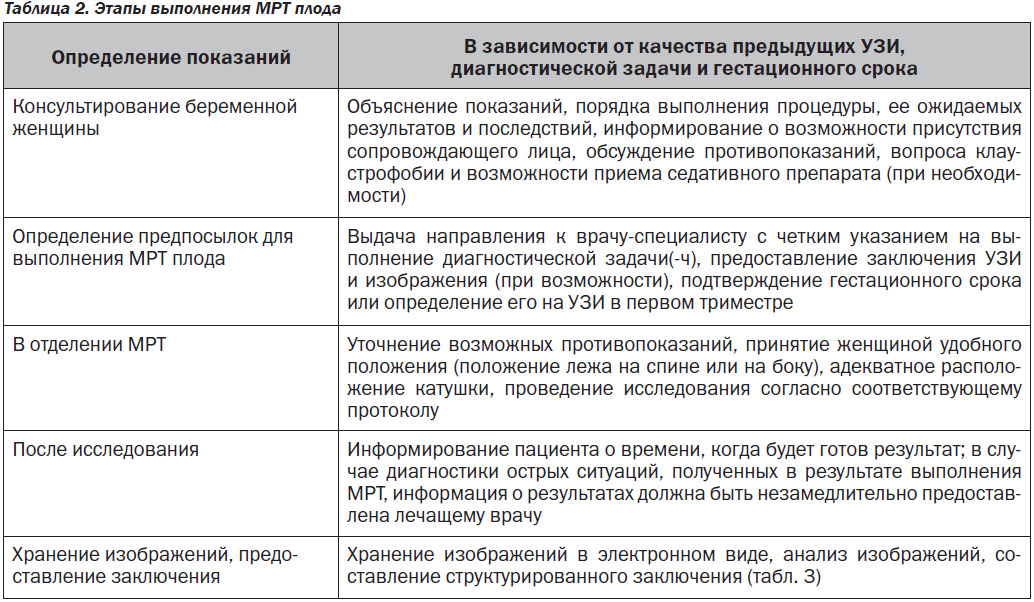
Выполнение МРТ плода в соответствии со стандартизованными критериями (табл. 2) улучшит тактику оказания медицинской помощи при беременности, осложненной врожденными пороками развития или приобретенными патологиями (стандарт надлежащей практики).
Как должна выполняться МРТ плода?
Напряженность электрического поля
В настоящее время 1,5 Т является наиболее часто используемой величиной напряженности электрического поля, которая обеспечивает приемлемое разрешение даже при сроке беременности 18 недель [22]. Напряженность поля 3 T обеспечивает более высокое разрешение изображений и лучшее соотношение сигнал/шум, чем 1,5 T, при сохранении сопоставимого или более низкого энергетического воздействия [22]. Тем не менее в настоящее время для визуализации эмбриона in vivo не рекомендуется применять более высокую напряженность поля [10].
Порядок проведения процедуры
1. Исключите противопоказания для МРТ [22].
2. Получите от беременной женщины информированное согласие.
3. Примите к сведению гестационный срок, в идеале — согласно данным УЗИ в первом триместре [23], а также соответствующие предварительные клинические оценки и результаты УЗИ.
4. Попробуйте использовать седацию — это уменьшит движения плода и/или артефакты; седацию также полезно выполнять пациентам, испытывающим тревогу или клаустрофобию.
5. Уложите пациента на стол в удобное для него положение [24].
6. В некоторых случаях и в соответствии с правилами техники безопасности в конкретном учреждении желательно, чтобы в кабинете для исследования присутствовало сопровождающее лицо [25].
7. Задайте последовательности локализаторов.
8. Правильно расположите катушку: первичный орган, представляющий диагностический интерес, должен располагаться в центре катушки. Спланируйте последовательность.
9. Оцените первичный орган, представляющий диагностический интерес.
10. При наличии показаний приступайте к полному осмотру всего плода и экстрафетальных структур (включая пуповину, плаценту и шейку матки матери).
11. Если станет очевидной необходимость острого вмешательства, например подозрение на отслойку плаценты или гипоксическую ишемическую травму мозга плода, немедленно сообщите об этом врачу.
Выбор последовательностей
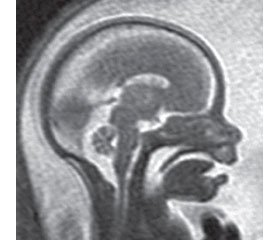
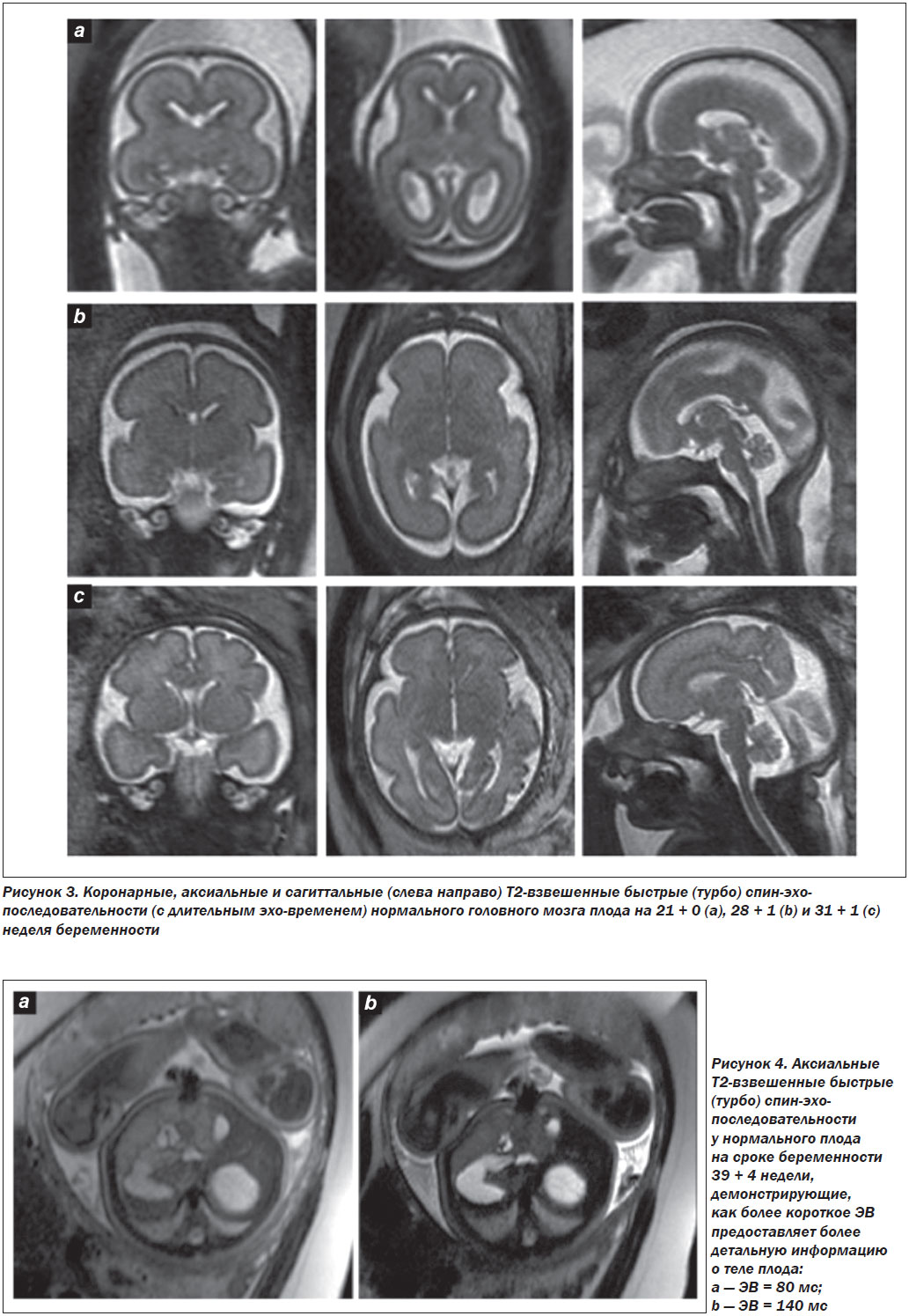
1. Т2-взвешенная МРТ с применением контрастных сред является основой МРТ плода и обычно достигается с использованием T2-взвешенного быстрого (турбо) спин-эха (СЭ) или свободной прецессии в установившемся состоянии (СПУС). При визуализации мозга плода следует использовать быстрые (турбо) СЭ-последовательности с продолжительным временем появления эхо-сигнала (эхо-временем — ЭВ) (рис. 3). Для тела плода более короткое ЭВ дает лучшее контрастирование (рис. 4). СПУС-последовательности дают возможность получить Т2-информацию о плодах, находящихся в движении, и позволяют, например, дифференцировать сосуды от твердой ткани [26].
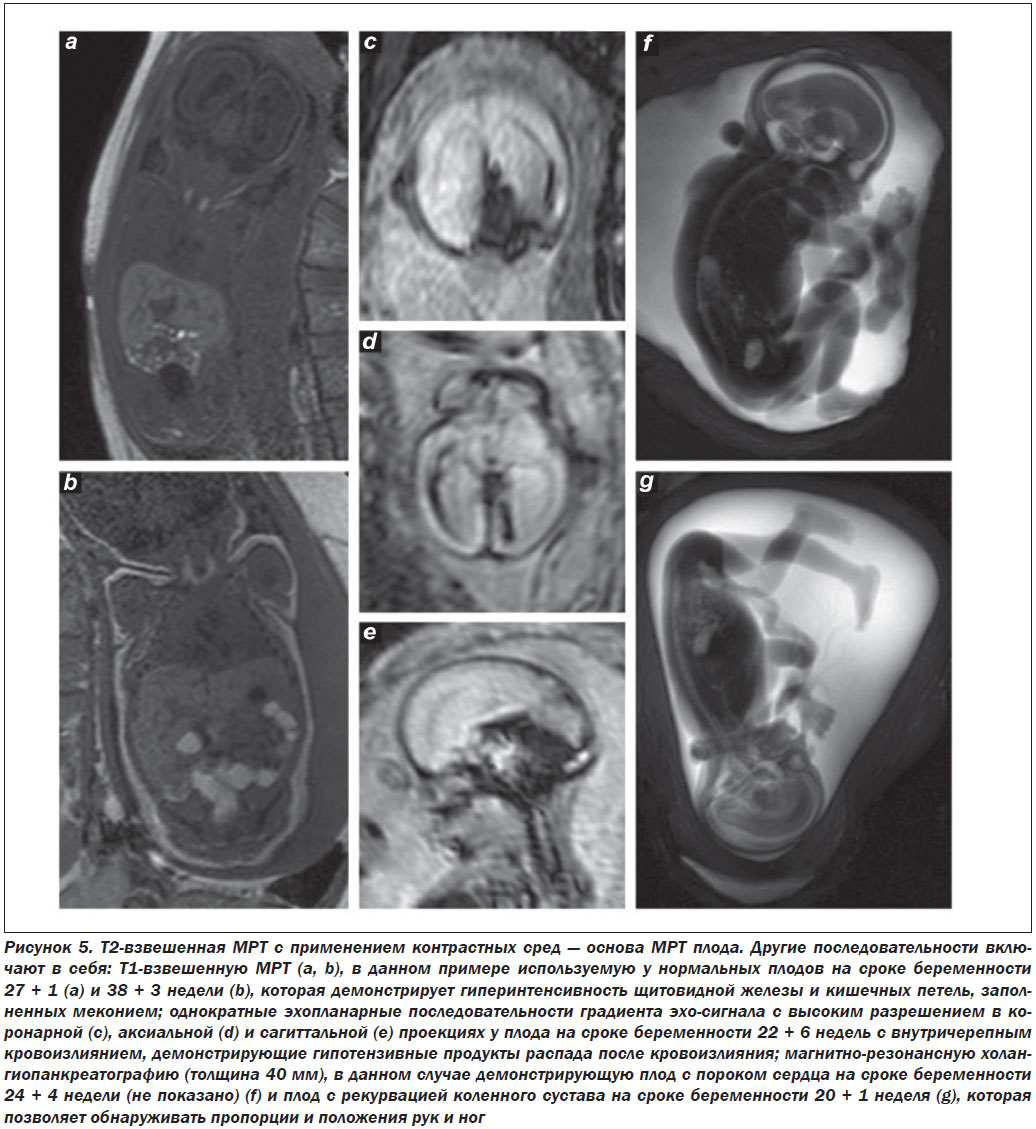
2. Т1-взвешенная МРТ плода с применением контрастных сред достигается путем использования последовательностей двухмерного градиентного эхо-сигнала (ГЭС) при напряженности 1,5 Т. Для улучшения качества исследование проводится во время задержки женщиной дыхания приблизительно на 15 с — это дает возможность получить изображения без артефактов, связанных с движениями [27].
Т1-взвешенная МРТ с применением контрастных сред позволяет идентифицировать метгемоглобин при
подостром кровотечении, очаги кальцификации, железы и меконий [27] (рис. 5 а, b).
3. Однократные эхопланарные (ЭП) ГЭС-последовательности с высоким разрешением (ОВР) используются для визуализации костных структур, очагов кальцификации и продуктов распада крови, таких как дезоксигемоглобин, который является признаком свежего кровотечения, или гемосидерин, который является следами более раннего кровотечения [28] (рис. 5 c–e).
4. Опциональные последовательности включают в себя: диффузионно-взвешенную визуализацию, диффузионно-тензорную визуализацию, динамические СПУС-последовательности и ОВР-последовательности магнитно-резонансной холангиопанкреатографии, которые предоставляют трехмерные изображения (рис. 5 f, g).
Во всех случаях необходимо выполнять коррекцию в области сканирования, представляющей диагностический интерес. В большинстве случаев достаточной будет толщина среза 3–5 мм с 10–15% перекрестным разрывом. Исследование должно включать по меньшей мере Т2-информацию в трех ортогональных плоскостях мозга и тела плода и T1- и ГЭС-ЭП-последовательности в одной или двух плоскостях, предпочтительно лобной и сагиттальной.
Данный минимальный протокол должен выполняться в течение менее чем 30 минут и допускается даже при движении плода и повторении последовательностей. Только те исследования можно назвать выполненными на современном техническом уровне, которые проводятся в соответствии с этим протоколом (стандарт надлежащей практики).
Стандартизированные плоскости для обследования головного мозга плода
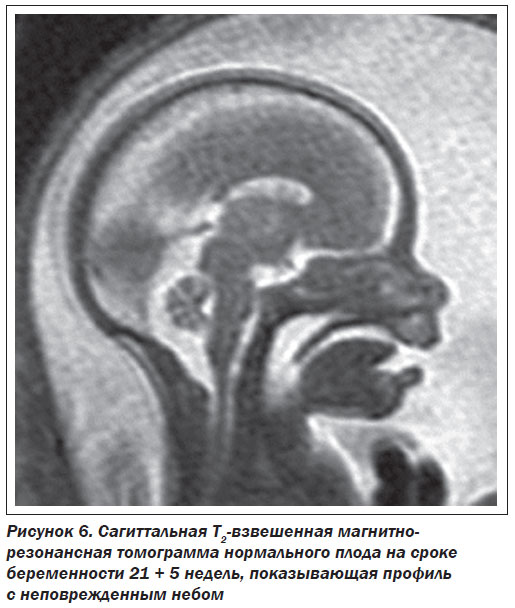
1. Сагиттальные срезы через голову, включая середину сагиттальной плоскости с изображением мозолистого тела, акведука и гипофиза.
2. Коронарные срезы, параллельные стволу мозга, с симметричной визуализацией структур внутреннего уха.
3. Аксиальные срезы, перпендикулярные сагиттальным срезам, параллельные направлению мозолистого тела (или основанию черепа в случае отсутствия мозолистого тела), с боковой симметрией, скорректированной в соответствии с коронарными срезами.
Стандартизированные плоскости для обследования тела плода
Их труднее соблюсти, поскольку плод обычно находится в положении, которое не допускает строгого ортогонального размещения срезов.
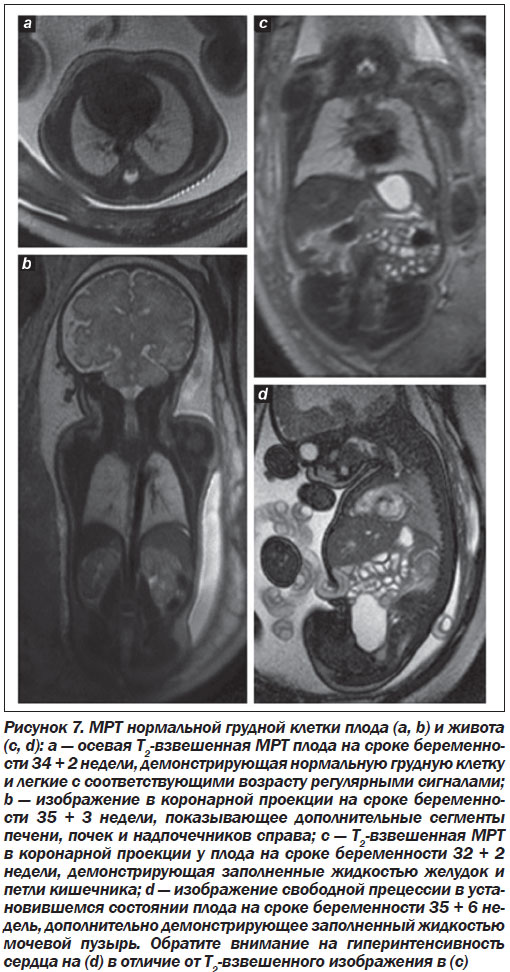
1. Сагиттальные срезы могут быть достигнуты путем размещения срединного среза через грудной отдел позвоночника и место вхождения пуповины.
2. Коронарные срезы должны корректироваться по ходу позвоночника (параллельно грудному отделу позвоночника и фронтальной стенки тела на уровне живота).
3. Аксиальные срезы должны выполняться перпендикулярно продольной оси позвоночника на уровне области сканирования, представляющей диагностический интерес. Например, для выполнения волюметрии легких аксиальные срезы должны быть перпендикулярны грудному отделу позвоночника.
Несмотря на то что обычно измерения уже проводились с помощью УЗ, в отдельных случаях может быть полезным выполнять измерение некоторых структур при МРТ-исследовании [12]. При измерении содержащих жидкость структур важно помнить, что МРТ-оценка обычно является на 10 % более четкой, чем соответствующая УЗ-оценка. При волюметрии легких нормальные измерения МРТ, связанные с гестационным сроком, коррелируют с объемом тела плода [29] и считаются прогнозирующими для результатов в случаях легочной патологии [30].
Хранение магнитно-резонансных изображений
Все результаты исследования должны храниться в соответствии с нормами местной практики, предпочтительно в электронном формате. Для пациента могут быть подготовлены компакт-диски, содержащие результаты обследования, с целью возможной их оценки независимым специалистом (стандарт надлежащей практики).
Составление отчетов
Следует четко различать два вида исследования и указывать в отчете:
1. Целевое исследование, которое направлено исключительно на определенную категорию аномалий плода. Его цель состоит в том, чтобы сфокусировать внимание на конкретном органе или решить конкретный вопрос, а не оценивать весь организм плода.
2. Детальное исследование, которое включает стандартизированную оценку всей анатомии плода аналогично тому, как это описано в рекомендациях МОПУЗАГ [5] для УЗИ во втором триместре беременности (или в других местно используемых рекомендациях) (табл. 3). Это исследование может включать в себя структуры, менее поддающиеся МРТ, чем УЗИ, например структуры сердца. При наличии клинических показаний должны быть описаны экстрафетальные структуры, такие как пуповина, плацента и шейка матки, а также амниотическая жидкость (количество и интенсивность сигнала). В отчете должны быть четко указаны структуры, которые не являются целевыми при обычной методике исследования.
Стандартизованные отчеты должны соответствовать предлагаемой структуре, приведенной в табл. 3 (стандарт надлежащей практики).
Поскольку МРТ, как правило, не является исследованием первой линии, а используется в качестве дополнительного метода обследования после УЗИ, проведенного во втором триместре [31], акцент в данном исследовании должен делаться на структурах, которые сложнее оценить с помощью УЗ. Подробную анатомическую оценку можно выполнять по мере необходимости.
Список литературы
находится в редакции