Вступ
Спінальні інсульти зустрічаються рідко порівняно з інсультами головного мозку. Гострий інфаркт спинного мозку зустрічається в будь-якому віці, але частіше в 41–60 років. Головними факторами ризику інфаркту є захворювання аорти, васкуліти, вертебральні та хронічні навколомедулярні оболонкові процеси, атеросклероз [1, 5].
За даними О.А. Скоромця, частота геморагічного спінального інсульту становила 3,6 % у групі судинних захворювань спинного мозку (1800 пацієнтів) [5]. Найчастіше причиною крововиливу є травма спинного мозку, васкуліт із явищами геморагічного діатезу, вроджені аномалії спинномозкових судин (мальформації), гемангіоми [5].
За локалізацією геморагічні інсульти поділяють на три групи: а) гематомієлія; б) спінальний субарахноїдальний крововилив; в) епідуральна гематома. Дебют захворювання є гострим чи поступовим. Клінічні прояви крововиливу спричинені подразненням мозкових оболонок, поперечним ураженням спинного мозку різного рівня й ступеня та характеризуються: спінальним болем, руховими й чутливими порушеннями, порушенням функцій тазових органів, менінгеальними симптомами.
Діагностика порушень спінального кровообігу у хворих включає проведення рентгенографії хребта, поперекової пункції з ліквородинамічними пробами при наявності підозри на крововилив, магнітно-резонансної томографії (МРТ), МРТ-ангіографії, спінальної селективної ангіографії. Ступінь ураження спинного мозку та збереження його функцій визначають нейрофізіологічними дослідженнями: електронейроміо–графією та визначенням соматосенсорних викликаних потенціалів.
Ефективність лікування спінальних судинних порушень на даний час залежить від глибини неврологічних симптомів у пацієнтів до лікування та патогенетичних механізмів типу судинного процесу. Смертність, за даними літератури, становить від 22,2 до 18,3 %. З тих пацієнтів, які вижили, 57,1 % хворих після лікування потребують інвалідного візка, 25 % можуть самостійно пересуватись за допомогою технічних пристосувань, і тільки 17,9 % можуть рухатися повністю самостійно. 60,7 % хворих потребують постійного сечового катетера, а 28,6 % — періодичної катетеризації [4, 8].
Такі пухлини спинного мозку, як кавернозні мальформації (каверноми, ангіоми й гемангіоми), викликають у хворих інтрамедулярні крововиливи [1, 2]. Найчастіше кавернозні мальформаціїї локалізуються на шийному рівні, рідше — в грудному та грудо-поперековому відділах спинного мозку [1, 7]. Вони вимагають хірургічного лікування [1, 3, 5–7].
Описаний нижче клінічний випадок цікавий тим, що пацієнтка з 13-річного віку спостерігалася неврологами поліклініки з діагнозом розсіяного енцефаломієліту, а гострі неврологічні симптоми ураження спинного мозку, що з’явилися в неї 6–10 жовтня 2016 року, були зумовлені двома захворюваннями.
Клінічний випадок
Хвора В., 31 року, заміжня протягом 10 років. Пацієнтка звернулася в приймальне відділення Львівської лікарні швидкої медичної допомоги 12 жовтня 2016 року зі скаргами на затерплість та слабкість у кінцівках, болі в шиї, утруднене сечовипускання, неможливість ходити, субфебрилітет. Захворіла гостро 6 жовтня в обід вдома, коли вона відмітила затерплість кінцівок та тіла, болі в шиї, утруднення ходи через слабкість у правій нозі. 10 жовтня пацієнтка відмітила слабкість у кінцівках, утруднене сечовипускання, неможливість самостійно ходити, субфебрилітет (37,5 °C).
З анамнезу життя відомо, що хвора з 13 років спостерігалася дитячим неврологом поліклініки у зв’язку з затерплістю у правій руці, відчуттям втоми в правій нозі при ходьбі й зниженням зору на праве око. Після клінічного обстеження (МРТ головного мозку, дослідження очного дна, яке було в нормі) хворій встановлено діагноз «розсіяний енцефаломієліт». Протягом 5 років вона приймала призначене лікування неврологом 1–2 рази на рік без клінічного загострення розсіяного енцефаломієліту. З 2007 року пацієнтка не зверталася до невролога в поліклініку. У 22, 24, 28, 30 років вона народила 4 здорових дітей. Туберкульоз, хворобу Боткіна, малярію, венеричні й психічні захворювання, ВІЛ заперечує. Менструації регулярні.
Хвора оглянута неврологом, нейрохірургом. Проведена комп’ютерна томографія (КТ) головного мозку, шийного відділу хребта апаратом GE CТ/L Dual.
КТ мозку: стовбур мозку, базальні цистерни не деформовані: півкулі мозочка, супратенторіальні відділи без видимих вогнищевих змін, шлуночкова система не дилатована, розширення прозорої перетинки до 5 мм, серединні структури не зміщені; субарахноїдальні конвекситальні простори вільні, не поширені, інтра-, супраселярні відділи без особливостей.
КТ шийного відділу хребта: співвідношення хребців на рівні С4-Тh2 збережені. У просвіті хребтового каналу на рівні С6-С7 визначається зона кальцифікації до 5 мм; ознак травматичного ушкодження хребців не виявлено.
Для уточнення змін спинного мозку доцільна МРТ.
Хвора госпіталізована в неврологічне відділення з діагнозом: об’ємний процес шийного відділу спинного мозку. Вторинна мієлопатія.
Об’єктивно: стан середньої тяжкості. Астенічної будови тіла. Середнього зросту. Шкіра й видимі слизові оболонки чисті. У легенях вислуховується везикулярне дихання. Тони серця звучні, ритмічні. Артеріальний тиск (АТ) 110/70 мм рт.ст. Пульс 100 ударів на хвилину. Живіт м’який, не болючий. Печінка й селезінка не збільшені. Над лобком пальпується сечовий міхур. Симптом Пастернацького негативний з обох боків. Затримка сечі за центральним типом. Температура 38 °C.
У неврологічному статусі: свідомість ясна. Емоційно млява. Функція черепних нервів не порушена.
Рухові розлади у верхніх кінцівках дистально становили 3 бали, у нижніх кінцівка — 2 бали. Тонус м’язів у руках був знижений, в ногах — підвищений. Сухожилкові рефлекси на руках: згинально- і розгинально-ліктьові пригнічені, D = S, п’ясно-променеві не викликалися; на ногах оживлені, D ≥ S. Черевні рефлекси не викликалися. Патологічний рефлекс Бабінського з обох боків. Гіпалгезія з С4-С5 донизу за провідниковим типом. Батіанестезія в ногах і до променевозап’ясткового суглоба рук. Болючість остистих відростків С5-С8 хребців. Затримка сечі за центральним типом. Менінгеальні симптоми відсутні. У ліжку малорухома.
Хвора отримувала: маніт 15% 200,0 мл внутрішньовенно щоденно № 2, фізіологічний розчин 10,0 мл з еуфіліном 2% 5,0 мл внутрішньовенно повільно № 2, дексазон 1,0 мл внутрішньом’язово 4 рази на добу № 3, диклоберл 3,0 мл внутрішньом’язово № 3, анальгін 50% 2,0 мл внутрішньом’язово № 4.
Температура тіла нормалізувалася 16 жовтня.
Клінічні обстеження
Загальний аналіз крові: Нb — 121 г/л, лейкоцити — 12,0 г/л, швидкість осідання еритроцитів — 12 мм/год, еозинофіли — 0, паличкоядерні — 3, сегментоядерні — 73, лімфоцити — 22, моноцити — 2.
Біохімічний аналіз крові: глюкоза — 5,2 ммоль/л, білірубін — 17,93 мкмоль/л, АлАТ — 15 од/л, АсАТ — 22 од/л, креатинін — 89,0 мкмоль/л, сечовина — 5,8 ммоль/л.
Коагулограма: протромбіновий час — 21″, протромбіновий індекс — 71,4 %, фібриноген — 3,6 г/л.
Група крові: О (І), Rh (+).
Загальний аналіз сечі: питома вага — 1015, білок — 0,132 г/л, лейкоцити — 7–8 у полі зору, еритроцити — 10–15 у полі зору.
Консультації спеціалістів
Окуліст: очне дно — диски зорових нервів з чіткими межами, бліді, монотонні. Судини звичайного калібру.
Гінеколог, терапевт: патології не виявлено.
Хірург: даних за гнійно-септичну патологію немає.
Додаткові методи обстеження
ЕКГ: ритм синусовий із частотою серцевих скорочень 80 на хвилину. Перехідна зона — V3.
Хворій проведена МРТ шийного відділу хребта апаратом GE Signa Hdxt 1,5T 13 жовтня.
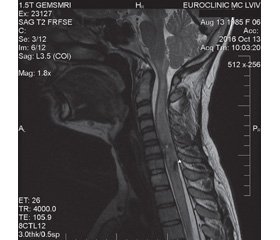
МРТ шийного відділу хребта: інтрамедулярно в правих латеральних відділах спинного мозку на рівні С6 визначається об’ємне утворення розмірами 12 × 18 × 11 мм, сигнал утворення неоднорідний — гіпер–інтенсивний на Т2-зваженому зображені (ЗЗ) з більш гіперінтенсивними кістоподібними включеннями, чіткими гіпоінтенсивними на Т2-ЗЗ контурами та зонами гіпоінтенсивного сигналу по периферії, імовірно, за рахунок відкладень гемосидерину (рис. 1, 3), гіперінтенсивний на STIR, ізоінтенсивний на Т1-ЗЗ. Після довенного контрастування (томовіст) накопичення томовісту в проекції утворення не визначається, візуалізується накопичення томовісту спинним мозком перифокально щодо утворення.
Нижче від рівня даного утворення інтрамедулярно на рівні нижньої третини С7 візуалізується ділянка випадіння сигналу від метгемоглобіну в задніх відділах спинного мозку (рис. 2, 4) на Т2-ЗЗ до 8 мм.
Спинний мозок потовщений на рівні С3-С7, набряк спинного мозку визначається від нижнього краю довгастого мозку до рівня хребця Th3.
Вісь хребта не відхилена. Шийний лордоз випрямлений. Співвідношення хребців не порушене. Тіла хребців звичайної конфігурації, висота та структури без змін інтенсивності сигналу. У тілі Th1 визначається гемангіома розмірами 14 × 10 мм. Міжхребцеві отвори збережені. Міжхребцеві диски збереженої форми, висоти та інтенсивності сигналу. Дугопаросткові суглоби збережені, без кісткових розростань та надмірної кількості рідини.
Діаметр хребцевих артерій збережений.
Дані МРТ свідчать про наявність у латеральних відділах спинного мозку справа інтрамедулярного об’ємного утворення (кавернома) на рівні С6. Крововилив у задні відділи спинного мозку на рівні нижньої третини С7.
Ультразвукове дуплексне обстеження сонних та хребтових артерій (21 грудня): хід сонних артерій правильний, судини прохідні, біфуркація загальної сонної артерії (ЗагСА) у типовому місці. Товщина комплексу інтима-медіа ЗагСА 0,5 мм з обох боків. Хребтові артерії візуалізуються з обох боків, діаметр у межах норми, кровотік не порушений.
Електронейроміографія (ЕНМГ) верхніх кінцівок (27 грудня): ЕНМГ — ознаки асиметричного аксонального ураження рухових волокон дистальної частини серединного та ліктьового нервів із відсутньою функцією справа та суттєвим зниженням зліва (мінімальна функція ліктьового нерва, функція серединного нерва менше від 40 %). Чутлива функція цих нервів збережена. Функція нервів проксимально збережена. Дана картина характерна для ураження проксимальніше від спинномозкового ганглію.
13 жовтня пацієнтка переведена в нейрохірургічне відділення для оперативного лікування.
Операція проведена 18 жовтня. Видалена пухлина каналу хребта на рівні С6 хребця. Розріз шкіри в ділянці остистих відростків Th2-С2 хребців. Проведена ламін–ектомія С7-С3. На рівні С6 хребця оболонка напру–жена. Тверду мозкову оболонку розкрито по середній лінії. Виявлено спайки в ділянці С6, які роз’єднані. Між остистими відростками С5-С6 хребців справа виявлено капілярну паренхіму, яку прокоагульовано та розкрито. Субкапсулярно кускуванням пухлину коричневого кольору видалено. Під час видалення верхнього краю пухлини мала місце тахікардія до 140 ударів на хвилину. Об’єм пухлини 1,5 × 2,0 × 1,5 см. Легкий набряк спинного мозку. Проведена пластика твердої оболонки тахокомбом. Губка в лоно рани. Асептична наклейка.
Патологогістологічний висновок (діагноз): ангіоретикулома.
У результаті клінічного обстеження, на підставі даних неврологічного статусу та оперативного лікування хворій встановлено повний діагноз: кавернозна гемангіома (ангіоретикулома) спинного мозку справа на рівні С6 хребця. Крововилив у задні стовпи на рівні сегмента С8 спинного мозку.
Після проведеної операції стан хворої середньої тяжкості. Неврологічний дефіцит утримується. У ліжку малорухома. Отримувала дезагреганти (пентоксифілін), вітамінотерапію (нейровітан), іпігрікс; постійний сечовий катетер Фолея; заняття з реабілітологом за індивідуальним планом.
З 5 листопада до 2 грудня пацієнтка продовжила лікування у відділенні фізичної реабілітації, з 3 до 31 грудня — у неврологічному відділенні для хворих із порушенням мозкового кровообігу лікарні швидкої медичної допомоги.
9 листопада хворій проведена повторна МРТ.
МРТ шийного відділу хребта: стан після оперативного видалення утворення на рівні С6.
Стоншення та деформація спинного мозку на рівні С6-С7 із ділянкою мієломаляції протяжністю до 15 мм у Т2-ЗЗ (рис. 5), неоднорідність структури спинного мозку за рахунок відкладення гемосидерину по периферії та гемосидерозу стінок центрального каналу (рис. 6). Візуалізуються зони підвищення інтенсивності сигналу на рівні С2-Th3.
У тілі Th1 визначається гемангіома розмірами
14 × 10 мм. Діаметр хребтових артерій збережений.
Дані МРТ свідчать про стан після видалення інтрамедулярної кавернозної мальформації на рівні С6. Післяопераційний дефект дужок хребців С3-С7. Стоншення та деформація спинного мозку на рівні С6-С7 із ділянкою мієломаляції та відкладення гемосидерину по периферії. Гемосидероз стінок центрального каналу.
При виписці з лікарні швидкої медичної допомоги 31 грудня стан хворої середньої тяжкості. У неврологічному статусі: свідомість ясна. Функція черепних нервів не порушена. Активні рухи в кистях рук обмежені, більше в правій, у ногах — різко обмежені. Гіпертонія м’язів нижніх кінцівок. Сухожилкові та періостальні рефлекси на руках: згинально- і розгинально-ліктьові живі, D = S, п’ясно-променеві пригнічені, D < S; на ногах високі, D > S. Патологічний рефлекс Бабінського з обох боків. Клонус правої стопи. Гіпалгезія в сегменті С7 з обох боків. Гіпалгезія з D3 донизу за провідниковим типом. Батіанестезія в пальцях рук та ногах. Менінгеальні симптоми відсутні. Затримка сечі за центральним типом.
Хвора сидить на ліжку, утримує предмети в пальцях лівої руки. Спостерігається збільшення витривалості й покращення вертикалізації пацієнтки. Вона пересувається за допомогою візочка і в супроводі родичів, потребує допомоги сторонніх.
Хворій рекомендоване диспансерне спостереження невролога, уролога поліклініки, догляд за сечовим катетером. Продовжувати реабілітаційні заходи, приймати нуклео Ц.М.Ф., нейромідин, нейровітан, баклофен за схемою.
Обговорення
Описаний нами клінічний випадок цікавий тим, що у хворої порушення спінального кровообігу (крововилив у задні стовпи спинного мозку на рівні С7 хребця) зумовлене кавернозною гемангіомою (ангіо–ретикуломою). Неврологічна симптоматика наростала протягом 4 днів, що було розцінено пацієнткою як загострення розсіяного енцефаломієліту. Головну роль у діагностиці спінального інтрамедулярного крововиливу й кавернозної гемангіоми на рівні С6-С7 хребців відіграла МРТ шийного відділу хребта [2]. Дані МРТ-обстеження дали змогу встановити клінічний діагноз (рис. 1, 4). Локалізація кавернозної гемангіоми інтрамедулярно в правій половині (латерально) шийного потовщення (С7) (рис. 1, 3), набряк, синдром повного ураження спинного мозку вимагали оперативного лікування. Пухлина капсульована на рівні С6 хребця, з незначною екстрамедулярною інвазією, видалена повністю без ускладнень. Гістологічний діагноз видаленої пухлини — ангіоретикулома. Після оперативного втручання неврологічна симптоматика в пацієнтки не наросла. Рана загоєна. Фіксація шийного відділу хребта комірцем Шанца не проводилася.
Болі в шиї, асептична запальна реакція на кров регресували 16 жовтня (10-та доба), що свідчило про сприятливий перебіг спінального крововиливу.
Повторне МРТ шийного відділу хребта (9 листопада) свідчить про те, що ознаки крововиливу в задні стовпи спинного мозку (С8) регресували (рис. 5, 6). Відмічається стоншення спинного мозку з ділянкою мієломаляції на рівні С6-С7, гемосидероз стінок центрального каналу (рис. 5, 6).
Ранній відновний період (з 4 листопада до 31 грудня) в стаціонарі перебігав без ускладнень. Утримується виражений неврологічний дефіцит (гіпалгезія в С7 за сегментарним типом, батіанестезія в пальцях рук та нижніх кінцівках, млявий парез у кистях рук (3–4 бали), нижній спастичний парапарез (2 бали), клонус правої стопи, гіпалгезія з D3 донизу за провідниковим типом, затримка сечі за центральним типом). Спостерігається збільшення витривалості й покращення вертикалізації пацієнтки. Утримує предмети в пальцях лівої руки.
ЕНМГ верхніх кінцівок (27.12) свідчить про патологічне вогнище в шийному потовщенні спинного мозку й асиметричне аксональне ураження рухових волокон дистальної частини серединного та ліктьового нервів і вимагає медикаментозного лікування.
Реабілітаційне лікування пацієнтки тривале й вимагає продовження в реабілітаційному центрі санаторію.
У нашому випадку в пацієнтки впродовж 18 років відбувався повільний ріст кавернозної гемангіоми спинного мозку. Ріст пухлини починався на рівні заднього рогу й бокового стовпа спинного мозку справа згідно зі скаргами хворої. Дитячий невролог не провів диференціальної діагностики між розсіяним енцефаломієлітом і вогнищевим ураженням шийного потовщення спинного мозку протягом 5 років. У дорослому віці хвора народила 4 здорових дітей і не була консультована неврологом під час вагітності. Ріст кавернозної гемангіоми за цей період не супроводжувався в пацієнтки наростанням синдрому ураження бокового стовпа спинного мозку на рівні сегмента С7 клінічно.
Конфлікт інтересів. Автори заявляють про відсутність конфлікту інтересів при підготовці даної статті.

/83-1.jpg )
/83-2.jpg )
/84-1.jpg )
/84-2.jpg )