Газета «Новости медицины и фармации» 13 (628) 2017
Вернуться к номеру
Кір у дітей
Авторы: Марусик У.І.
Вищий державний навчальний заклад України «Буковинський державний медичний університет», м. Чернівці, Україна
Рубрики: Педиатрия/Неонатология
Разделы: Справочник специалиста
Версия для печати
Резюме
Кір — це поширене та висококонтагіозне гостре інфекційне захворювання вірусної етіології, що характеризується тяжким порушенням загального стану та високим рівнем летальності. За визначенням експертів Всесвітньої організації охорони здоров’я, випадком кору може вважатися будь-яке захворювання, що супроводжується температурою, макулопапульозним висипом, а також кашлем, ринітом або кон’юнктивітом.
Короткі історичні відомості
Перше чітке описання клінічних проявів кору зроблене в ІХ ст. арабським лікарем Разесом. У XVІІ ст. прояви кору описали англійські лікарі Т. Сіднем та Р. Мортон. У 1908 р. відомий російський педіатр Н.Ф. Філатов виділив 4 періоди в перебігу кору й назвав їх: прихований (інкубаційний), передвісників (катаральний), висипання і лущення (пігментації). У 1911 р. А. Андерсен та Д. Гольдберг довели вірусну етіологію захворювання, а в 1954 р. Д. Ендерс та Т.К. Піблс виділили збудника. У 1958 р. О. Смородінцев та співавт. виділили вірус із крові та започаткували розробку живої вакцини (застосовується з 1967 р.).
До впровадження вакцинації проти кору щорічно у світі хворіло близько 130 млн осіб, із них понад 2,5 млн помирали.
За даними Європейського регіонального бюро Всесвітньої організації охорони здоров’я, із січня 2011 р. у 29 країнах Європейського регіону зареєстровано понад 30 тис. випадків кору серед усіх вікових груп населення.
Згідно з літературними даними, в Украї–ні за останні 10 років померло 11 дітей.
За останні 15 років ріст захворювання на кір в Україні спостерігався тричі — у 2001, 2006 та 2012 роках. У ці роки захворюваність зростала в десятки і сотні разів. Зокрема, у 2012 році захворіли близько 13 тисяч людей.
Цього року 735 людей із 15 регіонів України захворіли на кір. Більшість із них — діти. Ріст захворюваності насамперед пов’язаний із низьким рівнем вакцинації. У 2016 році лише 45 % дітей в Україні зробили щеплення від кору. Повторну дозу вакцини отримали лише 30 % дітей.
Згідно з даними, наданими Міністерством охорони здоров’я (МОЗ) України, у травні спостерігалося підвищення захворюваності на кір в Одеській та Івано-Франківській областях.
Так, станом на 13 червня 2017 року в Україні зареєстровано 735 випадків кору, з яких 536 — у дітей та підлітків.
Етіологія
Збудником кору є РНК-вмісний вірус (Polynosa morbillarum), що належить до родини Paramixoviridae, роду Morbillivirus. Вірус нестійкий у зовнішньому середовищі, чутливий до ультрафіолетового опромінювання, сонячного світла, висихання.
Епідеміологія
Джерелом інфекції кору є хвора людина, яка стає заразною в останні 24–48 годин інкубаційного періоду. Хворий виділяє вірус упродовж усього катарального періоду і 4 днів після появи висипу, причому найбільш заразним є хворий у катаральному (продромальному) періоді.
Механізм передачі інфекції — аерозольний, шлях передачі — повітряно-крапельний. Вірус у великій кількості потрапляє в оточуюче середовище у вигляді повітряно-крапельних аерозолів під час розмови, кашлю, чхання хворого. Вірус кору дуже леткий — з потоком повітря він може потрапляти в сусідні приміщення й навіть на інші поверхи будинку через вікна, вентиляцію, замкові щілини, тому заразитися можна, просто перебуваючи в одному будинку із хворим, у приміщенні вірус зберігається до 30 хв.
Унаслідок низької стійкості у навколишньому середовищі вірус кору через предмети побуту й продукти харчування не передається. Сприйнятливість неімунних осіб — 95–98 %. Єдиною захищеною від кору когортою є діти перших 3 місяців життя, що народилися від матерів із протикоровим імунітетом. Згодом напруженість уродженого імунітету зменшується, й діти стають сприйнятливими до кору. Імунітет після перенесеної корової інфекції стійкий, як правило, пожиттєвий. Повторні захворювання на кір зустрічаються рідко. Сезонність — осінньо-зимова.
Кір характеризується циклічністю епідемічного процесу зі спалахами кожні 5–6 років.
Патогенез
Вхідними воротами є слизові оболонки верхніх дихальних шляхів і кон’юнктива ока. Після первинної реплікації в підслизовому шарі й регіонарних лімфатичних вузлах вірус проникає в кров (первинна віремія). Надалі вірус кору фіксується в селезінці, печінці, кістковому мозку, лімфатичних вузлах, де розвиваються запальні інфільтрати з проліфера–цією ретикулоендотелію та утворенням багатоядерних гігантських клітин. Оскільки вірус кору має тропність до епітеліальних клітин слизових оболонок і центральної нервової системи, він викликає дистрофію клітин всіх слизових оболонок, особливо дихальних шляхів. Катаральне запалення поєднується з інфекційно-алергічним, результатом чого є коровий висип. Під час віремії при кору нерідко відбувається проникнення вірусу в клітини центральної нервової системи, що може призвести до такого тяжкого ускладнення, як коровий енцефаломієліт. Через дію на моноцити вірус кору стимулює продукцію інтерлейкінів, фактора некрозу пухлини, молекул гістосумісності, водночас пригнічуючи презентацію Т-лімфоцитам антигенів, що призводить до імуносупресії, зниження клітинного імунітету та в подальшому до створення умов для розвитку вторинних бактеріальних ускладнень. Особливо виражений Т-клітинний імунодефіцит відмічається в дітей молодшого віку й зберігається впродовж 25–30 днів після перенесенного захворювання (стан посткорової анергії).
Класифікація (Нісевич Н.І., Учайкін В.Ф., 1985):
І. За формою: типова, атипова.
Атипова форма:
► мітигований кір;
Атипова форма:
► мітигований кір;
► абортивна;
► стерта;
► безсимптомна;
► з агравованими симптомами:
а) гіпертоксична, б) геморагічна, в) злоякісна;
► кір у щеплених.
ІІ. За ступенем тяжкості: легкий, середньої тяжкості, тяжкий.
ІІІ. Перебіг (за характером): гладкий; негладкий (з ускладненнями, нашаруванням вторинної інфекції, загостренням хронічних захворювань).
► стерта;
► безсимптомна;
► з агравованими симптомами:
а) гіпертоксична, б) геморагічна, в) злоякісна;
► кір у щеплених.
ІІ. За ступенем тяжкості: легкий, середньої тяжкості, тяжкий.
ІІІ. Перебіг (за характером): гладкий; негладкий (з ускладненнями, нашаруванням вторинної інфекції, загостренням хронічних захворювань).
Клініка
У клініці кору виділяють 4 періоди хвороби: інкубаційний (9–17 діб), катаральний (4–5 днів), висипу (3–4 дні), пігментації (3–5 днів).
Інкубаційний період при кору триває 9–17 діб. У осіб, які отримували імуноглобуліни з метою екстреної постекспозиційної профілактики чи при введенні препаратів крові, він може подовжуватися до 21 дня.
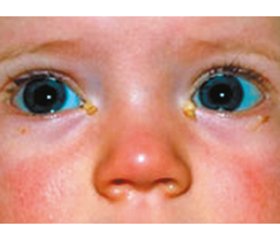
Катаральний період. Для даного періоду характерне поєднання інтоксикації та катарального запалення слизових оболонок, що посилюються до появи висипу. Першими симптомами цього періоду є сухий нав’язливий кашель, закладеність носа з незначними слизовими виділеннями, підвищення температури тіла до 38–39 °С. На 2–3-й день катарального періоду кашель посилюється, з’являються гіперемія кон’юнктиви, склерит, світлобоязнь. Обличчя хворого стає одутлуватим, повіки набряклі, виникають сльозотеча і світлобоязнь. У цей період обличчя хворого схоже на обличчя заплаканої дитини (рис. 1).
Слизові оболонки порожнини рота, м’якого піднебіння стають яскраво-червоними та набряклими. На піднебінні спостерігається неспецифічна енантема — дрібнорозеольозні висипання, що утримуються впродовж усієї хвороби. За 1–2 дня до висипу на слизових оболонках щік з’являються патогномонічні для кору плями Бєльського — Філатова — Копліка — дрібні білуваті точки з вінчиком гіперемії в ділянці малих корінних зубів (рис. 2), але вони можуть бути на слизових оболонках губ, кон’юнктиви, статевих органів. Ці плями не зливаються між собою і не знімаються шпателем, оскільки є ділянками некротизованого епітелію.
Висипний період. Далі на тлі посилення симптомів інтоксикації, посилення катару слизових оболонок, підвищення температури тіла до 38,5–40 °С з’являється дрібно- і середньоплямистий висип на обличчі (період висипу).
Коровий висип — інфекційно-алергічний дерматит із вираженим ексудативним компонентом, що виникає внаслідок взаємодії між сенсибілізованими лімфоцитами та вірусними антигенами в епітелії капілярів і клітинах шкіри (рис. 3).
Спочатку висип наявний за вухами, що є патогномонічною ознакою кору. На 2-й день висип опускається на тулуб, елементи його стають більшими за розміром, виникають папули. При типовому перебігу кору на третій день висипання елементи з’являються на дистальних ділянках рук та ніг (рис. 4).
Висип рясний, може бути зливним, розташовується на незміненій шкірі. Часто висип при кору може з’являтися у 2 етапи: перший день — голова, тулуб, другий день — кінцівки. Під час появи висипу посилюється кашель, виділення з носу стають густими, можлива осиплість голосу. На 1–2-й день висипання зникають плями Бєльського — Філатова — Копліка.
Період пігментації. З 2–7-го дня висипного періоду елементи висипу перетворюються на пігментні плями. Як правило, це відбувається в тій же послідовності, як і з’являвся висип. У цей період зникають інтоксикація, катаральні явища, з боку слизових оболонок може з’явитися дрібнопластинчасте лущення шкіри.
Період реконвалесценції. Після перенесеного кору в дитини тривалий час зберігаються явища астенії та анергії.
Абортивна форма (від слова abortus — «обрив») — починається типово, однак обривається на 1-шу — 2-гу добу висипного періоду. Висип дрібний, у невеликій кількості, лише на обличчі та тулубі, його пігментація бліда і короткочасна. Температура тіла може підвищуватися тільки в перший день висипу.
Мітигована форма (від слова mitis — «легкий») — виникає при введенні контактним дітям препаратів, що містять антитіла. Інкубаційний період подовжується до 21 дня. Відмічаються слабкі та можливо нетипові клінічні симптоми. Відсутня етапність висипу.
Кір у щеплених виникає в дітей, щеплених живою протикоровою вакциною. Перебігає як легка, рідше — середньотяжка типова форма кору.
Ускладнення. Поділяють:
1) на первинні — власне корові (зумовлені дією вірусу), що виникають у гострому періоді (катаральний та висипний):
► стенозуючий ларинготрахеїт;
► пневмонія;
► енцефаліт та енцефаломієліт;
► ентероколіт;
► міокардит, перикардит;
► дефіцит вітаміну А аж до сліпоти;
► тромбоцитопенічна пурпура («чорний кір»);
► безжовтяничний гепатит.
► стенозуючий ларинготрахеїт;
► пневмонія;
► енцефаліт та енцефаломієліт;
► ентероколіт;
► міокардит, перикардит;
► дефіцит вітаміну А аж до сліпоти;
► тромбоцитопенічна пурпура («чорний кір»);
► безжовтяничний гепатит.
2) вторинні (зумовлені приєднанням вторинної бактеріальної інфекції) — виникають у періоді пігментації:
► стоматит, гінгівіт, глосит;
► отит, синусит;
► бронхіт, пневмонія, плеврит;
► гнійний кон’юнктивіт, блефарит, виразковий кератит;
► інфекція сечових шляхів;
► гастроентероколіт.
► стоматит, гінгівіт, глосит;
► отит, синусит;
► бронхіт, пневмонія, плеврит;
► гнійний кон’юнктивіт, блефарит, виразковий кератит;
► інфекція сечових шляхів;
► гастроентероколіт.
Основні діагностичні ознаки кору:
► епіданамнез (контакт, повітряно-крапельний шлях передачі, осінньо-зимова сезонність);
► 4 періоди (катаральний, висипу, пігментації, реконвалесценції);
► симптом Філатова — Бєльського — Копліка;
► етапність та поширеність висипу (обличчя, тулуб, кінцівки);
► плямисто-папульозний висип із тенденцією до злиття на незміненій шкірі.
► епіданамнез (контакт, повітряно-крапельний шлях передачі, осінньо-зимова сезонність);
► 4 періоди (катаральний, висипу, пігментації, реконвалесценції);
► симптом Філатова — Бєльського — Копліка;
► етапність та поширеність висипу (обличчя, тулуб, кінцівки);
► плямисто-папульозний висип із тенденцією до злиття на незміненій шкірі.
Діагностика
1. Загальний аналіз крові — лейкопенія, лімфоцитоз, еозинофілія, моноцитопенія, тромбоцитопенія.
2. Цитологічне дослідження (цитоскопія) носових виділень чи мазків-відбитків із ротоглотки — виявлення типових для кору багатоядерних гігантських клітин.
3. Серологічні методи (реакція гальмування гемаглютинації та реакція пасивної гемолітичної аглютинації) — збільшення титру антитіл у динаміці в 4 рази та більше.
4. Імуноферментний аналіз — виявлення антитіл до вірусу кору класу IgМ (гострий період), наростання титру класу IgG у 4 рази та більше (перенесена хвороба).
Диференціальна діагностика: гострі респіраторні вірусні інфекції, краснуха, інфекційний мононуклеоз, скарлатина, псевдотуберкульоз, лептоспіроз, ентеровірусна інфекція, алергічний висип.
Лікування (згідно з наказом МОЗ № 354 від 09.07.2004 р.). Здійснюється переважно в домашніх умовах.
Госпіталізації підлягають хворі:
► першого року життя;
► з тяжкими формами кору;
► з ускладненнями;
► за епідемічними показаннями.
► першого року життя;
► з тяжкими формами кору;
► з ускладненнями;
► за епідемічними показаннями.
Неускладнений легкий, середньотяжкий кір та атипові форми кору не потребують медикаментозного лікування. Хворим призначають: ліжковий режим упродовж періоду гарячки, гігієнічні заходи ротової порожнини й очей, часто провітрюють приміщення. При нежиті застосовують судино–звужуючі препарати, при кашлі — муколітичні препарати. У США було доведено, що призначення дітям, хворим на кір, вітаміну А знижує тяжкість хвороби і ризик розвитку ускладнень. Вітамін А рекомендується призначати дітям віком від 6 до 12 місяців по 100 000 МО всередину, пацієнтам старше 1 року — по 200 000 МО. Доцільно також призначати вітамін С.
До етіотропних засобів лікування кору можна віднести рибавірин. Вірус кору чутливий до дії даного препарату. Його призначають при тяжких формах захворювання, ускладнених коровою пневмонією, енцефалітом, пацієнтам, які страждають від імунодефіцитних станів та СНІДу. Доза препарату становить 10–14 мг/кг на добу.
Дітям раннього віку при тяжких формах кору призначають імуноглобуліни внутрішньом’язово чи внутрішньовенно.
Лікування ускладнень — за відповідними протоколами МОЗ України.
Заходи щодо контактних. Контактним із хворим на кір віком від 1 до 30 років, нещепленим, які не хворіли на кір, які не мають протипоказань до вакцинації проти кору, не пізніше ніж через 72 години з моменту контакту вводиться протикорова вакцина. Вакцинація пізніше 72 годин після контакту може бути не тільки неефективною, але і шкідливою.
Дітям віком від 3 місяців до 3 років життя, з імунодефіцитними станами, з протипоказаннями до вакцинації живими вакцинами, вагітним контактним із кору не пізніше 5-го дня від моменту контакту вводиться нормальний імуноглобулін у дозі 0,25 мл/кг маси тіла.
На контактних дітей у дитячих колективах накладається карантин із 9-го по 17-й день із дня контакту, а на тих дітей, які отримали імуноглобулін, — до 21-го дня. Ізоляція хворих — від початку хвороби до 5-го дня висипу, за наявності ускладнень — до 10-го дня з дня появи висипу.
Умови виписки. За умови клінічного видужання, але не раніше 5-го дня після появи висипки. За наявності ускладнень — не раніше 10-го дня.
Допуск у колектив. Після клінічного видужання, але не раніше 5-го дня після появи висипки.
Диспансеризація. Не проводиться.
Специфічна профілактика (згідно з наказом МОЗ України № 551 від 11.08.2014 р.).
Активна профілактика кору проводиться живою коровою вакциною, що містить у своєму складі атенуйований вірус. Вакцина може випускатися у вигляді моновакцини чи комбінованої вакцини проти кору, краснухи і паротиту. В Україні вакцинація проти кору проводиться комбінованою вакциною у віці 12 місяців, ревакцинація — у 6 років.
Пасивна профілактика кору. Дітям старше 3 місяців, дітям, які не хворіли на кір, нещепленим дітям та контакт–ним із метою екстреної профілактики вводиться нормальний чи протикоровий гамма-глобулін.
Конфлікт інтересів. Автор заявляє про відсутність конфлікту інтересів при підготовці даної статті.
Список литературы
1. Kramariov SO, editor. Іnfekcіjnі hvorobi u dіtej [Infectious diseases in children]. Kyiv: Medicine; 2010. 392 p. (In Ukrainian).
2. Chudna LM. Epidemiological situation of measles in Ukraine for 2002-2006. In: Proceedings “Vcheniya L.V. Gromashevsky in the modern conditions of struggle against infectious diseases”. Kyiv; 2006. 133-8 p. (In Ukrainian).
3. Mojseyeva AV, Vasylyeva VA, Kondrasho–va NS. Measels infection and its prevention at the present stage. Perinatologіja і Pedіatrіja. 2009;4:68-71.
4. Malyi VP. Modern problems of the measles: clinical picture, diagnosis and treatment. Klіnіchna іmunologіja. alergologіja. Іnfektologіja. 2012;1-2(50):10-7. (in Ukrainian).
5. Further Information on Vaccine Safety / Department of Vaccines and Biologicals. Geneva: WHO, 2008.
6. Moiseyeva GV. Impact of immune prophylaxis on the epidemic process of measles. Zdorov’ye Rebenka. 2010;3(24):89-92. (In Ukrainian).
7. Ajdaraliyeva Ch.X. Prospects for elimination of measles in Ukraine. SES. 2005;1:56.
8. Kramaryev SO, Yevtushenko VV, Vygovska OV. Measles in children: an actual issue of the present. Modern infections. 2009;3-4:82-6. (In Ukrainian).
9. Moiseyeva GV. Koncepcіja elіmіnacії koru v umovah Ukraїni [The concept of elimination of bark in Ukraine]. Kyiv; 2011. 36 p. (In Ukrainian).
10. Global measles and rubella strategic plans: 2012-2020. – Geneva: WHO; 2012. 44 p. Available from: http://apps.who.int/iris/bitstream/10665/44855/1/9789241503396_eng.pdf
11. Patel MK, Gacic-Dobo M, Strebel PM, et al. Progress Toward Regional Measles Elimination – Worldwide 2000–2015. 2016;65(44):1228-33.
12. World health statistics. 2012. – Geneva: WHO; 2012. 180 p. Available from: http://www.who.int/gho/publications/world_health_statistics/2012/en/
13. Kutsina DV, Rubtsova EI. Studying the dynamics of vaccine-preventable childhood infections in Transcarpathian region. Ukraina. Zdorov’ja Nacіi. 2017;2(43):57-61. (In Ukrainian).
14. Kramaryev SO, Vygovska OV, Shpak IV, et al. Contemporary course of measles in children. Pediatrician. 2013;3(24):26-31. (In Ukrainian).
15. Vygovska OV, Kramaryev SO, Shpak IV, et al. Kir in children. Clinical Immuno–logy. Allergology. Infectology. 2013;4(63):12-9. (In Ukrainian).
16. Duru CO, Peterside O, Adeyemi OO. A 5 year review of childhood measles at the Niger Delta University Teaching Hospital, Bayelsa state, Nigeria. Journal of Medicine and Medical Sciences. 2014;5(4):78-86.
17. Shakeel A, Mukhtiar A, Sherbaz HK. Risk Factors Associated with Complicated Measles in Children. P J M H S. 2014;8(2):469-71. (In Dutch). PMID: 9555140.
18. Perry RT, Halsey NA. The clinical significance of measles: a review. J Intect Dis. 2004;189:4-16. PMID: 15106083. doi: 10.1086/377712.
19. Lagunju IA, Orimadegun AE, Oyedem DG. Measles in Ibadan: A continuous scourge. Afr J Med Sci. 2005;34(338):7-9. PMID: 16752670.
20. Polyak MA. Basic clinical and pathogenetic mechanisms of development of cow infection. Scientific Bulletin of Uzhgorod University, series "Medicine". 2013;1(46):37-40. (In Ukrainian).
21. Duda AK. Measles: "Baby" infections show themselves. Mistectvo lіkuvannja. 2011;9:34-8. (In Russian).
22. Kaspina AI, Drozhzhina VA, Bojchenko DG. Scarlet fever, measles, rubella. Their similarity and differences in clinical manifestations on the mucous membrane of the rotosynopharynx and skin. Institut stomatologii. 2005;26:88-9. (In Russian).
23. Kramaryev SO. Іnfekcіjnі hvorobi u dіtej (klіnіchnі lekcії) [Infectious diseases in children. Clinical lectures]. Kyiv: MORION; 2003. 479 p. (In Ukrainian).
24. Minina TD. Detskie infekcii. Vetrjanka, krasnuha, svinka, skarlatina, kokljush, kor' i drugie [Childhood infections: chickenpox, rubella, mumps, scarlet fever, pertussis, measles and others]. Saint-Petersburg: Ves’; 2005. 118 p. (In Russian).
25. Avota E, Gassert E, Schneider-Schaulies S. Measles virus-induced immunosuppression: from effectors to mechanisms. Med Microbiol Immunol. 2010;199(3):227-37. doi: 10.1007/s00430-010-0152-3.
26. Griffin DE, Lin WH, Pan CH. Measles virus, immune control, and persistence. FEMS Microbiol Rev. 2012.;36(3):649-62. doi: 10.1111/j.1574-6976.2012.00330.x.
27. Plemper RK, Brindley MA, Iorio RM. Structural and mechanistic studies of measles virus illuminate paramyxovirus entry. PLoS Pathog. 2011;7(6):e1002058. doi: 10.1371/journal.ppat.1002058.
28. de Vries RD, Mesman AW, Geijtenbeek TB, et al. The pathogenesis of measles. Curr Opin Virol. 2012;2(3):248-55. doi: 10.1016/j.coviro.2012.03.005.
29. Yanagi Y, Takeda M, Ohno S. Measles virus: cellular receptors, tropism and pathogenesis. J Gen Virol. 2006;87, pt. 10:2767-79. doi: 10.1099/vir.0.82221-0.

/12-1m.jpg)
/12-2m.jpg)
/13-1m.jpg)
/13-2m.jpg)