Вступ
Медико-соціальне значення проблеми інсультів визначається високим рівнем захворюваності, смертності, інвалідності. Для другої декади ХХІ сторіччя характерний високий рівень захворюваності та смертності від судинно-мозкових захворювань, а також ріст інвалідності в популяції після перенесеного інсульту. За даними ВООЗ, щороку у світі спостерігається близько 17,5 млн мозкових інсультів (МІ), що на 68 % більше, ніж у 1990 році. У США — до 700 тис. МІ, у Росії — понад 450 тис. МІ, а в Україні — 110–120 тис. Так, за 2016 рік захворюваність на МІ становила 117 124 випадки, що відповідно на 10 тис. населення становить 29,3. Інсульт — одна з глобальних медико-соціальних проблем суспільства, оскільки мозкові інсульти посідають друге місце серед причин смертності й перше — серед причин стійкої втрати працездатності в усіх країнах світу [1, 2]. За даними Kuklina et al. [10], гіпертонічні кризи є факторами ризику виникнення інсульту у вагітних. Інші літературні джерела [6, 9, 11, 13, 14] показали подібні результати. Проведене порівняльне дослідження серед вагітних жінок без підвищеного кров’яного тиску та вагітних жінок із підвищеним кров’яним тиском, що ускладнює вагітність, імовірно, з шостого по дев’ятий місяць, загрожуючи виникненням інсульту [12, 13].
Описані в літературних джерелах [1, 9, 13] інші чинники ризику, що асоціюються з вагітністю та інсультом, включають підвищений кров’яний тиск, цукровий діабет, клапанну серцеву хворобу, гіпер- та гіпокоагулюючі розлади системи крові, системний вовчак, зловживання тютюном, алкоголем, мікроангіопатії, захворювання серця, мігрень та інші чинники ризику інсульту, а також з ускладненнями вагітності були асоційовані підвищений ризик інсульту, у тому числі пов’язаний з анемією, тромбоцитопенією, переливанням рідини, електролітів, кислотно-лужні розлади та інфекції [9]. Артеріовенозні мальформації (АВМ) є рідкісною патологією із частотою пенетрантності 1 : 100 000. Частота у вагітних не відрізняється від такої в невагітних [3]. Під час вагітності описано поодинокі випадки даної патології. Внутрішньомозкові, внутрішньошлуночкові та субарахноїдальні крoвовиливи є третьою за поширеністю неакушерською причиною материнської смертності [7]. АВМ судин головного мозку є причиною внутрішньочерепних крововиливів у вагітних у 23 % випадків, а материнської смертності — в 5–12 % випадків [7]. АВМ є вродженою аномалією розвитку судинної системи головного мозку та являє собою пряме артеріовенозне шунтування без проміжних капілярів [3, 5, 7]. Може локалізуватись в усіх відділах півкуль мозку та дещо рідше — у задній черепній ямці, підкіркових структурах. Чоловіки хворіють удвічі частіше. Внутрішньомозкові, внутрішньошлуночкові та субарахноїдальні крововиливи є найбільш частими проявами АВМ, що зустрічаються в 50–70 % випадків із віковим піком у 20–40 років. Клінічні прояви включають раптовий головний біль, нудоту, блювання, ригідність м’язів потилиці, епілептиформні напади [3, 8]. Вогнищева симптоматика може бути відсутня, її наявність свідчить про формування внутрішньомозкової гематоми. Розлади свідомості під час нападу (приглушеність, сопор, кома) є несприятливими прогностичними ознаками та потребують негайної консультації нейрохірурга [2, 4, 8].
Наводимо випадок геморагічного інсульту внаслідок розриву артеріовенозної мальформації головного мозку у вагітної в терміні 32–33 тижні.
Клінічний випадок
У нас спостерігалася й лікувалася пацієнтка В., віком 39 років, жителька Чернігівської області. Тимчасово перебувала у рідних у м. Броварах Київської області, звідки доставлена швидкою допомогою в тяжкому стані. Оглянута невропатологом, гінекологом, терапевтом, реаніматологом у приймальному відділенні Броварської районної центральної лікарні (БЦРЛ). Жінка була вагітна, вагітність V, пологи мали бути треті. Тяжкий коматозний стан. Мозкова кома ІІ–ІІІ ст. Анамнез хвороби: зі слів родичів, захворіла гостро 28.04.2017, відчула різкий головний біль, втратила свідомість. Вагітна 32–33 тижні. Госпіталізована у відділення реанімації та інтенсивної терапії № 1. Об’єктивно: на момент надходження стан тяжкий. Соматично: артеріальний тиск (АТ) 130/80 мм рт.ст., частота серцевих скорочень (ЧСС) 76/хв, частота дихання (ЧД) 18/хв, температура 36,6 °С. При огляді нейрохірургом, невропатологом відмічено в неврологічному статусі: свідомість порушена за типом коми ІІ ст. За шкалою коми Глазго (ШКГ) — 5–6 балів, неврологічний дефіцит за шкалою тяжкості інсульту Національних інститутів здоров’я США (NIHSS) — 20–22 бали. Зіниці D > S, фотореакції мляві, сухожильні й періостальні рефлекси D < S, лівобічна геміплегія (м’язова сила — 0 балів), лівобічна гемігіпестезія, патологічні ступневі знаки — симптом Бабінського ліворуч, менінгеальна симптоматика. Лабораторні методи дослідження 28.04.2017: загальний аналіз крові (ЗАК), загальний аналіз сечі (ЗАС), біохімічний аналіз крові, коагулограма без суттєвих відхилень показників. Терміново проведено ультразвукову допплерографію. Висновок: термін вагітності 32–33 тижні, тазове передлежання. Загроза для плода. Встановлено попередній діагноз: гостре порушення мозкового кровообігу за геморагічним типом у басейні правої середньої мозкової артерії; набряк головного мозку; мозкова кома ІІ ст.; V вагітність терміном 32–33 тижні; пологи III, очікувані.
/60-1.jpg)
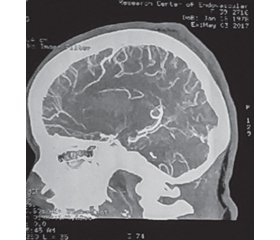
З проведенням нейровізуалізації о 15:23 на комп’ютерному томографі Toshiba Asteion клінічний діагноз підтвердився (інсульт-гематома правої лобно-скроневої ділянки головного мозку, неправильної форми, щільність від +66 до +78 од. НІ (кров), умовні розміри 6,4 × 4,0 × 4,2 см, дифузний набряк мозкової тканини, обтураційна гідроцефалія) (рис. 1). Хвору доставили в операційну, премедикація — антихолінергічні, антигістамінні, знеболювальні ліки, одночасно проводилась в/в інфузійна терапія із застосуванням дезінтоксикаційних, протинабрякових, гемостатичних та нейропротекторних (Церебролізин 20 мл в/в краплинно) препаратів. Проводили постійний моніторинг стану плода. Про випадок повідомили в Київську обласну клінічну лікарню № 1, усі профільні спеціалісти були викликані в БЦРЛ. Проведено повторний консиліум у складі районних та обласних профільних спеціалістів. Об’єктивно: пацієнтка без суттєвих змін щодо попереднього консиліуму. Висновок: моніторинг вітальних функцій жінки та плода. Вагітність відповідала терміну 32 тижні. Брадикардія плода. Первинні ознаки дистресу плода. Для порятунку життя жінки та плода прийнято рішення терміново провести розродження — кесарів розтин з одночасним видалення інсульт-гематоми. 28.04.2017 проведені операції: кесарів розтин; резекційна трепанація черепа в правій лобно-скроневій ділянці, видалення мозкової інсульт-гематоми в правій лобно-скроневій ділянці. Гемодинаміку підтримували мікродозами дофаміну 4% через перфузор (2–5 мкг/кг/хв) протягом усього операційного втручання. Під час операційного втручання при проведенні загальної анестезії коливань гемодинамічних показників не відмічалось. Операційне втручання та загальне знеболювання тривало 1 год 20 хв, одночасно працювали дві ланки лікарів: нейрохірург — на видаленні внутрішньомозкової гематоми, акушер-гінеколог виконував кесарів розтин. О 16:40 28.04.2017 народився хлопчик, вага 2,4 кг, зріст 44 см, окружність голови 31 см, грудної клітки — 29 см, за шкалою Апгар — 3–1–4–6–7 балів, попередньо — асфіксія новонароджених, тяжкий респіраторний дистрес-синдром І типу, тяжкі дихальні порушення, недоношеність — 32 тижні. Дитину спецтранспортом переправлено в обласну дитячу лікарню. Після закінчення хвору переведено до відділення анестезіології та інтенсивної терапії № 1, продовжено штучну вентиляцію легенів. 28.04.2017 о 18:30 хвору екстубовано, дихання самостійне, адекватне, проводиться подача зволоженого О2 через носові канюлі, свідомість на рівні 12–13 балів за ШКГ, за NIHSS — 15–16 балів, на питання відповідає односкладно, швидко виснажується, орієнтується у своїй ситуації. Неврологічний статус: черепно-мозкові нерви — різниця очних щілин D > S, зіниці S = D, легка асиметрія обличчя. Сухожилкові рефлекси D > S. Рухи в лівих кінцівках обмежені, помірний лівобічний геміпарез та гемігіпестезія. М’язова сила в лівій руці — 0 балів, а в нозі — до 2 балів. Патологічні знаки на ступнях — симптом Бабінського зліва. Менінгеальні знаки слабопозитивні. Проводилось консервативне лікування із застосуванням дезінтоксикаційної, протинабрякової, антибактеріальної та нейропротекторної (Церебролізин 10 мл в/в краплинно) терапії. Стан хворої покращився — позитивна динаміка. Соматичний статус — без проявів гострої патології. АТ 140/80 мм рт.ст., ЧСС 74/хв, ЧД 18/хв, температура 36,6 °С. Неврологічний статус: свідомість порушена за типом поверхневого оглушення, 13–14 балів за ШКГ, а неврологічний дефіцит кореляційно зменшився, за шкалою тяжкості NIHSS — 12–15 балів, зіниці D > S, фотореакції живі, парез погляду вліво, ковтання в нормі, мовлення в нормі, сухожильні й періостальні рефлекси D > S, лівобічний геміпарез (у нозі — до 3 балів, у руці — до 2 балів), патологічні ступневі знаки — симптом Бабінського ліворуч, менінгеальна симптоматика негативна. Місцево: післяопераційна рана загоюється первинним натягом, пульсація мозку простежується.
/61-1.jpg)
03.05.2017 року проведено селективну церебральну ангіографію в Київському науково-дослідному інституті нейрохірургії НАМН України ім. А.П. Ромоданова. Післяопераційна контрольна селективна ангіографія від 03.05.2017 року (рис. 3) засвідчує відсутність контрастування АВМ, остання емболізована на всьому протязі (тотальне виключення). На момент повторного надходження (історія хвороби № 7568 від 03.05.2017) стан хворої тяжкий. Соматичний статус: АТ 130/80 мм рт.ст., ЧСС 76/хв, ЧД 18/хв, температура 36,6 °С. Неврологічний статус: свідомість порушена за типом поверхневого оглушення, 13–14 балів за ШКГ, неврологічний дефіцит кореляційно зменшився, за шкалою NIHSS — 10–13 балів. Зіниці D = S, фотореакції живі, парез погляду вліво, ковтання в нормі, мовлення в нормі, сухожильні та періостальні рефлекси D > S, лівобічний геміпарез (у нозі — до 3 балів, у руці — до 2), лівобічна гемігіпестезія, патологічні ступневі симптоми — Бабінського ліворуч, менінгеальна симптоматика негативна.
/61-2.jpg)
09.05.2017. Лабораторні методи дослідження: ЗАК, ЗАС, біохімічний аналіз крові, коагулограма без суттєвих відхилень показників. Огляд невролога, гінеколога, кардіолога. Проводилось консервативне лікування з використанням аналгетичної, дезінтоксикаційної, протинабрякової, антибактеріальної, нейропротекторної (Церебролізин 10 мл в/в краплинно) терапії. Стан хворої покращився — позитивна динаміка. Соматичний статус — без проявів гострої патології. АТ 140/80 мм рт.ст., ЧСС 74/хв, ЧД 18/хв, температура 36,6 °С. Неврологічний статус: у свідомості, 15 балів за ШКГ, неврологічний дефіцит кореляційно зменшився, за шкалою NIHSS — 11–13 балів, за шкалою Ренкіна — 4 бали, індекс Бартел — 50–75 балів, зіниці D = S, фотореакції живі, парез погляду вліво, девіація язика вправо, ковтання в нормі, мовлення в нормі, сухожильні та періостальні рефлекси D < S, лівобічний геміпарез (у нозі — до 3–4 балів, у руці — до 2 балів), патологічні ступневі симптоми — Бабінського ліворуч, менінгеальна симптоматика негативна. Місцево: післяопераційна рана загоїлась первинним натягом. Зняті шви. З огляду на позитивну динаміку, наростання сили в лівих кінцівках, регрес загальномозкової симптоматики; після консультацій з обласними реабілітологами хвора переводиться 15.05.2017 р. у спеціалізований реабілітаційний центр при Київській обласній клінічній лікарні № 1. Рекомендовано: операція — пластика кісткового дефекту в правій лобно-скроневій ділянці через 1 міс.
Обговорення. Після екстреного консиліуму фахівців була проведена подвійна нейрохірургічна та акушерсько-гінекологічна операція. Після реабілітаційного лікування хвору В., 39 років, госпіталізували в Броварський нейрохірургічний центр 03.07.2017 для краніопластики. Надійшла зі скаргами на слабкість у лівих кінцівках, більше в руці, головні болі, загальну слабкість. На момент надходження стан відносно стабільний. Соматично: АТ 130/80 мм рт.ст., ЧСС 76/хв, ЧД 18/хв, температура 36,6 °С. Неврологічно: у свідомості, 15 балів за ШКГ, неврологічний дефіцит кореляційно зменшився, за шкалою NIHSS — 7–8 балів, за шкалою Ренкіна — 3–4 бали, індекс Бартел — 75–90 балів, зіниці D = S, фотореакції живі, парез погляду вліво, девіація язика вправо, ковтання в нормі, мовлення в нормі, сухожильні й періостальні рефлекси D < S, лівобічний геміпарез (у нозі — до 3–4 балів, у руці — до 2), гемігіпестезія зліва, патологічні ступневі знаки — симптом Бабінського ліворуч, менінгеальна симптоматика негативна. Лабораторні методи дослідження 03.07.2017: ЗАК, ЗАС, біохімічний аналіз крові, коагулограма без суттєвих відхилень показників. Операція від 03.07.2017 — краніопластика краніодефекту в правій лобно-скроневій ділянці титановою сіткою. Далі проводилось консервативне лікування з використанням аналгетичної, антибактеріальної та гомеопатичної терапії. Стан хворої покращився — позитивна динаміка. Соматично — без проявів гострої патології. АТ 140/80 мм рт.ст., ЧСС 74 хв, ЧД 18/хв, температура 36,6 °С. Неврологічно: у свідомості, 15 балів за ШКГ, неврологічний дефіцит кореляційно зменшився втричі за шкалою NIHSS — 7–8 балів, рівень функціонального дефіциту за модифікованою шкалою Ренкіна — 2–3 бали, індекс Бартел становив 75–95 балів, зіниці D = S, фотореакції живі, парез погляду вліво, девіація язика вправо, ковтання в нормі, мовлення в нормі, сухожильні й періостальні рефлекси D < S, лівобічний геміпарез (у нозі — до 3–4 балів, у руці — до 2), лівобічна легка гемігіпестезія, патологічні ступневі симптоми — Бабінського ліворуч, менінгеальна симптоматика негативна. Місцево: післяопераційна рана загоюється первинним натягом. З огляду на позитивну динаміку, наростання сили в лівих кінцівках, регрес загальномозкової симптоматики, хвора виписується в поліклініку за місцем проживання. Рекомендовано: нагляд нейрохірурга (невролога) поліклініки; антибіотикотерапія; туалет післяопераційної рани; зняти шви на 7-му — 9-ту добу; лікувальна фізкультура, масаж, електростимуляція апаратом «Міоритм-0-21» лівих кінцівок. Призначені в/в нейропротектори (Церебролізин 10 мл в/в краплинно), вітаміни групи В (В1, B6, B12) та препарат, що покращує проведення нервових імпульсів. СКТ-/МРТ-контроль головного мозку в динаміці. Огляд на медико-соціальній експертній комісії. Проведено повторно спіральну комп’ютерну томографію головного мозку (рис. 4).
/62-1.jpg)
Хвору виписано 06.07.2017 у задовільному стані під нагляд нейрохірурга та невролога за місцем проживання. У свідомості, 15 балів за ШКГ, неврологічний дефіцит кореляційно зменшився втричі за шкалою NIHSS — 5–6 балів, рівень функціонального дефіциту за модифікованою шкалою Ренкіна — 2–3 бали, індекс Бартел становив 85–95 балів.
Висновки
Отримано добрий результат після проведеного лікування з використанням ургентної нейропротекції та нейрорегенерації Церебролізином, що має високі нейротрофічні властивості, мультимодальну дію, призначається як в гострій стадії, так і на етапі реабілітації на підставі доведеної безпеки та ефективності у пацієнтів з інсультами. При взятті на облік вагітних потрібно звертати увагу на анамнестичні дані, спадковість та у випадку підозри на різноманітні аномалії розвитку судин призначати додаткові обстеження, спрямовані на виявлення аномалій, контролювати артеріальний тиск, аналіз сечі на білок, з подальшим призначенням профілактичних й лікувальних заходів та, можливо, направленням пацієнтки в певний термін вагітності на відповідний рівень для запобігання ускладненням.
Конфлікт інтересів. Автори заявляють про відсутність конфлікту інтересів при підготовці даної статті.
Інформація про внесок кожного автора:
Онопрієнко О.П. — збір та обробка матеріалів, аналіз отриманих даних, лікуючий невропатолог пацієнтки, написання тексту, дизайн статті.
Ганич Є.М. — оперуючий нейрохірург пацієнтки, редакція статті, аналіз отриманих даних.
Островерхова М.Р. — головний акушер-гінеколог району, аналіз отриманих даних.
Список литературы
1. Зозуля І.С., Головченко Ю.І., Онопрієнко О.П. Інсульт: тактика, стратегія ведення, профілактика, реабілітація та прогнози: Посібник для лікаря-практика. — К.: ТОВ «Світ успіху», 2010. — 320 с.: іл.
2. Зозуля Ю.П., Міщенко Т.С. Проблеми судинно-церебральної патології та шляхи їх вирішення // Журнал Акад. мед. наук України. — 2011. — Т. 17, № 1. — С. 19-25.
3. Интракраниальные артериовенозные мальформации во время беременности, родов и послеродового периода / Е.М. Шифман, А.В. Куликов, А.Ю. Лубнин [и др.]. ФГБОУ ВПО Российский университет дружбы народов Минобрнауки РФ, 117198, Москва; ГБОУ ВПО Уральская государственная медицинская академия Минздрава РФ, 620028, Екатеринбург; НИИ нейрохирургии им. акад. Н.Н. Бурденко РАМН, Москва; ФГБОУ ВПО Новосибирский государственный университет, Новосибирск.
4. Разрыв артериовенозной мальформации во время беременности и в послеродовом периоде / Р.Р. Арустамян, Е.С. Ляшко, Е.М. Шифман [и др.] // Российский медицинский журнал. — 2014. — № 1.
5. Сивоконюк В.В., Літучий В.М., Савчук Д.М. Повідомлення про клінічний випадок геморагічного інсульту у вагітної внаслідок розриву артеріовенозної мальформації мозочка // Шпитальна хірургія. Журнал імені Л.Я. Ковальчука. — 2016. — № 1.
6. Bateman B., Schumacher H., Bushnell C.D. et al. Intracerebral hemorrhage in pregnancy. Frequency, risk factors, and outcome // Neurology. — 2006. — 67. — 424-429. [PubMed]
7. Cerebral arteriovenous malformation in pregnancy: Presentation and neurologic, obstetric, and ethical signicance / J. James, M.D. Finnerty, A. Christian [et al.] // American Journal of Obstetrics and Gynecology. — 1999. — Vol. 181, № 2.
8. Endovascular treatment of acutely ruptured intracranial aneurysms in pregnancy / M. Piotin, C.B. de Souza Filho, R. Kothimbaka, J. Moret // Am. J. Obstetr. Gynecol. — 2001. — Vol. 185. — P. 1261-1262.
9. James A.H., Bushnell C.D., Jamison M.G. et al. Incidence and risk factors for stroke in pregnancy and the puerperium // Obstetrics & Gynecology. — 2005. — 106. — 509-516. [PubMed].
10. Kuklina E.V., Tong X., Bansil P. et al. Trends in pregnancy hospitalizations that included a stroke in the United States from 1994 to 2007 // Stroke. — 2011. — 42. — 2564-2570. [PubMed].
11. Kittner S.J., Stern B.J., Feeser B.R. et al. Prenancy and the risk of stroke // N. Eng. J. Med. — 1996. — 335. — 768-774. [PMC free article] [PubMed].
12. Lanska D.J., Kryscio R.J. Stroke and intracranial venous thrombosis during pregnancy and puerperium // Neurology. — 1998. — 51. — 1622-1628. [PubMed].
13. Lanska D.J., Kryscio R.J. Risk factors for peripartum and postpartum stroke and intracranial venous thrombosis // Stroke. — 2000. — 31. — 1274-1282. [PubMed].
14. Sharshar T., Lamy C., Mas J. Incidence and causes of strokes associated with pregnancy and puerperium. A study in public hospitals of Ile de France // Stroke. — 1995. — 26. — 930-936. [PubMed].
15. Yih P.S. Anaesthesia for caesarian section in a patient with intracranial arteriovenosus malformation / P.S. Yih, K.F. Cheong // Anaesth. Intensive Care. — 1999. — Vol. 27. — P. 66-68.
16. [Електронний ресурс] http://pravdatut.ua/news/chudo-vid-brovarskyh-medykiv.

/60-1.jpg)
/61-1.jpg)
/61-2.jpg)
/62-1.jpg)