Газета «Новости медицины и фармации» №5 (654), 2018
Вернуться к номеру
Стандарти медичної допомоги при цукровому діабеті. Діабетична хвороба нирок — 2018
Американская диабетическая ассоциация
Стандарты медицинской помощи при сахарном диабете — 2018
Diabetes Care. — 2018 Jan. — 41(S. 1). — https://doi.org/10.2337/dc18-Sint01.
2. Классификация и диагноз СД
Классификация
СД можно разделить на следующие общие категории:
1. Диабет 1-го типа (результат аутоиммунного разрушения β-клеток, что, как правило, приводит к абсолютному дефициту инсулина).
2. Диабет 2-го типа (прогрессирующее снижение секреции инсулина β-клетками, часто на фоне инсулинорезистентности).
3. Гестационный сахарный диабет (ГСД) (диабет, диагностируемый во втором или третьем триместре беременности, не предшествующий беременности или отсутствовавший до беременности).
4. Специфические типы диабета вследствие других причин, например моногенные формы диабета (в том числе диабет новорожденных и диабет взрослого типа у молодых — MODY-тип), болезни экзокринной части поджелудочной железы, такие как муковисцидоз, медикаментозно- или химически-индуцированный диабет (например, при лечении ВИЧ/СПИДа или после трансплантации органов).
Критерии диагноза СД
— Глюкоза плазмы натощак (ГПН) ≥ 126 мг/дл (7,0 ммоль/л). Натощак определяется как отсутствие потребления пищи (отсутствие калорий) в течение как минимум 8 ч,
или
— 2-часовая глюкоза в плазме крови ≥ 200 мг/дл (11,1 ммоль/л) при проведении перорального теста на толерантность к глюкозе. Тестирование должно быть выполнено, как описано Всемирной организацией здравоохранения, с использованием нагрузки глюкозой в эквиваленте 75 г глюкозы, растворенной в воде,
или
— HbA1c ≥ 6,5 % (48 ммоль/моль). Тест должен проводиться в лаборатории c использованием метода, сертифицированного и стандартизированного NGSP для контроля диабета и его осложнений,
или
— у пациентов с классическими симптомами гипергликемии или гипергликемического криза при случайном определении глюкозы в плазме крови ≥ 200 мг/дл (11,1 ммоль/л);
Примечание: при отсутствии симптомов гипергликемии результаты должны быть подтверждены при повторном тестировании.
Категории повышенного риска развития диабета (преддиабета) у бессимптомных пациентов
1. Тестирование должно быть предложено американцам с лишним весом (ИМТ ≥ 25 кг/м2 или ≥ 23 кг/м2 у американских азиатов), взрослым, имеющим один или более из нижеперечисленных факторов риска:
— HbA1c ≥ 5,7 % (39 ммоль/моль), нарушенная толерантность к глюкозе (НТГ) или изолированный нарушенный уровень глюкозы натощак (ИГТ) при предыдущем тестировании;
— родственник первой степени с сахарным диабетом;
— раса высокого риска/этнической принадлежности (афроамериканец, латиноамериканец, коренной американец, американец азиатского происхождения, уроженец тихоокеанских островов);
— женщины, которые имели диагноз гестационного диабета;
— сердечно-сосудистые заболевания в анамнезе;
— гипертензия (≥ 140/90 мм рт.ст. или прием антигипертензивных препаратов);
— уровень холестерина ЛПВП < 35 мг/дл (0,90 ммоль/л) и/или уровень триглицеридов > 250 мг/дл (2,82 ммоль/л);
— женщины с синдромом поликистозных яичников;
— низкая физическая активность;
— другие клинические состояния, связанные с резистентностью к инсулину (например, тяжелое ожирение, черный акантоз).
2. Всем пациентам начать тестирование в возрасте 45 лет.
3. Если результаты нормальные, тест следует повторять как минимум с 3-летним интервалом с рассмотрением возможности более частого тестирования в зависимости от полученных результатов и риск-статуса.
HbA1c
Рекомендации
— Чтобы избежать ошибочного диагноза или пропущенного диагноза, тест на HbA1c должен проводиться с использованием метода, который сертифицирован NGSP и стандартизован для анализа контроля СД и осложнений (DCCT) (В).
— Отмечено несоответствие между измеренными уровнями HbA1c и уровнем глюкозы в плазме вследствие вероятного влияния на анализ HbA1c вариантов гемоглобина (т.е. гемоглобинопатий), важна интерпретация анализа HbA1c с учетом возможных влияний или использования других критериев гликемии для диагностики диабета (В).
— При увеличении обменного пула эритроцитов, например, при серповидноклеточной анемии, беременности (второй и третий триместры), гемодиализе, недавней кровопотере, переливании крови или терапии эритропоэтином для диагностики диабета следует использовать только критерии определения гликемии (В).
Категории повышенного риска развития сахарного диабета (преддиабета)
Рекомендации
— Скрининг на преддиабет и риск будущего диабета с оценкой факторов риска следует рассматривать у бессимптомных взрослых (В).
— Тестирование на преддиабет и риск для будущего диабета у бессимптомных людей следует рассматривать у взрослых любого возраста, которые имеют избыточный вес или страдают ожирением (ИМТ ≥ 25 кг/м2 или ≥ 23 кг/м2 у азиатских американцев) и у которых есть один или несколько дополнительных факторов риска развития диабета (В).
— Для всех людей тестирование следует начинать в возрасте 45 лет (В).
— Если результаты анализов нормальные, повторное тестирование, проведенное с минимальными интервалами в 3 года, является разумным (С).
— Для теста на преддиабет глюкоза в плазме натощак, 2-часовая глюкоза в плазме при 75-граммовой нагрузке в глюкозотолерантном тесте и HbA1c равноценны (В).
— У пациентов с преддиабетом выявляйте и при необходимости лечите другие факторы риска сердечно-сосудистых заболеваний (В).
— Тестирование на преддиабет следует рассматривать у детей и подростков, которые имеют избыточный вес или страдают ожирением (ИМС > 85-го перцентиля по возрасту и полу, весу на рост > 85-го перцентиля или весу > 120 % идеального от роста) и у которых есть дополнительные факторы риска развития СД (Е).
Диабет 1-го типа
Рекомендации
— Уровень глюкозы в плазме крови, а не HbA1c следует использовать для диагностики острого начала диабета 1-го типа у лиц с симптомами гипергликемии (Е).
— Скрининг диабета 1-го типа с помощью панели аутоантител в настоящее время рекомендуется использовать только в условиях исследования или у членов семьи первой категории пробанда с диабетом 1-го типа (В).
— Наличие двух или более аутоантител предсказывает клинический диабет и может служить показателем для вмешательства в условиях клинического исследования (В).
Диабет 2-го типа
Рекомендации
— Скрининг диабета 2-го типа с оценкой риск-факторов или с помощью проверенных инструментов следует рассматривать у бессимптомных взрослых (В).
— Проведение теста для выявления сахарного диабета 2-го типа у бессимптомных людей следует считать целесообразным для взрослых любого возраста, имеющих избыточный вес или страдающих ожирением (ИМТ ≥ 25 кг/м2 или ≥ 23 кг/м2 для американцев азиатского происхождения) и имеющих один или более из дополнительных факторов риска сахарного диабета (В).
— Для всех пациентов тестирование следует начать в возрасте 45 лет (B).
— Если анализы в норме, повторное тестирование целесообразно по крайней мере 1 раз в 3 года (С).
— Для выявления диабета 2-го типа использование ГПН, 2-часовой глюкозы плазмы крови в нагрузочном тесте с 75 г глюкозы и HbA1c является одинаково приемлемым (B).
— У пациентов с диабетом необходимы выявление и лечение других факторов риска сердечно-сосудистых заболеваний (B).
— Необходимость проведения тестов для выявления диабета 2-го типа должна рассматриваться у детей и подростков, имеющих избыточную массу тела или ожирение (ИМС > 85-го перцентиля для возраста и пола, массы к росту > 85-го перцентиля или вес > 120 % от идеального роста), а также для тех, у кого имеются дополнительные риск-факторы развития диабета (Е).
Гестационный сахарный диабет
Рекомендации
— Обследуйте для выявления недиагностированного диабета при первом пренатальном визите пациенток, имеющих факторы риска, с использованием стандартных диагностических критериев (B).
— Обследуйте на наличие ГСД женщин на 24–28-й неделе гестации, у которых не было ранее известно о наличии диабета (А).
— Обследование женщин с ГСД на наличие персистирующего диабета проводится в послеродовом периоде 4–12 недель с использованием перорального теста толерантности к глюкозе и диагностических критериев, принятых для небеременных (E).
— Женщины с ГСД в анамнезе должны проходить пожизненный скрининг для выявления развития диабета или преддиабета с периодичностью по крайней мере каждые 3 года (B).
— Женщины с ГСД в анамнезе и установленным преддиабетом должны соблюдать активный образ жизни или получать метформин для предупреждения развития сахарного диабета (A).
6. Целевые значения гликемии
HbA1c-тестирование
Рекомендации
— Проводите определение HbA1c не реже двух раз в год пациентам, у которых достигнуты цели лечения (и у тех, кто имеет стабильный контроль гликемии) (Е).
— Проводите определение HbA1c ежеквартально у пациентов, чья терапия изменилась или у которых не достигнуты целевые значения гликемии (Е).
— Использование выборочного определения HbA1c дает возможность более своевременного изменения лечения (Е).
Целевые значения HbA1c
Рекомендации
— Целесообразно достижение целевого HbA1c для большого количества небеременных взрослых < 7 % (53 ммоль/моль) (А).
— Могут рассматриваться более жесткие целевые значения HbA1c (например, < 6,5 % (48 ммоль/моль)) для отдельных пациентов, если эти значения могут быть достигнуты без выраженной гипогликемии или других побочных эффектов лечения (т.е. полифармацевтики). К таким пациентам могут быть отнесены люди, имеющие малую длительность диабета, получающие лечение при СД 2-го типа только путем модификации стиля жизни или метформином, имеющие ожидаемую большую продолжительность жизни или не имеющие значимых сердечно-сосудистых заболеваний (C).
— Менее жесткие целевые значения HbA1c (например, < 8 % (64 ммоль/моль)) могут быть целесообразными для пациентов с тяжелой гипогликемией в анамнезе, ограниченной продолжительностью жизни, выраженными микрососудистыми или макрососудистыми осложнениями, наличием выраженных сопутствующих заболеваний и для тех, кто давно страдает сахарным диабетом и у которых трудно достичь целевого значения гликемии, несмотря на самоконтроль диабета, соответствующий контроль глюкозы и эффективные дозы нескольких гипогликемических препаратов, включая инсулин (B).
8. Подходы к лечению гликемии
Фармакологическая терапия сахарного диабета 2-го типа
Рекомендации
— Метформин, если не противопоказан и хорошо переносим, является предпочтительным начальным фармакологическим средством для лечения диабета 2-го типа (А).
— Длительное применение метформина может быть связано с биохимическим дефицитом витамина В12, поэтому периодические измерения уровня витамина B12 следует рассматривать у пациентов, получавших лечение метформином, особенно у лиц с анемией или периферической нейропатией (В).
— У пациентов с впервые выявленным сахарным диабетом 2-го типа и наличием выраженных симптомов и/или значительно повышенными уровнями глюкозы крови ≥ 300 мг/дл (16,7 ммоль/л) или уровнем HbA1c ≥ 10 % (86 ммоль/моль) рассмотрите вопрос о назначении инсулинотерапии (с дополнительными медикаментозными средствами или без них) (E).
— Попробуйте начать двойную терапию у пациентов с недавно диагностированным диабетом 2-го типа, у которых HbA1c ≥ 9 % (75 ммоль/моль) (Е).
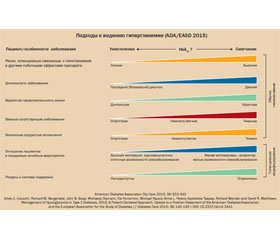
— Для пациентов без атеросклеротического сердечно-сосудистого заболевания: если монотерапия или двойная терапия не позволяет достигнуть или не поддерживает целевой уровень HbA1c в течение 3 месяцев, добавьте дополнительный антигипергликемический препарат с учетом специфики лекарства и пациента (табл. 8.1) (А).
— Для определения выбора фармакологических препаратов следует использовать подход, ориентированный на пациента. Исследования включают оценку его эффективности, риска гипогликемии, анамнез атеросклеротического сердечно-сосудистого заболевания, влияние на вес, потенциальные побочные эффекты, почечные эффекты, метод доставки (пероральный или подкожный), стоимость и предпочтения пациента (Е).
— У пациентов с диабетом 2-го типа и установленным атеросклеротическим сердечно-сосудистым заболеванием антигипергликемическая терапия должна начинаться с модификации образа жизни и назначения метформина, а затем, после изучения фармакологических и индивидуальных факторов пациента, следует включать препарат, доказавший свою эффективность для снижения серьезных неблагоприятных сердечно-сосудистых событий и сердечно-сосудистой смертности (в настоящее время — эмпаглифлозин и лираглутид) (табл. 8.1) (A).
— У пациентов с диабетом 2-го типа и установленным атеросклеротическим сердечно-сосудистым заболеванием после изменения ими образа жизни и назначения лечения метформином антигипергликемический препарат canagliflozin (канаглифлозин) можно считать уменьшающим серьезные неблагоприятные сердечно-сосудистые события на основе специфических для лекарств факторов и особенностей пациента (табл. 8.1) (C).
— Рекомендуются постоянная оценка режима лечения и его корректировка для учета особенностей пациента (табл. 8.1) и комплексности режима лечения (Е).
— Для пациентов с диабетом 2-го типа, которые не достигают целевой гликемии, не следует откладывать интенсификацию лечения, включая рассмотрение терапии инсулином (В).
— Метформин следует продолжать в сочетании с другими препаратами, включая инсулин, если он не противопоказан и хорошо переносим.
9. Сердечно-сосудистые заболевания и управление рисками
Гипертензия/контроль артериального давления
Рекомендации
Скрининг и диагностика
— Артериальное давление следует измерять при каждом регулярном клиническом визите. У пациентов с повышенным кровяным давлением (≥ 140/90 мм рт.ст.) оно должно быть подтверждено с использованием нескольких измерений, включая измерения в отдельный день, для диагностики гипертензии (В).
— Все пациенты с гипертензией и диабетом должны контролировать свое кровяное давление дома (амбулаторно) (В).
Целевые значения давления
— Большинство пациентов с диабетом и гипертензией следует лечить до достижения целевого систолического артериального давления (САД) < 140 мм рт.ст. и целевого диастолического артериального давления (ДАД) < 90 мм рт.ст. (А).
— Более низкие показатели систолического и диастолического целевого АД, такие как 130/80 мм рт.ст., могут быть рассмотрены для лиц с высоким риском кардиоваскулярных заболеваний, если это достижение целевого АД не требует чрезмерных лечебных мероприятий (C).
— Для беременных с диабетом и предшествующей гипертензией, которые получают антигипертензивную терапию, целевые значения АД 120–160/80–105 мм рт.ст. могут быть предложены в интересах оптимизации долгосрочного здоровья матери и минимизации нарушений роста плода (Е).
Стратегии лечения
— У пациентов с артериальным давлением > 120/80 мм рт.ст. вмешательство в образ жизни заключается в потере веса при избыточном весе или ожирении, диетических подходах, в том числе снижении натрия и увеличении потребления калия, умеренном потреблении алкоголя и увеличении физической активности (В).
— Пациентам с подтвержденным офисным АД > 140/90 мм рт.ст. в дополнение к изменению образа жизни следует незамедлительно начинать и своевременно в последующем титровать фармакологическую терапию для достижения целевого артериального давления (А).
— Пациентам с подтвержденным офисным АД > 160/100 мм рт.ст. в дополнение к изменению образа жизни следует незамедлительно начинать и своевременно в последующем титровать фармакологическую терапию двумя препаратами или одним комбинированным препаратом, которые продемонстрировали снижение кардиоваскулярных событий при наличии диабета (А).
— Лечение гипертензии должно включать в себя классы препаратов, продемонстрировавших способность к снижению сердечно-сосудистых осложнений у больных сахарным диабетом (ингибиторы АПФ, блокаторы рецепторов ангиотензина, тиазидоподобные диуретики или блокаторы кальциевых каналов дигидропиридинового ряда).
— Множественная лекарственная терапия, как правило, требуется для достижения целевого артериального давления. Однако комбинацию ингибиторов АПФ и БРА и комбинацию ИАПФ или БРА с прямыми ингибиторами ренина использовать не следует (А).
— Ингибиторы АПФ или БРА в максимально переносимой дозе показаны для лечения артериального давления, являются препаратами первой линии для лечения гипертензии у больных с сахарным диабетом и соотношением альбумина мочи к креатинину ≥ 300 мг/г креатинина (А) или 30–299 мг/г креатинина (Б). Если один класс препаратов не переносится, он должен быть заменен другим (В).
— У пациентов, которые получают лечение ингибиторами АПФ, блокаторами рецепторов ангиотензина или диуретиками, необходимо мониторировать уровень креатинина сыворотки или расчетную СКФ и сывороточный уровень калия по крайней мере ежегодно (В).
— Пациентам с гипертензией, которые не отвечают критериям целевого артериального давления при использовании трех классов антигипертензивных препаратов (включая диуретик), следует рассмотреть терапию антагонистом минералкортикоидных рецепторов (В).
Контроль липидов
Изменение образа жизни
Рекомендации
— Пациентам с диабетом для улучшения липидного профиля рекомендуется изменение образа жизни, сфокусированное на снижении массы тела (если показано), потреблении насыщенных жиров, трансжиров и холестерина, увеличении омега-3 жирных кислот, вязких волокон и растительных станолов/стеролов; а также повышении физической активности (A).
— Интенсифицируйте изменение образа жизни и оптимизируйте гликемический контроль у пациентов с повышенными уровнями триглицеридов (≥ 150 мг/дл (1,7 ммоль/л)) и/или низким ХС ЛПВП (< 40 мг/дл (1,0 ммоль/л)) для мужчин, < 50 мг/дл (1,3 ммоль/л) для женщин) (С).
Текущая терапия и мониторинг за липидной панелью
Рекомендации
— У взрослых, не принимающих статины или другую липидоснижающую терапию, целесообразно исследовать липидный профиль, если это показано, при постановке диагноза диабета и каждые 5 лет в последующем, если возраст обследуемого до 40 лет, или чаще (Е).
— Исследуйте липидный профиль при назначении статинов или другой терапии, снижающей уровень липидов, через 4–12 недель после начала или изменения дозы и ежегодно после этого, поскольку это может помочь контролировать реакцию на терапию и оценить приверженность к ней (Е).
Лечение статинами
Рекомендации
— Для пациентов всех возрастов с диабетом и атеросклеротическим сердечно-сосудистым заболеванием к терапии образа жизни следует добавить высокоинтенсивную статиновую терапию (А).
— Для пациентов с диабетом в возрасте до 40 лет с дополнительными атеросклеротическими факторами риска сердечно-сосудистых заболеваний следует рассмотреть возможность назначения статинотерапии умеренно-высокой интенсивности одновременно с изменением образа жизни (С).
— Пациентам с диабетом в возрасте 40–75 (А) и старше 75 лет (В) без атеросклеротических сердечно-сосудистых заболеваний рассмотрите возможность использования статинотерапии умеренной интенсивности в дополнение к изменению образа жизни.
— В клинической практике интенсивность терапии статинами регулируется на основе индивидуального ответа пациента на лекарственные средства (например, побочные эффекты, переносимость, уровни холестерина ЛПНП или процент снижения ЛПНП при терапии статинами). Для пациентов, которые не переносят предполагаемую интенсивность статина, следует использовать максимально допустимую дозу статинов (Е).
— Для пациентов с диабетом и атеросклеротическим сердечно-сосудистым заболеванием, если холестерин ЛПНП составляет ≥ 70 мг/дл при максимально допустимой дозе статинов, рассмотрите возможность добавления дополнительной ЛПНП-снижающей терапии (такой как эзетимиб или ингибитор PCSK9) после оценки потенциала дальнейшего снижения риска развития атеросклеротических сердечно-сосудистых заболеваний, побочных эффектов, специфичных для лекарств, и предпочтения пациентов. Эзетимиб может быть предпочтительным из-за более низкой стоимости (А).
— Лечение статинами противопоказано при беременности (В).
— У пациентов с уровнем триглицеридов натощак ≥ 500 мг/дл (5,7 ммоль/л) оцените вторичные причины гипертриглицеридемии и рассмотрите медицинскую терапию для снижения риска панкреатита (С).
— Комбинированная терапия (статин/фибрат), как было показано, не улучшает результаты атеросклеротических сердечно-сосудистых заболеваний и, как правило, не рекомендуется (А).
— Комбинированная терапия (статин/ниацин) не оказывает дополнительного позитивного сердечно-сосудистого эффекта в сравнении с терапией статинами, может увеличить риск развития инсульта с дополнительными побочными эффектами и, как правило, не рекомендуется (А).
Антитромбоцитарные препараты
Рекомендации
— Используйте терапию аспирином (75–162 мг/сут) в качестве вторичной стратегии профилактики у пациентов, страдающих сахарным диабетом и имеющих анамнез атеросклеротических сердечно-сосудистых заболеваний (A).
— Для пациентов с атеросклеротическими сердечно-сосудистыми заболеваниями и документально подтвержденной аллергией на аспирин следует использовать клопидогрель (75 мг/сут) (B).
— Двойная антитромбоцитарная терапия (низкая доза аспирина и ингибитор P2Y12) является целесообразной в течение года после острого коронарного синдрома (А) и может иметь преимущества после этого периода (В).
— Рассматривайте терапию аспирином (75–162 мг/сут) в качестве первичной профилактики у пациентов с диабетом 1-го или 2-го типа и повышенным сердечно-сосудистым риском. Это назначение рекомендуется большинству мужчин и женщин в возрасте старше 50 лет, имеющих по крайней мере один из дополнительных основных факторов риска (семейный анамнез сердечно-сосудистых заболеваний, гипертензия, дислипидемия, курение или альбуминурия) и не имеющих повышенного риска кровотечений (C).
Коронарная болезнь сердца
Рекомендации
Скрининг
— У бессимптомных пациентов рутинный скрининг для выявления ишемической болезни сердца не рекомендуется, так как он не улучшает результаты лечения при условии проводимой терапии факторов риска атеросклеротических сердечно-сосудистых заболеваний (A).
— Рассматривайте необходимость исследований при болезни коронарных артерий при наличии любого из следующих признаков: атипичные кардиальные симптомы (например, необъяснимая одышка, дискомфорт в грудной клетке); признаки или симптомы, связанные c сосудистыми болезнями, в том числе сонных артерий; транзиторные ишемические атаки; инсульты; перемежающаяся хромота или болезни периферических артерий; изменения на ЭКГ (например, Q-зубцов) (Е).
Лечение
— У пациентов с известным атеросклеротическим сердечно-сосудистым заболеванием рассмотрите применение ингибитора АПФ или терапии БРА с целью уменьшения риска сердечно-сосудистых событий (В).
— У пациентов с ранее перенесенным инфарктом миокарда прием β-блокаторов следует продолжать в течение не менее 2 лет после перенесенного события (B).
— Метформин может быть использован у пациентов с СД 2-го типа и стабильной сердечной недостаточностью (ХСН), если расчетная СКФ > 30 мл/мин, однако его назначения следует избегать у нестабильных или госпитализированных больных с ХСН (В).
— У пациентов с диабетом 2-го типа и установленным атеросклеротическим сердечно-сосудистым заболеванием антигипергликемическая терапия должна начинаться с управления образом жизни и метформина, а затем включать препарат, доказавший свою эффективность для снижения серьезных неблагоприятных сердечно-сосудистых событий и сердечно-сосудистой смертности (в настоящее время — эмпаглифлозин и лираглутид), после анализа его лекарственных свойств и факторов пациента (табл. 8.1) (А).
— У пациентов с диабетом 2-го типа и установленным атеросклеротическим сердечно-сосудистым заболеванием после модификации образа жизни и назначения метформина антигипергликемический препарат canagliflozin (канаглифлозин) можно рассматривать для уменьшения серьезных неблагоприятных сердечно-сосудистых событий с учетом специфических для лекарства свойств и факторов пациента (табл. 8.1) (С).
10. Микроваскулярные осложнения и уход за ногами
Диабетическая болезнь почек
Рекомендации
Скрининг
— По крайней мере раз в год выполняйте анализ экскреции альбумина с мочой (например, соотношение альбумин/креатинин мочи) и проводите расчет скорости клубочковой фильтрации у пациентов с диабетом 1-го типа длительностью ≥ 5 лет и у всех больных диабетом 2-го типа, а также у пациентов с сопутствующей гипертензией (B).
Лечение
— Оптимизируйте контроль глюкозы для снижения риска прогрессирования диабетической болезни почек (А).
— Оптимизируйте контроль АД для снижения риска или замедления прогрессирования диабетической болезни почек (А).
— Для людей с додиализной диабетической болезнью почек диетическое потребление белка должно составлять 0,8 г/кг массы тела в день (рекомендуемая суточная доза). У пациентов, находящихся на диализе, должны рассматриваться более высокие уровни потребления диетического белка (А).
— Ингибиторы АПФ или БРА рекомендуются для лечения небеременных пациентов с диабетом и умеренно повышенной альбуминурией (30–299 мг/24 ч) (В) и настоятельно рекомендуются для пациентов, имеющих уровень экскреции альбумина с мочой ≥ 300 мг/24 ч или расчетную СКФ < 60 мл/мин/1,73 м2 (А).
— При использовании ингибиторов АПФ, БРА или диуретиков следует периодически контролировать уровень креатинина и калия сыворотки крови для установления повышения креатинина или изменения концентрации калия (B).
— Для оценки ответа на лечение и прогрессирования диабетической болезни почек целесообразен постоянный мониторинг соотношения альбумин/креатинин у пациентов с альбуминурией, получающих лечение ингибитором АПФ или БРА (Е).
— ИАПФ или БРА не рекомендуются для первичной профилактики диабетической болезни почек у пациентов с сахарным диабетом, которые имеют нормальное артериальное давление, нормальное соотношение альбумин/креатинин (< 30 мг/г) и нормальную скорость клубочковой фильтрации (В).
— Когда скорость клубочковой фильтрации составляет < 60 мл/мин/1,73 м2, оценивайте и управляйте возможными осложнениями ХБП (Е).
— Пациенты должны быть направлены для оценки необходимости начала почечной заместительной терапии, если у них расчетная скорость клубочковой фильтрации < 30 мл/мин/1,73 м2 (А).
— Незамедлительно обращайтесь к врачу, имеющему опыт в лечении заболеваний почек, при неопределенности в этиологии заболевания почек, появлении сложных вопросов ведения таких пациентов или быстро прогрессирующей болезни почек (B).
12. Дети и подростки
Гликемический контроль
Рекомендация
— Целевой уровень HbA1c < 7,5 % (58 ммоль/л) рекомендуется для детей всех возрастных групп (E).
Коррекция сердечно-сосудистых факторов риска
Гипертензия
Рекомендации
Скрининг
— Артериальное давление следует измерять при каждом очередном визите. Дети с установленным высоким нормальным артериальным давлением (САД или ДАД ≥ 90-го перцентиля по возрасту, полу и росту) или гипертензией (САД или ДАД ≥ 95-го перцентиля по возрасту, полу и росту) должны получить подтверждение этих значений артериального давления в течение трех отдельных дней (В).
Лечение
— Начальное лечение высокого нормального артериального давления (САД или ДАД постоянно ≥ 90-го перцентиля для данного возраста, пола и роста) включает в себя диетические мероприятия и физические упражнения, направленные на контроль массы тела и увеличение физической активности, если это необходимо. Если целевое артериальное давление не достигнуто в течение 3–6 месяцев после таких изменений в образе жизни, должно быть рассмотрено назначение медикаментозного лечения (E).
— В дополнение к модификации стиля жизни необходимость медикаментозного лечения гипертензии (САД или ДАД постоянно ≥ 95-го перцентиля для данного возраста, пола и роста) следует рассматривать, как только гипертензия подтверждена (E).
— Ингибиторы АПФ или блокаторы рецепторов ангиотензина могут рассматриваться для лечения повышенного (> 30 мг/г) соотношения альбумин/креатинин (В) и гипертензии (Е) у детей и подростков после репродуктивного консультирования и внедрения эффективного контроля над рождаемостью из-за потенциальных тератогенных эффектов обоих классов препаратов (Е).
— Цель лечения заключается в достижении артериального давления < 90-го перцентиля по возрасту, полу и росту (E).
Дислипидемия
Рекомендации
Тестирование
— Исследуйте тощаковый липидный профиль у детей в возрасте ≥ 10 лет после постановки диагноза нормализации гликемии. Если он не на уровне нормы, повторите липидный профиль натощак (E).
— Если липиды отличаются от нормы, целесообразно проводить ежегодный мониторинг их значений. Если значения холестерина ЛПНП в пределах уровней принимаемого риска (< 100 мг/дл (2,6 ммоль/л)), липидный профиль целесообразно повторять каждые 5 лет (E).
Лечение
— Начальная терапия должна состоять из оптимизации контроля гликемии и применения 2-го шага диеты Американской ассоциации сердца (AHA), направленной на уменьшение количества насыщенных жиров в рационе (В).
— Назначение статина целесообразно после 10-летнего возраста тем пациентам, которые, применяя диету и изменив образ жизни, имеют уровень холестерина ЛПНП > 160 мг/дл (4,1 ммоль/л) или > 130 мг/дл (3,4 ммоль/л) и один или более рисков сердечно-сосудистых заболеваний, после репродуктивного консультирования и внедрения эффективного контроля над рождаемостью из-за потенциальных тератогенных эффектов статинов (В).
— Цель терапии состоит в достижении значения холестерина ЛПНП < 100 мг/дл (2,6 ммоль/л) (E).
Микрососудистые осложнения
Нефропатия
Рекомендации
Скрининг
— Ежегодный скрининг альбуминурии со случайным выборочным анализом мочи для определения соотношения альбумин/креатинин должен проводиться в период полового созревания, или в возрасте ≥ 10 лет, или ранее при длительности заболевания диабетом более 5 лет (В).
Лечение
— При постоянно повышенном соотношении альбумин/креатинин (> 30 мг/г), задокументированном по меньшей мере в двух из трех образцов мочи, следует рассмотреть лечение ингибитором АПФ или БРА и титровать дозу для поддержания артериального давления в пределах нормы, соответствующей возрасту. Образцы мочи должны быть получены в течение 6-месячного интервала после попыток улучшить гликемический контроль и нормализовать артериальное давление (В).
Перевод: проф. Д. Иванов,
к.м.н. М. Иванова
Научный консультант:
д.м.н. Л. Соколова

/19_u.jpg)
/19_u2.jpg)
/20_u.jpg)
/21_u.jpg)
/21_u2.jpg)
/22_u.jpg)
/23_u.jpg)