Після ліквідації кору у країнах Європи, зокрема Іспанії, реєструвались лише спорадичні випадки, з подальшим збільшенням кількості та великих спалахів. У 2013–2014 роках у 30 європейських країнах було зареєстровано близько 10 000 випадків і понад 90 % випадків було у п’яти країнах: Німеччині, Італії, Нідерландах, Румунії, Великобританії [1, 2].
За даними Всесвітньої організації охорони здоров’я (ВООЗ), у 2017 р. у країнах Європи стрімко зросла кількість хворих на кір, захворіло 21 315 осіб (порівняно з 5273 хворими у 2016 р.), зокрема, з 35 летальними випадками [3].
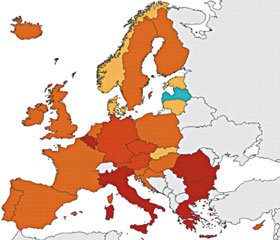
За даними European Centre for Disease Prevention and Control (ECDC, Європейський центр профілактики і контролю захворювань) (січень 2018 р.), ситуація з кору в деяких країнах Європейського Союзу у період з грудня 2016 р. по листопад 2017 р. наведена на рис. 1 і в табл. 1.
Згідно з даними ECDC, звіту про загрози інфекційних захворювань (CDTR), найбільша кількість випадків кору з 1 січня 2017 р. була зареєстрована у країнах Європи: у Румунії — 8274 хворі, Італії — 4885, Німеччині — 919. Дещо менше у Франції (Лотарингії), Болгарії, Чехії, Греції, Сербії, Таджикистані, Російській Федерації (РФ), Великобританії, Іспанії, Швейцарії, Австрії, деяких областях України та Бельгії. Також великі спалахи зареєстровані у Таїланді, Нігерії, Гвінеї (Конакрі), Сомалі, Ефіопії, Демократичній Республіці Конго.
У Румунії різке збільшення кількості хворих реєструвалось із жовтня 2016 р., в Італії — із січня 2017 р., у Німеччині — із лютого 2017 р., Греції — із другої половини 2017 р. Із 1 січня по 31 серпня 2017 р. в Італії захворіло 4477 осіб, 3471 (76,3 %) лабораторно підтверджені. Епідемія зареєстрована у 20 з 21 адміністративних районів, але 4015 (90 %) — тільки в семи регіонах, в регіоні Лаціо, що в Центральній Італії, зареєстрована найбільша кількість захворілих. Середній вік хворих — 27 (25–84) років, 50,7 % — жінки, найбільший рівень захворюваності серед дітей до 1 року. 296 випадків (6,6 %) відзначено серед медичних робітників у 16 регіонах, середній вік — 33 (19–37) роки [4].
Причому збільшилась частка за рахунок хворих дорослих, прикладом чого є Німеччина. Під час спалахів останніми роками хворіли переважно дорослі, старші за 25 років, їх частка сягала 47,4 %, серед госпіталізованих їх кількість дорівнювала 37,4 % [1, 2].
Змінились і циркулюючі генотипи вірусу кору у країнах Європи. Генотип C2 постійно реєструвався у Європейському регіоні з початку 1970-х років. Генотип D6 регулярно виділявся у хворих різних країн регіону з початку 1990-х років. Спалахи та спорадичні випадки на інших континентах, пов’язані з даним генотипом, були обумовлені імпортом з Європи. Також і випадки інших генотипів у Європі були пов’язані з імпортом з інших континентів. Генотип D6-2000 переважав у РФ у 2005–2006 рр., виявлений також у Казахстані (2006 р.), в Узбекистані (2006 р.), у Німеччині (березень — червень 2005 р.), Греції (вересень 2005 р. — травень 2006 р.), Данії (2005 р.), в Ізраїлі (2005 р.), у Грузії, Швейцарії (2006 р.).
У 2005 р. епідемію кору в Україні викликав генотип D6-2005, коли захворіло понад 45 000 хворих. Цей генотип був виявлений і в РФ (MVs/Vladimir. RUS/40.05). Такий вірус виявлений в Азербайджані в 2006 р.; із ним пов’язані спалахи в Білорусії у 2006 р. У РФ цей генотип у 2006 р. замінив більш ранні варіанти D6. Вірус D6-2005 виявлений в Естонії у березні 2006 р. (MVs/Tallinn.EST/12.06). Ці штами вірусів були виявлені у хворих у Латвії, Болгарії, Іспанії (MVs/Madrid.SPA/18.06/1 і MVs/Valencia.SPA/17.06), Німеччині (MVs/Moenchengladbach.DEU/10.06), Великобританії (MVs/Redhill.GBR/10.06). Крім генотипів D6, D6-2000 і D6-2005 у Греції, Німеччині, Іспанії, Люксембурзі були виявлені також і інші генотипи. Численні імпортні випадки з Африки та Азії сприяли масовому поширенню штамів D4 і B3 на всій території Європейського Союзу [5].
Поширення імпортованих штамів D4, B3 значно збільшилось у 2005–2006 рр. Генотип D4 має значне географічне поширення по всіх континентах. Даний генотип ендемічний на Індійському субконтиненті, у Східній та Південній Африці, Ближньому Сході. В країнах Європи спорадичні випадки, а також спалахи, що пов’язані з генотипом D4, зазвичай виникали за рахунок імпортованих із названих вище континентів.
Серед імпортованих випадків є високе генетичне різноманіття. Генотип B3 є ендемічним в Африці на південь від Сахари; значна різноманітність генотипів В3 циркулює в багатьох країнах Західної та Центральної Африки. Вірус поширений серед місцевого населення по країнах світу та став викликати спалахи навіть у країнах із імунним захистом до 95 %. Переважна більшість випадків у Європі належить до підгрупи B3.1. Зроблено припущення стосовно походження вірусу з країн Африки на південь від Сахари (MVs/Ibadan.NGA/05.04, який схожий на MVs/London.GBR/19.05). Віруси з Великобританії призвели до спалаху в Іспанії (2006 р.). Інший вірус, який викликав спалахи у Данії, Швеції, Іспанії у 2006 р., був схожий на вірус із Нігерії. Цей вірус був виявлений в Албанії та Італії (MVs/Roma.ITA/43.06/2 і MVi/Shkodra.ALB/44.06). Інші штами В3 у Франції були схожі з вірусами із Камеруну, Екваторіальної Гвінеї, Демократичної Республіки Конго. В країнах Європи у 2005–2006 рр. були виділені також генотипи B2, D5, D8, D9, G3, H1. Тобто основні епідемії кору в Європейському регіоні були викликані генотипами D4, D6, B3. В Україні був поширений генотип D6, у 2007 р. захворіло > 45 000 осіб; у Румунії — D4, захворіло у 2007 р. > 8000 осіб; у Німеччині — D6, захворіло ≈ 1700 осіб; у РФ — D6, захворіло > 1100 людей [5, 6].
У Бельгії (2016 р.) у переважній більшості був виділений генотип B3. Схожі віруси були виділені під час спалахів у Франції, Італії, Румунії, Великобританії. З початку 2016 р. і до 30 червня цього року у Бельгії під час спалахів були виділені генотипи D8 та B3 (у переважній більшості MVs/Allada.BEN/3.10 та MVs/Tonbridge.GBR/5.14). Генотип MVs/Allada.BEN/3.10 був виявлений також у Франції, Італії, Румунії, Великобританії [7].
Під час спалаху у Болгарії з березня по серпень 2017 р., як і останніми двома роками у Європі (Франції, Італії, Румунії, Бельгії, Великобританії, Португалії), циркулював генотип В3 [8, 9].
Із березня по червень 2017 р. у період епідемії кору в Мілані й околицях були поширені генотипи D8 і B3. Найбільш поширеним генотипом був генотип D8. До кінця червня 2017 р. генотипи D8 MV і B3 MV викликали захворювання у двох великих міланських лікарнях. Отже, автори зробили висновки, що у хворих на кір у різних регіонах збудник має місцеві генотипи, захворюванню можна запобігти завдяки підвищеній вакцинації [4, 10].
Встановлено, що нині генотипи B1, C1, D1, E, F і G1 у країнах Європи не реєструються, а генотипи D2, D3, D10, G2 і H2 не виявлялись з 2006 р. За останні 5 років виділяються генотипи B3, D4, D6, D8, D9, G3 і H1. Швидка генетична еволюція призводить до появи варіантів, які уникають імунного нагляду. Дослідження показали, що генотип D4 більше за все адаптований до людини. Встановлено, що субгенотипи вірусу D4.2 стійкі до моноклональних антитіл, які націлені на білкових антигенів вірусу MeV-H (BH129, BH047, BH059, BH125 і BH097). Субгенотип D4.1 був переважно ізольований від хворих у Кенії, Ефіопії; резистентний субгенотип D4.2 — переважно із Франції та Великобританії. На початку 2000-х р. в Європі переважала циркуляція генотипу D4.2 в Іспанії, Великобританії, Франції, звідки вірус поширювався далі.
Даний субгенотип продемонстрував тенденцію до зменшення сприятливості до нейтралізації вакциноіндукованими моноклональними антитілами. Установлено, що D4.2 субгенотип більше поширений у країнах із недостатнім охопленням щепленням.
У період 2016–2017 рр. під час спалахів у Бельгії значна кількість хворих не була щеплена, спалахи відбувались через внутрішньосімейне, внутрішньолікарняне інфікування (коли надходили хворі без висипань на ранніх стадіях хвороби або з тяжкими атиповими ускладненнями), випадки, що були завезені [10].
Під час епідемії у 2017 р. в Італії 73 % хворих були віком понад 15 років, 27 % — діти; ускладнення розвинулись у 35 % хворих [11]. Під час спалаху кору у Шрі-Ланці у 2013 р. 45,5 % мали попереднє щеплення, серед них 73,3 % були віком від 12 до 29 років [12]. У період епідемії в Італії у 2017 р. серед захворілих молодих людей була велика кількість і медичних працівників через нозокоміальну передачу. В той же час автори зробили висновок, що реальна кількість випадків захворювання, що передавалось у лікарнях, була більшою. У Бельгії, як і в Італії, незважаючи на значну кількість госпіталізованих, велика кількість хворих з легкими формами не госпіталізовувалась, тому що за медичною допомогою не зверталася [4].
Також інші автори повідомили про випадки захворювань серед медичних працівників, які були щеплені двічі й мали високий титр антитіл. Ні в кого з даних пацієнтів не було тяжкого перебігу [13]. Випадки захворювань серед медичних працівників вказують на необхідність покращення вакцинації серед цієї категорії людей. Під час спалаху з високим рівнем захисного імунітету у Португалії у лютому — травні 2017 р. половина хворих не була щеплена. До того ж був і великий відсоток щеплених серед тих, хто захворів. Більшість хворих — дорослі. Близько третини хворих також були медичні працівники [9].
Кір є актуальним і для військовослужбовців. Це пов’язано з тим, що на законодавчому рівні не були вирішені питання щодо військовослужбовців як групи підвищеного ризику для низки інфекційних захворювань і стосовно превентивної ревакцинації перед призовом. Останніми роками серед даного контингенту реєструються спалахи захворювань на вітряну віспу, краснуху, ентеровірусні інфекції. У 2018 р. серед військовослужбовців реєструються як спорадичні випадки захворювань, так і спалахи.
Метою роботи було встановити особливості клінічних проявів, перебігу кору під час останньої епідемії за даними літератури, власними дослідженнями та довести до лікарів.
Були опрацьовані літературні дані стосовно кору у країнах Європи, а також дані медичних карт стаціонарного хворого, хворих на кір, які лікувались у військових лікувальних закладах України та інфекційному відділенні КМЛ № 4, м. Київ.
Для класичного кору характерними є: продромальний період протягом 3–5 діб; виражений симптом загальної інтоксикації, гарячка до 38–40 оС; різко виражений кон’юнктивіт, світлобоязнь; риніт; ураження органів дихання з грубим, сухим, надсадним гавкаючим кашлем; збільшення периферичних лімфатичних вузлів; наявність плям Бєльського — Філатова — Коплика. З 3–4-го дня — поява висипань з етапністю їх поширення, наявність пігментації і лущення шкіри на місці колишнього висипання.
Згідно з даними CDC (2013), кір — це гостре захворювання, характерне макулопапульозне висипання, яке з’являється пізніше ≥ 3-ї доби хвороби; температура підвищується до 38,3 °C і вище; кашель, нежить, кон’юнктивіт.
Підтверджений випадок: гостре захворювання, фебрильна температура, наявність висипань, виділення вірусу кору від хворого (ПЛР), IgG-сероконверсія, значне підвищення IgМ (визначаються протягом 28 днів після появи висипань), прямий епідеміологічний зв’язок з випадком, підтвердженим одним із методів; хворий не вакцинований протягом попередніх 6–45 днів.
Імовірний випадок: наявність клінічних проявів; відсутність епідеміологічного зв’язку з підтвердженим лабораторією захворюванням кору; немає лабораторних підтверджень кору.
Підозрюваний випадок: гостре захворювання з температурою ≥ 38,3 °C; генералізоване макулопапульозне висипання; висипання з’явилось протягом 7–21 дня після перебування в областях епідемії кору, після контакту з хворим.
Найбільш схильні до ризику захворіти, ускладненого перебігу — діти, молодші від одного року, виснажені; підлітки, дорослі з ослабленою імунною системою.
При встановленні діагнозу кір диференціюють з краснухою, скарлатиною, грипом та іншими гострими респіраторними інфекціями (ГРЗ), менінгококцемією, інфекційним мононуклеозом, постмедикаментозними дерматитами й іншими захворюваннями.
Діагностичні помилки в періоді висипання частіше бувають при атиповому перебігу (при мітигованому кору), кору зі злоякісним перебігом (із гіпертоксичною та геморагічною формами). Діагностика кору в осіб з ослабленою імунною системою може бути складною через розвиток різноманітних ускладнень або появу нетипового висипання або без такого.
Мітигований кір реєструється в осіб, які отримали протикоровий гамма-глобулін, у щеплених, які втратили імунітет. Захворювання при цій формі характеризується легкими катаральними явищами, плями Бєльського — Філатова — Коплика можуть бути відсутніми, температура нормальна або субфебрильна, висипання незначне, неяскраве. Для геморагічної форми характерні: тяжка загальна інтоксикація, явища геморагічного діатезу — множинні крововиливи в шкіру, слизові оболонки, криваве випорожнення, гематурія.
При описанні спалахів останнім десятиліттям часто реєструвались захворювання у дорослих хворих. Подаємо деякі дані стосовно клінічних проявів хвороби у дорослих. Так, у Сан-Марино під час спалаху з січня 2008 р. по квітень 2009 р. середній вік пролікованих хворих був 25 (15–66) років. Середній ліжко-день — 5 (1–9) діб. У 34 % хворих, крім класичних проявів кору, реєструвались нудота, блювота [14]. Під час спалаху кору у Великобританії у 2017 р. середній вік пацієнтів був 11,5 року (від 11 місяців до 29 років). Інкубаційний період кору становив 7–21 добу [15]. Під час спалаху кору у Шрі-Ланці у 2013 р. середній вік хворих — 27,64 ± 7,38 року. Хворі надходили переважно на 5-ту (4-ту–7-му) добу, тривалість хвороби була від 5 до 16 діб (у середньому — 8 діб). Із 33 хворих у 27 (81,8 %) при надходженні спостерігалось макулопапульозне висипання, у 8 (24,2 %) осіб — плями Бєльського — Філатова — Коплика, у 2 (6,1 %) розвинулась тяжка пневмонія. У більшості хворих у крові зареєстрований нормоцитоз, нейтрофільоз, у 17 (51,5 %) осіб — тромбоцитопенія [16]. Під час епідемії у Японії більше від усіх захворіло дітей до 4 (21 %) років, дорослих — 15–29 (45 %) років. У 8,7 % була діагностована пневмонія, 2,1 % — енцефаліт, 0,7 % — кишкові ускладнення, 0,7 % — кон’юнктивіт, 0,6 % — менінгіт, у 0,4 % — отит. Пневмонія частіше реєструвалась у хворих віком до 14 років. У вагітних спостерігались спонтанні аборти, мертвонародження. В деяких хворих були діагностовані злоякісні пухлини [17]. За даними A. Dinh зі співавт. (2013), практично в усіх хворих перед госпіталізацією були: висипання, гарячка, астенія — у 49 %, задишка — 29 %, одинофагія — 36 %, пронос — 30 %, нудота та блювота — 26 %, біль у животі — у 22 %. При госпіталізації у всіх хворих були: висипання, гарячка — у 74 %, астенія — 51 %, задишка — 30 %, кашель — 90 %, плями Бєльського — Філатова — Коплика — 42 %, анорексія — 20 %, міалгія — 11 %, свербіж — 10 %, головний біль — у 5 %. Підвищення рівня трансаміназ — у 82 %, причому збільшення АлАТ > 1–2 норми — у 26 %, 3–5 норм — у 31 %, 6–10 норм — у 16 %, 11–15 норм — у 6 %. Гіперлейкоцитоз (> 10,0 · 109/л) — у 9 %, лейкопенія (< 4 · 109/л) — у 16 %, лімфопенія (< 1 · 109/л) — у 87 %, тромбоцитоз (> 400 · 109/л) — 46 %, гіпербілірубінемія (> 37 МО/мл) — у 4 % [18].
За даними Ranjan Premaratna із співавт. (2017), у дорослих, хворих на кір, віком 25–48 років, період госпіталізації яких становив 2–3 доби від початку, були такі прояви: висока гарячка, головний біль, сильні м’язові болі, виражений ларингіт, сухий кашель, виражений кон’юнктивіт (у деяких субкон’юнктивальні крововиливи, світлобоязнь), у 6 з 14 — плями Бєльського — Філатова — Коплика з 3–4-ї доби хвороби, з 5-ї доби поява висипаня починалась з чола, обличчя, з подальшим поширенням на тулуб, кінцівки, долоні, підошви (на 7-му добу), сухий кашель з 3-ї доби, у половини сильний сухий кашель із хрипами. В крові: лейкопенія, нейтропенія, лімфоцитоз, тромбоцитопенія, у більшості пацієнтів зареєстровано підвищення рівня трансаміназ (АлАТ — 128–367 мкг/л, АсАТ — 96–236 мкг/л), у 8 з 14 хворих на 5-ту — 7-му добу реєструвалась поява хрипів і рентгенологічне підтвердження двобічної пневмонії у нижніх частках легень [19].
Але не завжди були класичні прояви кору, особливо у вакцинованих. Випадки атипового перебігу кору були описані ще у 1979 р. Хворі на кір віком 12–19 років мали нетипові прояви: у продромальному періоді були: гарячка, нездужання, міалгії, головний біль, нудота, блювота, нежить, біль у горлі, кон’юнктивіт, світлобоязнь, непродуктивний кашель, біль у грудях. У подальшому висипання було еритематозним, макулопапульозним, що прогресувало до петехіального та пурпури. Висипання з’являлись спочатку на кистях, підошвах, далі поширювалися на кінцівки, тулуб, але не вражали обличчя. У більшості осіб були інфільтративні зміни за даними рентгенограми. Також автори відзначали підвищення рівня амінотрансфераз, тромбоцитопенію, прояви ДВЗ, ураження серця. Всі ці хворі мали IgM проти кору, раніше були щеплені. Тому автори і зробили висновок, що у дорослих може розвинутись атиповий кір [20]. Під час епідемії 2016–2017 рр. в одній із країн Європи класичні симптоми також не завжди були присутні. Зареєстровані випадки кору у щеплених (підтверджені картою вакцинації) і клінічні ознаки проявлялись тільки ринітом, але без висипань (вірус виявлений за допомогою ПЛР). Особливості у вакцинованих: гарячка або висипання іноді були відсутні, симптоми розвивались в незвичайному порядку (гарячка і висипання з’являлися в той же день без будь-яких інших симптомів). У деяких випадках превалюючими проявами були ускладнення (гепатит, панкреатит, пневмонія, стоматит) і тільки пізніше було верифіковано кір. Серед ускладнень: у дітей віком 0–4 року — зневоднення, гарячкові судоми, пневмонія; 5–14 років — зневоднення, ураження печінки, шлунково-кишкові розлади, середній отит; 15 років і старше — зневоднення, ураження печінки (гепатит), пневмонія, гострий енцефаліт, панкреатит, увеїт. Також спостерігався стоматит, який ускладнював уживання їжі, води. У вагітних жінок: гепатит, пневмонія, передчасні пологи [10].
У період епідемії 2016–2017 рр. у Бельгії автори відзначають утруднення при встановленні діагнозу при наданні медичної допомоги — атиповий перебіг кору з тяжкими ускладненнями, субклінічним перебігом, особливо в осіб, які частково вакциновані [10]. Атиповий перебіг у щепленого був описаний і іншими авторами. У хворого віком 22 роки, щепленого один раз у віці 9 місяців, при надходженні на лікування були гарячка, головний біль, міалгії, сильний біль у шийних і плечових суглобах, атипове висипання у вигляді пурпури, петехій з ураженням долонь, підошов, тулуба. Тому автори пропонували виключати кір у осіб із скаргами на м’язові болі та наявним атиповим висипанням, навіть коли вони були щеплені [21].
Був описаний випадок кору з атиповим перебігом у невакцинованого, що супроводжувався гарячкою, внутрішньогрудним лімфаденітом, тяжкою лобулярною, полісегментарною пневмонією, плевритом, поліморфним висипанням, що розпочалось на руках. Тяжке ураження легень спостерігалось на фоні макулопапульозного висипання, що прогресувало до петехіальних елементів, пурпури. При пневмоніях приєднувалась така флора: St.pyogenes, Staphylococcus aureus, Neisseria gonorrhoeae, рикетсії, Treponema pallidum, вірус Епштейна — Барр (EBV), цитомегаловірус, вірус краснухи, ентеровіруси, вірус герпесу, вірус вітряної віспи, герпесвірус людини 6-го типу, віруси геморагічної гарячки. Автори відзначили, що атиповий кір може асоціюватись з вузловими ураженнями легень, які можуть зберігатись до 2 років. Є опис зв’язку низки інфекцій (EBV, HIV, Helicobacter pylori, Campylobacter jejuni, Chlamydia psittaci, Borrelia burgdorferi) із лімфомою. Також описаний зв’язок лімфоми Ходжкіна та збудником кору [22].
Був зареєстрований випадок, коли хвора надійшла у ВРІТ із болючими виразками на слизовій рота, болями при ковтанні, гарячкою, висипаннями. При огляді — ознаки гіпоксії. За даними рентгенографії була невідповідність клінічних проявів і даних знімків (практично нормальних). Запідозрили пневмоцистну пневмонію на фоні СНІДу, призначили ко-тримоксазол, стероїди, антигрибкові препарати. Результат негативний. За даними ПЛР підтверджено кір. Інша хвора надійшла у ВРІТ із виразковими ураженнями геніталій, дизурією, болем у роті, гарячкою, продуктивним кашлем, висипанням. До надходження хвора захворіла за 2 тижні із грипоподібними проявами, були призначені антибіотики. Через три доби розвинувся сильний свербіж, зокрема, в ділянці статевих органів. У легенях крепітація, незначний біль у епігастрії, нечітке висипання на обличчі, шиї. В роті висипання за типом кандидозу. Незначний кон’юнктивіт. На статевих органах — виражені виразкові зміни. Протигрибкова, антибактеріальна терапія для лікування сечовивідних шляхів сприяла покращенню стану. Розвинулись висока гарячка, блювота, висипання. В анамнезі — хвороба Віллебранда. В крові — лімфопенія, значно підвищена АлАТ — до 3421 U/L (норма 0–55), лужна фосфатаза. Виключали СНІД, вірус простого герпесу, вовчак, системний васкуліт, синдром Рейтера (у жінок може бути без артриту). Протягом 20 годин у хворої розвинулась гостра дихальна недостатність. Для лікування пневмонії використовували в/в іміпенем, тейкопланін, ко-тримоксазол, високі дози метилпреднізолону. На 4-ту добу висипання на обличчі регресувало, всі клінічні прояви пройшли на 10-ту добу. Діагноз кору підтверджений серологічно [23].
У вакцинованих гарячка, висипання інколи були відсутні, або симптоми розвивались у незвичайному порядку (гарячка та висипання з’являлись в один день без інших симптомів). У двох випадках проявлялись тільки у вигляді риніту, але без висипання (діагноз встановлений за допомогою ПЛР). У деяких випадках кір дебютував спочатку у вигляді гепатиту, панкреатиту, пневмонії, стоматиту і тільки пізніше було встановлено діагноз «кір» [10].
Також у імуноскомпроментованих осіб кір може мати атиповий перебіг з ускладненням на тяжку пневмонію, енцефаліт [24, 25].
Описаний випадок кору у щепленої з активацією Епштейна — Барр вірусної інфекції, який був підтверджений за допомогою ПЛР, специфічних IgG та IgM [26]. R. Manfredi зі співавт. у 2003 р. описують у молодого чоловіка віком 18 років тяжкий перебіг кору, ускладненого тяжкою інтерстиціальною пневмонією після нещодавно перенесеної Епштейна — Барр вірусної інфекції на фоні зниження імунітету (виражене зниження CD4). Випадок закінчився летально [27]. Є повідомлення і про сімейні спалахи, коли молодий чоловік захворів на кір на фоні гострої стадії EBV-вірусної інфекції та інфікував свого батька. В обох розвинулась тяжка двобічна пневмонія. Лікування проводилось із застосуванням імпульсної стероїдної терапії [28].
Далі наводимо дані стосовно переліку ускладнень та їх частоти при кору. Ускладнення при кору можуть розвинутись як на фоні хвороби, так і після неї. Розрізняють такі ускладнення: прямі вірусні (стоматит, ентерит, гепатит, пневмонія, кератит), вторинні бактеріальні (середній отит, бронхопневмонія, кон’юнктивіт), неврологічні (енцефаліт, підгострий склерозуючий паненцефаліт), що пов’язані з харчуванням (втрата маси тіла, квашіоркор, виразка роговиці). Найбільш частими ускладненнями при кору є: бронхіт, пневмонія, що може ускладнюватись абсцесами та гнійними плевритами. Найбільш тяжкі ускладнення: менінгоенцефаліт (летальність досягає 10–40 %), серозний менінгіт, мієліт. З’являються загальномозкові симптоми: різкий головний біль, блювання, рухові порушення, сплутаність і розлади свідомості, менінгеальні знаки (ригідність м’язів потилиці, позитивні симптоми Керніга, Брудзинського). Чим раніше виникає менінгеальна симптоматика, тим тяжчим є перебіг захворювання. Також можуть спостерігатися: ларингіт (зокрема, виразково-некротичний), помилковий круп (гострий коровий ларинготрахеїт із розладом дихання), мастоїдит, ларинготрахеобронхіт, трахеїт, пневмонія, пневмоторакс, пневмомедіастинум, медіастинальна емфізема, у дітей — бронхіоліт; затяжний кон’юнктивіт, кератит, стоматит, отит, євстахіїт, синусит, ентероколіт, коліт, ангіна, розсіяний склероз, гепатит, пієлонефрит (частіше з’являються в періоді пігментації). Серед незвичайних ускладнень розрізняють гепатит, косоокість (ураження нервів і м’язів очей). Рідкісні ускладнення: ураження зорового нерва (неврит зорового нерва може призвести до втрати зору), міокардит, підгострий склерозуючий паненцефаліт (SSPE), який може розвинутися через кілька років після кору (1 на 25 000 випадків); пневмоторакс; пневмомедіастинум; підшкірна емфізема; апендицит. Ускладнення при вагітності: викидень; мертвонародження; мала маса тіла при народженні (якщо народжується до 37-го тижня).
Ускладнення спостерігались у 21–40 % хворих (переважно пневмонія, отит), вік хворих — від немовлят до 54 років, середній вік — 13,5 року). Найбільш часті ускладнення спостерігались у осіб, старших за 20 років (у 38,5 %) [4, 29]. У госпіталізованих ускладнення розвинулись у близько 80 проти 58,3 % у 2006 р. [2]. Слід відзначити, що були дані стосовно того, що серед госпіталізованих із кором 57,3 % були щеплені. Пневмонія розвинулась у 39,7 %, діарея, зокрема з розвитком дегідратації, — у 38,2 % осіб. Причиною смерті у 57,1 % осіб був енцефаліт [30].
Під час епідемії у Бельгії у 2016 р. були зареєстровані такі тяжкі ускладнення: отит, пневмонія, енцефаліт, рідкісні ускладнення — рабдоміоліз, цитолітичний синдром, зазвичай у дорослих [31].
Офтальмологічні ускладнення: кон’юнктивіт реєструється у більшості хворих, часто зустрічається і кератит. У військовослужбовців, хворих на кір, у 57 % розвинувся кератит. У деяких хворих при приєднанні бактеріальної флори, вірусів (HSV, аденовірусу) можуть розвинутися рубці та сліпота. До сліпоти може призводити і дефіцит вітаміну А, енцефаліт [32]. Також реєструвались інші офтальмологічні ускладнення: кератокон’юнктивіт (у 9,3 %), корнеальні виразки, корнеальна перфорація, оклюзія центральної вени, сліпота [4]. В той же час, за даними L. Leibovici (1988), при обстеженні хворих на кір молодих людей кератит встановлений у 3,3 % [33].
Серед гастроінтестинальних ускладнень реєструвались: діарея, мезентеріальний лімфаденіт, апендицит, гепатит, панкреатит, стоматит. У країнах, що розвиваються, у хворих на кір виникали виразки у роті, тривала діарея, схуднення, втрата маси тіла внаслідок погіршення харчування. Стоматит реєструвався у 13,9 % хворих [4]. Noma (cancrum oris), прогресуюче ураження порожнини рота, розвивалось у хворих в Африці, Індії. У молодих людей, підлітків часто реєструвались гепатит, гіпокальціємія, підвищення КФК. У США діарея в період 1987–2000 рр. реєструвалась у 8 % хворих, серед госпіталізованих — у 30–70 %. У країнах, що розвиваються, до періоду вакцинації діарея при кору реєструвалась у 15–63 % хворих і у 9–77 % була причиною летальних наслідків. У дітей збудники при діареї на фоні кору, а також при інших діареях були схожі. Діарея розпочиналась перед початком висипань. Встановлено, що вторинні бактерії та віруси можуть сприяти погіршенню стану, збільшенню тривалості лікування. Зневоднення розвивалось у 32 % госпіталізованих [32]. За даними інших дослідників, у госпіталізованих в структурі ускладнень переважали діарея, блювання — у 33 %, пневмонія — 26 % (2006 р. — у 13,3 %) хворих [2]. За даними Antonietta Filia зі співавт. (2017), серед ускладнень найбільш частою була діарея (у 16,0 %), найбільш часто ускладнення розвивались у осіб, старших за 20 років (у 38,5 %) [4]. В той же час, за даними Niroshana Jathun Dahanayaka зі співавт. (2015), під час попереднього підвищення рівня захворюваності у 1999–2000 рр. діарея реєструвалась у 16,7 % хворих. Під час останнього спалаху у госпіталізованих хворих ознаки діареї зареєстровані у 78,8 % [16].
Так, за даними L. Leibovici (1988), при обстеженні хворих на кір молодих людей були встановлені такі ускладнення: отит — у 9,8 % хворих, синусит — 4,1 %; Antonietta Filia зі співавт. (2017) встановили середній отит у 4,6 % хворих; Monfort L. зі співавт. (2010) — у 20,4 %; Denise Antona зі співавт. (2013) — у 1,4 % хворих [4, 16, 31, 34].
При підвищенні рівня захворюваності у 1999–2000 рр. тільки у 2,2 % були прояви пневмонії. Під час останнього спалаху серед госпіталізованих хворих ознаки пневмонії були у 90,9 % осіб [12]. Ще раніше, за даними L. Leibovici (1988), при обстеженні хворих на кір молодих людей пневмонію було діагностовано лише у 3,7 % хворих [33]. За даними Antonietta Filia із співавт. (2017), серед ускладнень пневмонія діагностована у 7,8 %, гостра дихальна недостатність — у 6,3 % [4]. Пневмонію діагностували й інші дослідники у 15,3 % хворих [34]. В Італії інтерстиціальна пневмонія діагностована у 26 % хворих [14]. У пацієнтів із Франції пневмонія розвинулась у 6,2 % хворих, у той же час у госпіталізованих пневмонія діагностована у 20,6 %, а в осіб, старших за 30 років, — навіть у 28,8 % [35]. Ларинготрахеобронхіт — друга причина смерті після пневмонії в дітей у США. В дітей у США з тяжким перебігом пневмонія реєструвалась у 77 %, при легкому перебігу — 41 %, під час спалахів — 0–8 % випадків, причому в дорослих — у 49–57 % осіб. Тобто в більш пізні роки спостерігається більш часте діагностування пневмонії, можливо, як через тяжчий перебіг, так і внаслідок покращення діагностики. Встановлення діагнозу пневмонії при кору — складне завдання з урахуванням того, що часто немає аускультативних змін та 79 % хворих мають нормальну рентгенограму органів грудної порожнини. Крім того, у 21 % хворих із респіраторною недостатністю при кору також змін за даними рентгенограми немає. Пневмонія переважно розвивається у дітей віком до 5 років та у дорослих, старших за 20 років. Також при кору може розвинутись пневмоніт, який є облітеруючим бронхіолітом. Описано тяжкий ГРДС (частота дихання — 30/хв, сатурація — 89 %) у чоловіка віком 42 роки, який надійшов на лікування у відділення невідкладної терапії з астенією, гарячкою, водянистою та кривавою діареєю, головним болем, кашлем через 10 діб після перебування у Таїланді. При огляді виявлено однобічні хрипи, макулопапульозне висипання на тулубі, стоматит, кон’юнктивіт, лімфатичні вузли не збільшені. В крові нормоцитоз, рентгенограма без пневмонічної інфільтрації. На фоні лікування кларитроміцином розвинувся ГРДС протягом 48 годин. Додатково додали цефтріаксон 2 г/добу. При БАЛ — лімфоцитарний альвеоліт. Під час лікування призначали метилпреднізолон, преднізолон [36]. Фатальний випадок ГРДС описаний у імунокомпетентної жінки в Індії. Хвора надійшла на лікування на 10-й день хвороби з високою гарячкою, ознобом. До цього у хворої гостро з’явились: сухий кашель, нежить, діарея, макулопапульозне висипання на обличчі, тулубі, верхніх і нижніх кінцівках, лімфаденопатія в ділянці шиї. Отримувала до надходження у відділення протягом 5 діб цефтріаксон, доксициклін. При огляді виявлено тахіпное, гіпоксію (78 %), артеріальний тиск 90/60 мм рт.ст., над легенями крепітація. В крові знайдено: нормоцитоз, нейтрофільоз, тромбоцитопенію (до 126 • 109/л). Рентгенологічно виявлено двобічні дифузні інфільтрати. Розвинулась поліорганна дисфункція, ниркова недостатність, ацидоз, ДВЗ. Також тяжку пневмонію при кору описують Uzun та Rupp зі співавт., тяжкий ГРДС без типової клініки кору описано у жінки віком 29 років [37].
Пневмонія викликається вірусом, вторинною вірусною інфекцією — аденовірусом, звичайним герпесом, вторинною бактеріальною інфекцією (частіше S. pneumoniae (25–35 %), S. аureus, H. influenzae; інші є причиною тяжкої пневмонії — Pseudomonas, Klebsiella pneumoniae, E. coli, Neisseria meningitidis). Реєструються випадки вірусно-бактеріальної етіології. У дітей (від 1/3 до 1/2 хворих) при обстеженні харкотиння була виділена бактеріальна флора (переважно Staphylococcus aureus, а також Streptococcus pneumoniae, Haemophilus influenzae, Pseudomonas aeruginosa, Escherichia coli, Enterobacter). У інтубованих дітей була виділена коінфекція з аденовірусом, звичайним герпесом. Описуються випадки, коли спочатку пневмонія не була діагностована, а на другий день вже діагностована двобічна клінічно та за допомогою КТ (етіо–логія Staphylococcus aureus). Із третьої доби перебування у стаціонарі хворий був переведений у ВРІТ через зростаючу поліорганну недостатність. Діагностовано: септичний шок, енцефаліт (за даними ПЛР, але без змін на МРТ), гепатит, панкреатит, виразкову хворобу шлунка [38].
В осіб з ослабленим імунітетом може розвинутись прогресуючий пневмоніт. Хворі можуть мати пневмоніт на фоні висипання або без нього. Він розвивається через 2 тижні після появи симптомів кору. У деяких хворих висипання та пневмоніт розвивались у коротший період часу, ніж при класичному перебігу кору. Кір може бути причиною гігантської клітинної пневмонії Гехта в осіб з ослабленим імунітетом, але може зустрічатись і в імунокомпетентних дітей і дорослих.
У дорослих дисфункція печінки реєструвалась у 56–66 % хворих. У дітей спостерігали рідше та менш виражені зміни функції печінки. Нормалізація показників відбувалась через 2–4 тижні [39]. За даними L. Leibovici (1988), при обстеженні молодих людей, хворих на кір, жовтяниця зареєстрована у 0,4 % хворих; збільшення рівня трансаміназ — у 51 % [33]. У дорослих хворих, які лікувались у 1975, 1981–1982 рр. ураження печінки виявлено у 80 % осіб, у 5 із 65 хворих виникла жовтяниця. Максимальні відхилення від норми спостерігались у період між 5-м та 10-м днями. Автори відзначили, що гепатит частіше реєструвався у тяжчих хворих, існувала кореляція між ураженням печінки та розвитком бактеріальних ускладнень [40]. За даними досліджень Aurélien Dinh із співавт. (2013), ступінь збільшення печінки пов’язаний із вторинними бактеріальними інфекціями. Гепатит не корелював із тяжкістю хвороби, бактеріальною інфекцією. Автори не спостерігали печінкову недостатність, жовтяниця була рідкісною. Дослідники зробили висновок, що з урахуванням великого відсотка ураження печінки при кору гепатит слід розглядати як прояв кору, а не як ускладнення у дорослих [18]. Під час останньої епідемії гепатит виявлений у 8,7 % хворих [4]. Підвищення рівня трансаміназ дуже поширене у дорослих та не має довгострокового терміну ураження [41]. Рідкісними ускладненнями, за даними Tine Grammens із співавт. (2016), були рабдоміоліз і гепатит [31]. На розвиток гострого панкреатиту при кору вказують і ряд інших авторів. Гепатит і панкреатит реєструвались у 1,1 % хворих, діарея — у 0,4 % [35, 42].
Серед неврологічних ускладнень реєструвались: фебрильні судоми, енцефаліт, постінфекційний енцефаліт, енцефаліт у імуноскомпрометованих осіб, підгострий склерозуючий паненцефаліт, синдром Гієна — Барре, синдром Рейе, поперековий мієліт. Під час підвищення рівня захворюваності у 1999–2000 рр. енцефаліт реєструвався у 0,5 % хворих [16]. Післяінфекційний енцефаломієліт реєструвався у 13 серед 1000 інфікованих, він зазвичай розвивався через 3–10 діб після появи висипання. Більш висока частота — у підлітків та дорослих. Як правило, починається з появою нової хвилі гарячки, судом, зміною психічного статусу, мультифокальних неврологічних ознак. Зазвичай вірус не реєструється у ЦНС при цьому ускладненні, тому вважається, що розвитку його сприяє аномальна імунна відповідь на білок мієліну. Летальність реєструється у 25 % хворих, близько 33 % осіб, які одужали при цьому ускладненні, мають пожиттєві неврологічні ускладнення (моторні порушення, сліпоту, геміпарез). Фебрильні судоми реєструвались у 0,1–2,3 % дітей із кором у США, Англії. У таких випадках спостерігався доброякісний перебіг [32]. Також судоми спостерігали й інші дослідники у 0,2 % хворих, інші ускладнення — у 2,9 % осіб [4].
Гематологічні ускладнення: тромбоцитопенічна пурпура, ДВЗ-синдром. Тромбоцитопенія реєструвалась у 3,2 % хворих [4]. У хворих на кір у період спалаху в Мехіко серед різних ускладнень розвинулись такі: крововиливи у верхніх відділах шлунково-кишкового тракту — у 13 %, носова кровотеча — 8 %, енцефаліт — 4 %, підшкірна емфізема — 2 %, збільшена ЛДГ — у 83 % хворих [43].
За даними L. Leibovici (1988), при обстеженні молодих людей, хворих на кір, були встановлені незначні зміни Т-хвилі у 0,7 % (зміни ЕКГ) [33].
При кору можуть розвинутись і дерматологічні ускладнення — тяжка десквамація, целюліт.
Серед інших ускладнень розвивались: гіпокальціємія, міозит, нефрит, ниркова недостатність, виснаження, смерть. У хворих на кір в період спалаху в Мехіко виявлена також гіпокальціємічна тетанія — в 1 % (при додатковому обстеженні, гіпокальціємія — у 70 %, пов’язана у деяких із високим рівнем кальцитоніну), збільшена ЛДГ — у 83 % хворих [43].
Як указують L. Leibovici із співавт. (1988), при обстеженні хворих на кір молодих людей були встановлені зміни в аналізах крові: збільшення КФК — у 44 %, сліди міоглобіну в сечі — 14 % (при високому КФК), у деяких хворих із дуже високим КФК був збільшений рівень альдолази. Автори зробили висновки, що, можливо, у деяких хворих були прояви рабдоміолізу. Також автори відзначили відсутність клінічної або лабораторної відмінності у вакцинованих і невакцинованих, відсутність явної кореляції між лабораторними показниками та подальшими ускладненнями [33].
Згідно з австралійськими рекомендаціями щодо кору (2015), до групи ризику тяжкого перебігу кору належать: імуноскомпроментовані особи, які мають дефіцит Т-клітин, лейкози, лімфоми, СНІД (кір у них може бути тяжкою, нетиповою (без висипань), тривалою, з виділенням вірусу протягом декількох тижнів; виснажені діти, особливо ті, в яких є дефіцит вітаміну «А»; діти, молодші за 5 років; дорослі, старші за 20 років (частіше розвиваються ускладнення); вагітні (підвищений ризик передчасних пологів, спонтанних абортів і народження немовлят із низькою масою тіла) [44].
При тяжкому перебігу розвивались такі синдроми: ураження шлунково-кишкового тракту: діарея — у 8 %, гінгівостоматит, гастроентерит, гепатит, мезентеріальний лімфаденіт, апендицит; ураження легень: пневмонія, найчастіше пов’язана зі смертю, часто вірусно-бактеріальна; сам вірус кору призводить до розвитку бронхо–пневмонії, ларинготрахеобронхіту, бронхіоліту, бронхоектазу; ураження нервової системи: енцефаліт, гострий дисемінований енцефаломієліт, підгострий склерозуючий паненцефаліт; ураження серця, очей — периміокардит, кератит [38]. Серед госпіталізованих у відділення реанімації ускладнення розвинулись у 53 % осіб. Гостра дихальна недостатність розвинулась у 20 %, 5 % пацієнтів потребували інтенсивної терапії, у 9 % — пневмонія. Енцефаліт був діагностований у 2 хворих [11].
Основні ускладнення у дітей віком до 4 років: зневоднення, судоми під час підвищеної температури, пневмонія. У осіб віком 5–14 років: зневоднення, гепатит, захворювання шлунково-кишкового тракту, середній отит. У підлітків і дорослих: зневоднення, гепатит, пневмонія, енцефаліт, панкреатит, увеїт. У вагітних: гепатит, легеневі ускладнення, передчасні пологи. Часто у дітей і дорослих розвивався стоматит [10].
У 2015 р. у Шанхаї описуються випадки захворювань на кір серед дітей, які отримали трансплантацію стовбурових клітин на фоні злоякісних новоутворень. Раніше ці діти отримали 1–3 дози вакцини проти кору. У 87 % хворих хвороба розвинулась протягом 0–60 діб після хіміотерапії. У всіх була гарячка тривалістю до 8 діб, у 91,3 % — кашель, у 60,9 % — кон’юнктивіт, у 78,3 % — висипання, у 56,5 % — плями Бельського — Філатова — Коплика, 21,7 % — ларингіт. У деяких хворих поява та етапність поширення були нетиповими. У 56,5 % розвинулись ускладнення (пневмонія, гостра печінкова недостатність). Встановлений і великий відсоток щеплених (21,7 %), які померли від тяжкої пневмонії, гострої печінкової недостатності. Ці померлі отримали або одну, або дві дози вакцини. Автори відмітили атиповість проявів кору: у 43,5 % дітей не було плям Бельського — Філатова — Коплика, у 21,7 % — висипань, у 8,7 % — кашлю. Yan-Ling Ge із співавт. (2017) пропонують при встановленні діагнозу обов’язкове проведення як серологічних, так і вірусологічних досліджень [45].
За даними R. Mafigiri із співавт. (2017), всі померлі були дітьми віком до 4 років. У них були такі клінічні прояви: кашель — у 100 %, висипання — 98 %, гарячка — 95 %, риніт — 95 %, кон’юнктивіт — 92 %, діарея — 67 %, ускладнене дихання — 36 %, отит — у 8 % [46].
Лікування проводилось зазвичай симптоматичне. При розвитку пневмонії призначались цефуроксим, цефотаксим. На тлі лікування підвищена температура трималась 6–7 діб [19]. Також деякі автори вважають, що рибавірин може бути корисним при лікуванні кору, РДС-синдромі [47]. Внутрішньовенно рибавірин призначався на 5 діб по 1 г 4 рази на добу, внутрішньом’язово (в/м) вітамін А по 200 000 UI на добу — 4 доби [38].
ВООЗ пропонує в/м вітамін А дітям у перший і другий дні після встановлення діагнозу (50 000 UI/доза для дітей, молодших за 6 міс., 100 000 UI/доза для дітей віком 6 та 11 місяців, 200 000 UI/доза для дітей від 12 місяців і старше; при наявності дефіциту вітаміну А, наявності плям Біто третю дозу слід вводити через 4–6 тижнів). Ефект при призначенні рибавірину перорально або в/в був однаковий. Немає рекомендацій стосовно дозування та тривалості терапії. Є позитивний досвід застосування препарату: у 9-річної дитини — по 50 мг/кг/добу, протягом 3 тижнів; 5-денний курс в/в рибавірину по 1 г кожні 6 годин; спочатку 2 г, у подальшому по 1 г 4 рази на добу [38].
З метою профілактики кору у немовлят від інфікованих матерів в/в був уведений імуноглобулін Flebogamma DIF 50 мг/мл, у подальшому ні в кого з дітей захворювання не розвинулось [11].
Нами з метою вивчення особливостей клініко-лабораторних проявів було опрацьовано дані 30 медичних карт стаціонарних хворих на кір військовослужбовців, які лікувались у січні-лютому 2018 р., дані 10 медичних карт хворих із числа цивільного населення, які лікувались у КМЛ № 4.
Всі військовослужбовці були чоловічої статі, 1990–2000 років народження. Всі хворі надходили на стаціонарне лікування із фебрильною та піретичною температурою. У 24 (80 %) хворих був встановлений середньотяжкий перебіг, у 6 (20 %) — легкий. Термін надходження на лікування від часу захворювання був Ме = 3 (Q25 = 2, Q75 = 4), min = 1, max = 8 діб. У багатьох хворих, які на початку спалаху надходили на лікування у продромальному періоді, через наявність катаральних проявів був встановлений діагноз «гостре респіраторне захворювання» та призначені противірусні препарати (амізон, новірин). У подальшому після появи плям Бєльського — Філатова — Коплика та інших проявів кору був встановлений остаточний діагноз «кір». Всі хворі при надходженні на лікування пред’являли скарги на загальну слабкість, 27 (90 %) — на сухий, малопродуктивний кашель, у інших — вологий; порівняно з минулими роками кашель на початку захворювання був незначний, тільки після появи висипань кашель посилювався і на 3-тю — 6-ту добу лікування ставав вологим, 26 (86,7 %) — на біль та першіння в горлі, 5 (16,7 %) — скарги на головний біль, 8 (26,7 %) осіб — на нежить, 6 (20 %) — на наявність висипань, 13 (43,3 %) — на світлобоязнь, 5 (16,7 %) — на сльозотечу, 3 (10 %) — на біль в очах. Деякі хворі скаржились на рідкі випорожнення. У 13 (43,3 %) при надходженні була фебрильна температура, в останніх — піретична.
Висипання у середньому з’являлось на Ме = 3 (Q25 = 2, Q75 = 4) добу, min = 1 та max = 8 добу. У переважній більшості спостерігалось поетапне поширення висипань (зверху донизу), характер висипання був спочатку розеольозно-папульозний, рожевого кольору, в подальшому висипання збільшувалось та ставало плямисто-папульозним, у деяких місцях зливним. У деяких хворих спостерігався свербіж шкіри. У більшості хворих висипання зберігалось до 7–8 діб. У деяких хворих після висипки на шкірі обличчя було висівкоподібне лущення. У більшості були прояви кон’юнктивіту, у деяких навіть розвивався набряк повік. У 3 (10 %) осіб розвинувся кератокон’юнктивіт. У той же час у деяких хворих із легким перебігом висипання розташовувалось тільки на обличчі, шиї, поодинокі висипання були на грудях, плечах і мали розеольозно-папульозний характер. У значної кількості хворих відмічалось незначне збільшення периферичних лімфатичних вузлів. У більшості осіб при аускультації вислуховувалось жорстке дихання, в деяких — сухі хрипи. Всім хворим при надходженні на лікування протягом доби здійснювалась ФЛГ, у всіх не було даних стосовно пневмонії. У 6 (20 %) хворих була діагностована полісегментарна пневмонія (на 5-ту — 7-му добу захворювання). У цих хворих здебільшого були відсутні вологі хрипи, крепітуючі. Пневмонія запідозрена при послабленому диханні, виконувалась рентгенограма, але вона не підтверджувала діагноз і тільки за допомогою КТ була діагностована. В одного хворого на 14-ту добу розвинувся середній отит. Живіт при пальпації був безболісний. У 5 (16,6 %) хворих пальпувався нижній край печінки, нижче реберної дуги на 0,5 см. Селезінка не збільшувалась.
При проведенні біохімічного дослідження встановлено, що рівень білірубіну, лужної фосфатази в усіх хворих був у нормі, збільшені показники були у такої кількості осіб: у 60 % обстежених — рівень АлАТ, у 73,3 % — рівень АсАТ, у 92,9 % — рівень ЛДГ, у 23,1 % — рівень ГГТП, у 22,2 % — рівень сироваткової амілази крові. Рівень АлАТ був таким: Ме = 47 (Q25 = 33, Q75 = 61) Од/л, min = 18 та max = 601 Од/л; АсАТ: Ме = 57 (Q25 = 38, Q75 = 97) Од/л, min = 34 та max = 282; ГГТП: Ме = 27 (Q25 = 19, Q75 = 38) Од/л, min = 17 та max = 400 Од/л. ЛДГ показники були наступними: Ме = 562 (Q25 = 469, Q75 = 639) Од/л, min = 203 та max = 788 Од/л; рівень амілази: Ме = 61 (Q25 = 41, Q75 = 91) Од/л, min = 21 та max = 123 Од/л; рівень лейкоцитів: Ме = 3,9 · 109 (Q25 = 3,3 · 109, Q75 = 4,9 · 109) Од/л, min = 2,4 · 109 та max = 10,1 · 109 Од/л.
Хворі з числа цивільного населення були переважно жіночої статі, надходили в середньому на Ме = 5 добу (Q25 = 3, Q75 = 5), min = 3, max = 6 добу. Ліжко-день — Ме = 8,5 доби (Q25 = 6, Q75 = 10), min = 4, max = 15 діб. У всіх хворих був середньотяжкий перебіг.
Всі випадки захворювань підтверджені серологічно за допомогою виявлення IgM. При надходженні на лікування всі хворі скаржились на загальну слабкість, у всіх була фебрильна температура, різного ступеня вираженості гіперемія кон’юнктив, малопродуктивний кашель (незначно або помірно виражений, в одного був виражений), в одного — збільшення мигдаликів, катаральні прояви були в більшості помірно або значно виражені, висипання на шкірі (у 7 осіб висипання рожевого кольору, дрібно-плямисто-папульозне, у 3 осіб — плямисто-папульозне, зливне), у деяких збільшення периферичних лімфатичних вузлів (1 хворий скаржився на болючість). Зазвичай висипання мало типове поширення по тілу, але у деяких хворих спочатку висипання з’являлось на тулубі, вже потім поширювалось на шкіру обличчя та кінцівки. Плями Бєльського — Філатова — Коплика були виявлені у 5 хворих. На біль у горлі, першіння скаржились 3 хворі, на нежить — 2, на сльозотечу — 1, ломоту в тілі — 1. Тривалість висипань до появи пігментації — Ме = 7 діб (Q25 = 6, Q75 = 7), min = 4, max = 7 діб. Ускладнення не розвинулись ні у кого. У 4 хворих була лейкопенія, у 8 — значний паличкоядерний зсув, у всіх відносна лімфоцитопенія, у 6 осіб — незначно або помірно збільшений рівень активності АлАТ.
Висновки
Зміни у генотипах циркулюючих вірусів, низький рівень охоплення щепленням проти кору, низький рівень імунного населення сприяли зростанню захворюваності в країнах Європи. Зріс вік хворіючих людей. Відбулись і зміни у клінічній картині хвороби. Симптоми кору під час підвищення рівня захворюваності у 2018 р. були типовими, в той же час особливістю було і те, що у значної кількості хворих був помірно виражений синдром інтоксикації, помірно виражений катаральний синдром, менш виражений кашель; частіше, ніж раніше, розвивався кератокон’юнктивіт; у значної кількості хворих реєструвались біохімічні ознаки ураження печінки, підшлункової залози, полісегментарна пневмонія діагностувалась, за нашими даними, у 20 %, мала незначні аускультативні прояви та була діагностована тільки за допомогою КТ. Часто висипання при надходженні було розеольозно-папульозним, незливним, плями Бєльського — Філатова — Коплика спостерігались не у всіх, були випадки нетипового поширення висипань, що ускладнювало діагностику. Частіше реєструвався стоматит, ураження статевих органів (у жінок). Суттєво розрізняються дані стосовно частоти розвитку ускладнень залежно від віку, госпіталізації. Часто ускладнення розвивались у період від 3-ї до 10-ї доби хвороби, тобто під час розпалу. З урахуванням значної міграції населення лікарям слід звернути увагу на особливості клінічних проявів захворювань у інших країнах, пам’ятати, що можливі випадки захворювань і у щеплених, лише зі своїми особливостями.
Конфлікт інтересів. Автори заявляють про відсутність конфлікту інтересів при підготовці даної статті.
Список литературы
1. Werber D. Large measles outbreak introduced by asylum see–kers and spread among the insufficiently vaccinated resident population, Berlin, October 2014 to August 2015 / D. Werber, A. Hoffmann, S. Santibanez [et al.] // Euro Surveill. — 2017. — Vol. 22(34). https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5753442/
2. Torner N. Epidemiology of two large measles virus outbreaks in Catalonia. What a difference the month of administration of the first dose of vaccine makes / Núria Torner, Andres Anton, Irene Barrabeig [et al.] // Hum. Vaccin. Immunother. — 2013. — Vol. 9(3). — P. 675-680.
3. https://en.wikipedia.org/wiki/Measles
4. Filia A. Ongoing outbreak with well over 4,000 measles cases in Italy from January to end August 2017 — what is making elimination so difficult? / A. Filia, A. Bella, M. Del Manso [et al.] // Euro Surveill. — 2017. — Vol. 22(37). [Електронний ресурс]. — Режим доступу: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5607657/
5. Kremer J.R. High Genetic Diversity of Measles Virus, World Health Organization European Region, 2005–2006 / J.R. Kremer, K.E. Brown, Li Jin [et al.] // Emerg. Infect. Dis. — 2008. — Vol. 14(1). — P. 107-114.
6. Muñoz-Alía M.Á. Measles virus genetic evolution throughout an imported epidemic outbreak in a highly vaccinated population / M.Á. Muñoz-Alía, R. Fernández-Muñoz, J.M. Casasnovas [et al.] // Virus Res. — 2015. — Vol. 196. — P.122-7.
7. Grammens T. Different measles outbreaks in Belgium, January to June 2016 — a challenge for public health / T. Grammens, V. Maes, V. Hutse [et al.] // Euro Surveill. — 2016. — Vol. 21(32). [Електронний ресурс]. — Режим доступу: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4998501/
8. Kurchatova A. Preliminary findings indicate nosocomial transmission and Roma population as most affected group in ongoing measles B3 genotype outbreak in Bulgaria, March to August 2017 / A. Kurchatova, S. Krumova, N. Vladimirova [et al.] // Euro Surveill. — 2017. — Vol. 22(36). [Електронний ресурс]. — Режим доступу: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5685209/
9. George F. Measles outbreak after 12 years without endemic transmission, Portugal, February to May 2017 / F. George, J. Valente, G.F. Augusto [et al.] // Euro Surveill. — 2017. — Vol. 22(23). [Електронний ресурс]. — Режим доступу: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5479980/
10. Grammens T. Ongoing measles outbreak in Wallonia, Belgium, December 2016 to March 2017: characteristics and challenges / T. Grammens, C. Schirvel, S. Leenen [et al.] // Euro Surveill. — 2017. — Vol. 22(17). — P. 30524. [Електронний ресурс]. — Режим доступу: https://www.ncbi.nlm.nih.gov/pmc/articles/ PMC5434888/
11. Lancella L. Measles lessons in an anti-vaccination era: public health is a social duty, not a political option / L. Lancella, C. Di Camillo, A.C. Vittucci [et al.] // Ital. J. Pediatr. — 2017. — Vol. 43. — P. 102. [Електронний ресурс]. — Режим доступу: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5688720/
12. Dahanayaka N.J. The 2013 measles outbreak in Sri Lanka: experience from a rural district and implications for measles elimination goals / N.J. Dahanayaka, S. Pahalagamage, R.M. Ganegama [et al.] // Infect. Dis. Poverty. — 2015. — Vol. 4. — P. 51.
13. Amendola A. Ongoing large measles outbreak with nosocomial transmission in Milan, northern Italy, March — August 2017 / A. Amendola, S. Bianchi, E.R. Frati [et al.] // Euro Surveill. — 2017. — Vol. 22(33). [Електронний ресурс]. — Режим доступу: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5572939/
14. Bassetti M. Measles outbreak in adults in Italy / Bassetti M., Schenone E., Calzi A. [et al.] // Infez. Med. — 2011. — Vol. 19(1). — P. 16-9. [Електронний ресурс]. — Режим доступу: https://www.ncbi.nlm.nih.gov/pubmed/21471742/
15. Currie J. Measles outbreak linked to European B3 outbreaks, Wales, United Kingdom, 2017 / J. Currie, L. Davies, J. McCarthy [et al.] // Euro Surveill. — 2017. — Vol. 22(42). [Електронний ресурс]. — Режим доступу: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5710116/
16. Dahanayaka N.J. The 2013 measles outbreak in Sri Lanka: experience from a rural district and implications for measles elimination goals / N.J. Dahanayaka, S. Pahalagamage, R.M. Ganegama [et al.] // Infect. Dis. Poverty. — 2015. — Vol. 4. — P. 51.
17. Yasunaga H. Measles-related hospitalizations and complications in Japan, 2007–2008 / Yasunaga H., Shi Y., Takeuchi M. [et al.] // Intern. Med. — 2010. — Vol. 49(18). — P. 1965-70.
18. Dinh A. Liver involvement in adults with measles / A. Dinh, V. Fleuret, T. Hanslik // International Journal of Infectious Disea–ses. — 2013. — Vol. 17(12). — P. 1243-1244.
19. Premaratna R. Sporadic cases of adult measles: a research article / R. Premaratna, N. Luke, H. Perera, M. Gunathilake [et al.] // BMC. — 2017. — Vol. 10. — P. 38. [Електронний ресурс]. — Режим доступу: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5223409/
20. Martin D.B. Atypical measles in adolescents and young adults / Martin D.B., Weiner L.B., Nieburg P.I., Blair D.C // Ann. Intern. Med. — 1979. — Vol. 90(6). — P. 877-81.
21. Oztoprak N. An atypical measles case presenting with severe cervical spasm / N. Oztoprak, G. Celebi, Е. Temiz // Mikrobiyol. Bul. — 2006. — Vol. 40(4). — P. 401-5.
22. Melenotte C. Atypical measles syndrome in adults: still around / C. Melenotte, Nadim Cassir, Laurent Tessonnier, Philippe Brouqui // BMJ. — 2015. [Електронний ресурс]. — Режим доступу: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4593278/
23. Chatterjee M.T. Measles mimicking HIV seroconversion syndrome: a case report / M.T. Chatterjee, M. Coleman, G. Brook, D. McCrea // J. Med. Case Reports. — 2010. — Vol. 4. — P. 41.
24. Okamura A. Unusual presentation of measles giant cell pneumonia in a patient with acquired immunodeficiency syndrome / A. Okamura, O. Itakura, M. Yoshioka [et al.] // Clin. Infect. Dis. — 2001. — Vol. 32(3). https://www.ncbi.nlm.nih.gov/pubmed/11170972
25. Markowitz L.E. Fatal measles pneumonia without rash in a child with AIDS / L.E. Markowitz, F.W. Chandler, E.O. Roldan [et al.] // J. Infect. Dis. — 1988. — Vol. 158(2). — P. 480-3.
26. Atrasheuskaya A.V. Acute infectious mononucleosis and coincidental measles virus infection / A.V. Atrasheuskaya, S.N. Kameneva, A.A. Neverov, G.M. Ignatyev / J. Clin. Virol. — 2004. — Vol. 31(2). — P. 160-4.
27. Manfredi R. Concurrent infectious mononucleosis and measles: a potentially life-threatening association sharing underlying immunodeficiency / R. Manfredi, O.V. Coronado, A. Mastroianni, F. Chiodo // Pediatr. Infect. Dis. J. — 2003. — Vol. 22(5). — P. 470-1.
28. Ito I. Familial cases of severe measles pneumonia / I. Ito, T. Ishida, T. Hashimoto [et al.] // Intern. Med. — 2000. — Vol. 39(8). — P. 670-4.
29. Mankertz A. Spread of Measles Virus D4-Hamburg, Europe, 2008–2011 / A. Mankertz, Z. Mihneva, H. Gold [et al.] // Emerg. Infect. Dis. — 2011. — Vol. 17(8). — P. 1396-1401.
30. Anis-ur-Rehman Clinical outcome in measles patients hospita–lized with complications / Anis-ur-Rehman, T.S. Siddiqui, M. Idris // J. Ayub. Med. Coll. Abbottabad. — 2008. — Vol. 20(2). — P. 14-6.
31. Grammens T. Different measles outbreaks in Belgium, January to June 2016 — a challenge for public health / T. Grammens, V. Maes, V. Hutse [et al.] // Euro Surveill. — 2016. — Vol. 21(32). [Електронний ресурс]. — Режим доступу: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4998501/
32. Orenstein W.A. The Clinical Significance of Measles: A Review / W.A. Orenstein, R.T. Perry, N.A. Halsey // J. of Infectious Di–seases. — 2004. — Vol. 189(1). — P. 4-16.
33. Leibovici L. An outbreak of measles among young adults. Clinical and laboratory features in 461 patients / L. Leibovici, T. Sharir, O. Kalter-Leibovici [et al] // J. Adolesc. Health Care. — 1988. — Vol. 9(3). — P. 203-7.
34. Monfort L. Measles outbreak in Barcelona. Clinical and epidemiological characteristics / L. Monfort, D. Muñoz, V. Trenchs [et al.] // Enferm. Infecc. Microbiol. Clin. — 2010. — Vol. 28(2). — P. 82-6.
35. Antona D. Measles Elimination Efforts and 2008–2011 Outbreak, France / D. Antona, D. Lévy-Bruhl, C. Baudon [et al.] // Emerg. Infect. Dis. — 2013. — Vol. 19(3). — P. 357-364.
36. Suter C. Severe acute measles pneumonitis: virus isolation in bronchoalveolar lavage fluid / C. Suter, U. Buergi, K. Eigenmann, D. Franzen // BMJ Case Rep. — 2015. [Електронний ресурс]. — Режим доступу: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4636681/
37. Karanth S.S. Fatal measles presenting as acute respiratory distress syndrome in an immunocompetent adult / S.S. Karanth, K.C. Marupudi, A. Gupta, N.R. Rau // BMJ. — 2014. [Електронний ресурс]. — Режим доступу: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4139578/
38. Bichon A. Case report: Ribavirin and vitamin A in a severe case of measles / A. Bichon, C. Aubry, L. Benarous [et al.] // Medicine (Baltimore). — 2017. — Vol. 96(50). [Електронний ресурс]. — Режим доступу: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5815733/
39. Shalev-Zimels H. Extent of measles hepatitis in various ages / H. Shalev-Zimels, Z. Weizman, C. Lotan [et al.]. // Hepatology. — 1988. — Vol. 8(5). — P. 1138-9.
40. Gavish D. Hepatitis and jaundice associated with measles in young adults. An analysis of 65 cases / D. Gavish, Y. Kleinman, A. Morag, T. Chajek-Shaul // Arch. Intern. Med. — 1983. — Vol. 143(4). — P. 674-7.
41. Sutherland A.G. Measles: an adult case during a local outbreak / A.G. Sutherland, K. Barnabas, K. Haribhaskar // BMJ. — 2009. [Електронний ресурс]. — Режим доступу: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3029419/
42. Fusilli G. Acute pancreatitis associated with the measles virus: case report and review of literature data / G. Fusilli, B. De Mitri // Pancreas. — 2009. — Vol. 38(4). — P. 478-80.
43. Casanova-Cardiel L.J. Measles in the young adult. Clinical features of 201 cases / L.J. Casanova-Cardiel, С. Hermida-Escobedo // Rev. Invest. Clin. — 1994. — Vol. 46(2). — P. 93-8.
44. Measles. National guidelines for public health units. [Електронний ресурс]. — Режим доступу: http://www.health.gov.au/internet/main/ publishing.nsf/Content/cdna-song-measles.htm
45. Ge Y.L. Measles Outbreak in Pediatric Hematology and Oncology Patients in Shanghai, 2015 / Yan-Ling Ge, Xiao-Wen Zhai, Yan-Feng Zhu [et al.] // J. Chin. Med. — 2017. — Vol. 130(11). — P. 1320-1326.
46. Mafigiri R. Risk factors for measles death: Kyegegwa District, western Uganda, February–September, 2015 / Richardson Mafigiri, Fred Nsubuga, Alex Riolexus Ario // BMC Infect. Dis. — 2017. — Vol. 17. — P. 462. [Електронний ресурс]. — Режим доступу: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5496348/
47. Rafat C. Severe Measles Infection. The Spectrum of Di–sease in 36 Critically Ill Adult Patients / Cédric Rafat, Kada Klouche, Jean-Damien Ricard [et al.] // Medicine (Baltimore). — 2013. — Vol. 92(5). — P. 257-272.

/142-1.jpg)
/143-1.jpg)