Вступ
Гранулематозний мастит (ГМ) — це хронічне запалення молочної залози, що за перебігом характеризується латентним перебігом з періодами загострення. ГМ не має нічого спільного з гострим лактаційним маститом, тобто розвивається поза періодом лактації. Серед причин розвитку виділяють інфекційні чинники, автоімунні процеси, дисгормональні захворювання молочних залоз (фіброзно-кістозна мастопатія, патологічні виділення із протоків) [1–5]. Розрізняють специфічні та неспецифічні форми ГМ. Неспецифічні форми мають назву ідіопатичного гранулематозного маститу (ІГМ).
ГМ часто приймають за абсцес чи навіть рак молочної залози, так звану маститоподібну форму. Інколи діагноз клінічно та інструментальними методами встановити складно. Тому основним методом діагностики є морфологічний, гістологічне дослідження матеріалу, забраного шляхом трепан-біопсії вогнища. Диференційна діагностика між доброякісними захворюваннями молочної залози, злоякісними пухлинами та запальними процесами ґрунтується на результатах біопсії [1–4].
Відомі роботи, в яких описаний розвиток патологічних запальних змін в молочних залозах при різних системних захворюваннях (лімфома Беркітта, Ходжкіна, хлорома (гранулоцитарна саркома), плазмоцитома, діабетична мастопатія, саркоїдоз, системний червоний вовчак та ін.) [4–6]. Ці ураження можуть симулювати рак молочної залози як клінічно, так і за даними інструментального дослідження. Відмінності між доброякісними захворюваннями молочних залоз та проявами системного захворювання є суттєвими [6–8].
Окремі дослідження вказують на те, що гранулематозний мастит пов’язаний із грампозитивними бацилами, такими як Corynebacterium [10–12], які викликають утворення кістозних порожнин і мікрогнійників [1–9]. Досить часто дослідники відмічають, що складно виростити культуру з абсцесів молочної залози при гранулематозному маститі [3, 6, 7].
Гранулематозний мастит зустрічається дуже рідко, характерним є його розвиток у жінок молодого і середнього віку (середній вік — 40 років). Клінічними проявами захворювання є набряк та гіперемія молочної залози. Вогнища флуктуації та локального підвищення температури теж можуть виникати поступово. Аксилярні лімфатичні вузли збільшуються рідко. Розвиток клінічної симптоматики відбувається протягом 2–3 тижнів. На фоні процесу запалення, рубцювання, фіброзування молочна залоза деформується. Саме ці симптоми викликають підозру на онкологічне захворювання.
Розвиток гранулематозного маститу пов’язують з позитивною туберкуліновою пробою, медикаментозною алергією. Розмір вогнищ запалення в молочній залозі коливається в діапазоні від 1 1 до 6 4 см. У 85 % зустрічали односторонній процес і двосторонній — у 15 % випадків. У всіх пацієнток були вагітності і пологи з грудним вигодовуванням щонайменше однієї дитини. Після останньої вагітності симптоми виникали в середньому на 34-му місяці (діапазон — 10–62 місяці) і на 26-му місяці (діапазон — 4–46 місяців) після припинення грудного вигодовування [12–15]. Середній час між початком симптомів і встановленням діагнозу захворювання за допомогою біопсії — 5 місяців (діапазон — 3–6 місяців). У біопсійному матеріалі виявили гранульоми, вогнища гострого і хронічного –запалення.
ІГМ — це надзвичайно рідкісний діагноз із змінною клінікою та відсутністю точної етіології. Методи лікування включають антибіотики, стероїди, хірургічне висічення [7, 8]. Хоча ГМ — доброякісне захворювання, хвороба може тривати роками, навіть з лікуванням, і симптоми можуть бути виснажливими [5, 7, 8]. Як лікування застосовували короткочасний прийом антибіотиків (цефалоспорини, кліндаміцин, сульфонамід, метронідазол, тетрацикліни та ін. 7–14 днів), після хірургічної обробки вогнища запалення — розсічення, видалення та дренування [15].
Описання випадку
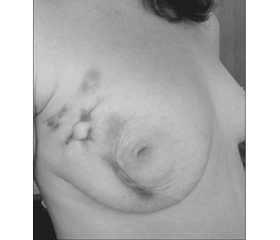
Пацієнтка З., 1985 року народження, звернулась із скаргами на появу болісних ущільнень в правій молочній залозі, які поступово збільшуються протягом останніх 2 місяців. Мамографія та ультразвукове дослідження молочної залози виявили вогнища фіброзу, кіст, запалення. 25.08.2014 року провели трепан-біопсію з ущільнень і вогнищ запалення в правій молочній залозі, з попереднім діагнозом «маститоподібний рак молочної залози». Висновок: вогнища запалення та лімфоплазмоцитарної інфільтрації. Пацієнтці рекомендували провести магнітно-резонансну мамографію з внутрішньовенним контрастним підсиленням. Висновок: пі–дозра на наявність злоякісного процесу в молочній залозі на фоні явищ хронічного запалення. Результат патогістологічного дослідження матеріалу повторної біопсії (від 30.09.2014, № 47817/14) показав фрагменти молочної залози з фіброзом та значною лімфоплазмоцитарною інфільтрацією. Враховуючи той факт, що не було морфологічної верифікації злоякісного онкологічного захворювання, пацієнтці розпочали комплексну терапію гранулематозного маститу (про який свідчило морфологічне дослідження обох біопсій).
На рис. 1 показано вигляд молочної залози до початку лікування. Клінічно пацієнтка відмічала утворення нориць та виділення гною з окремих вогнищ над ущільненнями молочної залози, температура субфебрильна (36,9–37 °С), регіонарні лімфовузли не були збільшені (аксилярні та надключичні), відмічала свербіж в місцях гіперемії молочної залози, загальних ознак інтоксикації не було. Дослідження виділень гною із нориць показало ріст золотистого стафілококу та чутливість до рифампіцину і доксицикліну.
Спочатку пацієнтці провели антибіотикотерапію тривало доксицикліном по 100 мг 2 рази на добу протягом місяця та рифампіцином по 0,15 г 3 рази на день протягом місяця. Результат лікування видно на рис. 2.
Зменшились гнійні виділення, болі та гіперемія молочної залози. Наступним етапом лікування була терапія кортикостероїдами в дозі 15 мг на день протягом місяця. Результат лікування представлений на рис. 3.
Пацієнтка відмітила поступову позитивну динаміку, яка проявилась в зменшенні щільних вогнищ та деформації молочної залози. В подальшому пацієнтка ще місяць приймала преднізолон по 10 мг на добу і заключні два тижні по 5 мг на добу. Була відмічена позитивна динаміка. Через рік після початку лікування всі червоні місця зникли. Через три роки не було ознак захворювання (рис. 4).
Через 3 роки і 8 місяців у пацієнтки були відсутні ознаки захворювання і рецидиву його. За даною методикою пролікували ще двох пацієнток, в яких був встановлений діагноз «хронічний ідіопатичний мастит». Результати були задовільні. Ознаки захворювання зникли, і рецидиви не розвивались.
Обговорення
Таким чином, тривале лікування антибіотиками та кортикостероїдами було ефективним. І ефективність його була підтверджена двома подальшими випадками, у яких консервативне лікування поєднували з хірургічним втручанням — видаленням вогнищ патологічного процесу. В літературі автори виділяють три основні види лікування гранулематозного маститу — хірургічне, антибактеріальне і гормональне (йдеться про кортикостероїди). В окремих випадках автори наголошують на першочерговому й основному використанні хірургічного методу, інколи його цілком достатньо. Але є й автори, які вказують на те, що застосування лише хірургічного методу проявляється високим рівнем рецидивування захворювання. Цілком логічно підходити до лікування індивідуалізовано та зважено використовувати всі методи.
Висновки
Для діагностики, особливо диференційної діагностики, слід використовувати всі стандартні методи обстеження патології в молочних залозах: ультразвукове дослідження, мамографію, магнітно-резонансну мамографію, трепан-біопсію. Після встановлення діагнозу наступним етапом є визначення чутливості до антибіотиків за результатами бакпосіву виділень чи вмісту кіст і гнійників. Важливою є консультація вузьких спеціалістів (інфекціоніста, ревматолога) для виключення системних та інфекційних захворювань. Під час лікування важливо проводити вітамінотерапію, бо частіше за все захворювання розвивається в зимовий і весняний період.
Конфлікт інтересів. Автор заявляє про відсутність конфлікту інтересів при підготовці даної статті.
Список литературы
1. Wilson J.P., Massoll N., Marshall J., Foss R.M., Copeland E.M., Grobmyer S.R. Idiopathic granulomatous mastitis: in search of a therapeutic paradigm // Am. Surg. — 2007. — 73. — Р. 798-802.
2. Baslaim M.M., Khayat H.A., Al-Amoudi S.A. Idiopathic gra–nulomatous mastitis: a heterogeneous disease with variable clinical presentation // World J. Surg. — 2007. — 31. — Р. 1677-81.
3. Al-Khaffaf B., Knox F., Bundred N.J. Idiopathic granulomatous mastitis: a 25-year experience // Amer. Col. Surg. — 2008. — 206. — Р. 269-72.
4. Schmajuk G., Genovese M.C. First report of idiopathic granulomatous mastitis treated with methotrexate monotherapy // J. Rheumatol. — 2009. — 36. — Р. 1559-60.
5. Fatih Altintoprak, Taner Kivilcim, Orhan Veli Ozkan. Aetio–logy of idiopathic granulomatous mastitis // World J. Clin. Cases. — 2014 December 16. — 2(12). — Р. 852-858.
6. Bharat A., Gao F., Aft R.L. et al. Predictors of primary breast abscesses and recurrence // World J. Surg. — 2009. — 33. — Р. 2582-2586.
7. Dabbas N., Chand M., Pallett A. et al. Have the organisms that cause breast abscess changed with time? Implications for appropriate antibiotic usage in primary and secondary care // Breast J. — 2010. — 16. — Р. 412-415.
8. Harji D.P., Rastall S., Catchpole C. et al. Pseudomonal breast infection // Ann. R. Coll. Surg. Engl. — 2010. — 92. — W20-W22.
9. Zimmerman L.H., Tyburski J.G., Stoffan A. et al. Twelve hundred abscesses operatively drained: an antibiotic conundrum? // Surgery. — 2009. — 146. — Р. 794-800.
10. Delotte J., Karimdjee B.S., Cua E. et al. Gas gangrene of the breast: management of a potential life-threatening infection // Arch. Gynecol. Obstet. — 2009. — 279. — Р. 79-81.
11. Moazzez A., Kelso R.L., Towfigh S. et al. Breast abscess bacteriologic features in the era of community-acquired methicillin-resistant. Staphylococcus aureus epidemics // Arch Surg. — 2007. — 142. — Р. 881-884.
12. Ang L.M., Brown H. Corynebacterium accolens isolated from breast abscess: possible association with granulomatous mastitis // J. Clin. Microbiol. — 2007. — 45. — Р. 1666-1668.
13. Bengualid V., Singh V., Singh H. et al. Mycobacterium fortuitum and anaerobic breast abscess following nipple piercing: case presentation and review of the literature // J. Adolesc. Health. — 2008. — 42. — Р. 530-532.
14. Masao Yukawa, Masahiro Watatani, Sayuri Isono, Yoshinori Fujiwara, Masanori Tsujie, Kotaro Kitani еt al. Management of Granulomatous Mastitis: A Series of 13 Patients Who Were Eva–luated for Treatment Without Corticosteroids // Int. Surg. — 2015. — 100. — Р. 774-782.

/42-1.jpg)
/43-1.jpg)