Международный неврологический журнал №4 (106), 2019
Вернуться к номеру
Скелетно-мышечные болевые синдромы: от патогенетических особенностей к рациональным терапевтическим подходам
Авторы: Марусиченко В.В.
ГУ «Институт неотложной и восстановительной хирургии им. В.К. Гусака НАМН Украины», г. Киев, Украина
Клиника современной неврологии «Аксимед», г. Киев, Украина
Рубрики: Неврология
Разделы: Справочник специалиста
Версия для печати
Скелетно-м’язові болі (СМБ) є досить поширеною проблемою, на яку припадає, за даними різних оглядів, до третини всіх гострих і хронічних больових синдромів. Локалізація їх різна, проте найчастіше в процес залучені шия та плечовий пояс, попереково-крижова ділянка, а також гомілки. Нерідко відзначається множинний характер больового синдрому, що поширюється одночасно на кілька анатомічних зон, можлива також генералізація болю. СМБ можуть виникнути в будь-якому віці, в тому числі у молодих, працездатних пацієнтів, і призводять до помітних обмежень рухової активності, різкого зниження якості життя. Таким чином, СМБ залишаються актуальною медико-соціальною проблемою.
Скелетно-мышечные боли (СМБ) являются широко распространенной проблемой, на которую приходится, по данным различных обзоров, до трети всех острых и хронических болевых синдромов. Локализация их различна, однако чаще всего в процесс вовлечены шея и плечевой пояс, пояснично-крестцовая область, а также голени. Нередко отмечается множественный характер болевого синдрома, захватывающего одновременно несколько анатомических зон, возможна также генерализация боли. СМБ могут возникнуть в любом возрасте, в том числе у молодых, трудоспособных пациентов, и приводят к заметным ограничениям двигательной активности, резкому снижению качества жизни. Таким образом, СМБ остаются актуальной медико-социальной проблемой.
Musculoskeletal pain (MSP) is a wide-spread problem, which accounts for the third part of all acute and chronic pain syndromes according to various reports. Their localization varies, but mostly neck, pectoral arch, lumbosacral spine and shin are involved in the process. Multiple pain syndrome involving several anatomic regions is not uncommon; pain generalization is also possible. MSP may develop at any age, including young working persons, and result in considerable limitations in motor activity, sharp decrease of quality of life. Thus, MSP remain a pressing medical and social problem.
скелетно-м’язові болі; міофасціальний больовий синдром; критерії діагностики; раціональна терапія
скелетно-мышечные боли; миофасциальный болевой синдром; критерии диагностики; рациональная терапия
musculoskeletal pain; myofascial pain syndrome; diagnostic criteria; rational therapy
Согласно современным представлениям, скелетно–мышечная боль (СМБ) (миофасциальная боль) возникает вследствие дисфункции скелетной (поперечнополосатой) мышечной ткани, а ее ведущим патогенетическим механизмом является мышечный спазм. Причины, провоцирующие возникновение мышечного спазма, могут быть различными. Биоэлектрическая возбудимость является естественным свойством мышечного волокна, что позволяет ему откликаться механическим напряжением на любую патологическую импульсацию, выполняя функцию своеобразного неспецифического индикатора. Болевой синдром данного типа может быть обусловлен патологией не только опорно–двигательного аппарата, но и внутренних органов. Практически любая соматическая патология может сопровождаться болевым синдромом с миофасциальным компонентом, т.к. болевые импульсы от пораженного органа приводят к защитному напряжению окружающих его мышц [1]. Поэтому выявление причин возникновения миофасциальных болей всегда требует детального анализа жалоб, анамнеза жизни пациента, данных не только объективного и специального неврологического обследования, но и ортопедического и психического статуса. Только при исключении тяжелой соматической патологии можно говорить о доброкачественных СМБ. Всегда необходимо помнить о том, что миофасциальный болевой синдром является диагнозом исключения.
К факторам риска развития СМБ относят (по Подчуфаровой Е.В. и соавт., 2005):
— возраст;
— занятия тяжелым физическим трудом (особенно длительные статические нагрузки, подъем тяжестей, повороты туловища и вибрация);
— психосоциальные аспекты (монотонная работа, неудовлетворенность условиями труда);
— тревожно–депрессивные расстройства;
— ожирение;
— курение;
— наркоманию;
— выраженный сколиоз;
— головные боли в анамнезе [2].
Для СМБ характерны как острые, так и хронические болевые эпизоды. Первично возникающая боль, как правило, бывает острой и высокоинтенсивной. Эта боль выполняет защитную функцию, предупреждает о воздействии повреждающего фактора и обеспечивает активацию систем, направленных на его устранение. Однако при устранении действия повреждающего агента возможна хронизация боли. Патогенетические механизмы данного процесса различны, ведущая роль отводится истощению ноцицептивных систем со снижением порога восприятия болевого импульса, а также формированию в ЦНС зон самоподдерживающегося возбуждения по типу патологической доминанты. Хроническая боль нередко становится самостоятельным моносимптомным заболеванием, беспокоящим пациента в течение длительного времени, и зачастую ее причину определить так и не удается. Хроническими болями страдает в среднем 15–20 % населения, и чаще всего эти боли связаны с патологией опорно–двигательного аппарата [3].
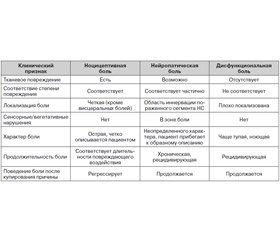
Помимо разделения боли на острую и хроническую, существенное значение имеет выделение локальной, иррадиирующей и отраженной боли и определение механизмов ее развития (ноцицептивный, нейрогенный, дисфункциональный).
Локальная боль всегда ощущается в пораженной части тела или около нее. Как правило, она связана с патологическим процессом, воздействующим на болевые рецепторы (ноцицепторы) кожи, мышц, сухожилий, связок, суставов и надкостницы. В таком случае говорят о ноцицептивной (соматогенной) боли. Ее ведущими механизмами являются воспаление и мышечный спазм. Она чаще постоянна, может менять интенсивность при движении и изменении положения тела, часто носит разлитой характер. Отмечается хороший терапевтический эффект от применения нестероидных противовоспалительных средств (НПВС).
Отраженная боль отличается характерным типом распространения в пределах дерматома, связанного с иннервацией поврежденных структур позвоночника. Она может быть также вызвана патологией внутренних органов (феномен Захарьина — Геда). Интенсивность боли, обусловленной поражением внутренних органов, обычно не меняется при движениях в позвоночнике. Исчерпывающего объяснения механизмов формирования отраженной боли до настоящего времени нет, предположительно она возникает вследствие схождения (прямого или опосредованного) соматических и висцеральных афферентных путей на одних и тех же группах нейронов задних рогов спинного мозга, таламуса или сенсорной коры [4].
Иррадиирующая боль возникает при поражении корешка или нерва, характеризуется высокой интенсивностью и дистальным распространением в зону соответствующего дерматома. Эта боль имеет нейрогенный характер (невропатическая боль), т.е. связана с повреждением или дисфункцией нервной системы, а не болевых рецепторов. К нейрогенному типу относят боли при моно– и полинейропатиях, тригеминальной невралгии, повреждении оболочек головного и спинного мозга и т.д. Боли данного типа обычно сопровождаются расстройствами чувствительности, двигательными и вегетативными расстройствами (снижением кровотока, нарушением потоотделения в болевой области), часто вызывают эмоциональные нарушения. Характерно возникновение боли в ответ на слабые раздражения, не вызывающие боли в нормальных условиях (аллодиния). Характерной особенностью нейрогенной боли является ее невосприимчивость к опиоидным анальгетикам в обычных дозах, что свидетельствует о различии механизмов нейрогенной и опиоидчувствительной ноцицептивной боли [5]. Нейрогенные боли, возникающие при радикулопатии, практически всегда сопровождаются напряжением соответствующих мышц и миофасциальным болевым синдромом.
Самостоятельную группу болевых синдромов составляют дисфункциональные боли. В их основе лежит изменение функционального состояния отделов ЦНС, участвующих в контроле боли. Основное влияние на их возникновение оказывают эмоциональные, социальные и психологические факторы. Их ведущее отличие от ноцицептивных и нейропатических болей — невозможность выявить органическую причину, объясняющую появление боли. Примерами таких болей являются фибромиалгия, головная боль напряжения и психогенная боль при соматоформных расстройствах [6]. Дисфункциональные боли обычно присутствуют в структуре любого хронического болевого синдрома и требуют отдельной специфической терапии.
Дифференциально–диагностические признаки различных вариантов болевых синдромов приведены в табл. 1 [8].
Разумеется, большинство болевых синдромов имеют сочетанный характер, и определить наличие того или иного компонента необходимо для оптимального выбора лечебной тактики.
Миофасциальный болевой синдром является вариантом ноцицептивной локальной боли, а также наиболее частой причиной отраженных болей. Источником боли являются триггерные точки, которые могут образовываться в мышцах, фасциях или сухожилиях. Триггерная точка представляет собой локальную зону гиперчувствительности, пальпаторно она ощущается как уплотнение или тяж [4, 5]. Надавливание на активную триггерную точку провоцирует резкую локальную боль с вздрагиванием (симптом прыжка) и боль в удаленном от давления, но строго определенном месте (отраженная боль). Каждая такая точка имеет собственные зоны распространения отраженной боли. Отраженная боль обычно бывает тупой, ноющей, глубокой, может сопровождаться парестезиями, ограничением движений и вынужденным положением в пояснице, конечности или шее [7]. Миофасциальные синдромы могут формироваться в любых мышечных группах и обусловливать боли в различных частях тела. Характерными зонами формирования триггерных точек являются мышцы головы и шеи, плечевого пояса и нижней части спины, что приводит к развитию головных болей, прострелов, поясничных болей с иррадиацией в ягодицу, бедро, стопу и т.д., вынужденному положению различных сегментов тела (тортиколлис) [7]. Принято считать, что к формированию триггерной точки приводят повторяющиеся микротравмы или острая травма, нарушающие структуру и функцию миофибрилл. Появлению тонического мышечного сокращения и сопутствующей ему боли способствуют рефлекторное напряжение мышц при патологии позвоночника (дегенерация позвоночного сегмента, радикулопатии, аномалии развития) и заболеваниях внутренних органов, неоптимальный двигательный стереотип вследствие неврологической либо ортопедической патологии. Сохраняющийся в течение длительного времени мышечный спазм становится вторичным источником боли, который, в свою очередь, запускает порочный круг «боль — мышечный спазм — боль» и приводит к формированию хронического болевого синдрома [1].
Существуют следующие критерии диагностики миофасциального болевого синдрома (по Данилову А.Б., 2012):
А. «Большие» критерии (должны присутствовать все 5 признаков):
— жалобы на региональную боль;
— пальпируемый тугой тяж в мышце;
— участок повышенной чувствительности в пределах тугого тяжа;
— характерный паттерн отраженной боли или парестезий;
— ограничение объема движений.
Б. «Малые» критерии (необходимо наличие 1 из 3 признаков):
— воспроизводимость боли или парестезии при пальпации триггерной точки;
— локальное сокращение заинтересованной мышцы при пальпации или инъекции в триггерную точку;
— уменьшение боли при растяжении мышцы, или лечебной блокаде, или уколе «сухой» иглой [7].
Рациональная терапия СМБ должна быть комплексной, сочетающей в себе применение как медикаментозных средств, так и методов физиотерапии и лечебной физкультуры (ЛФК), таких как постизометрическая релаксация, массаж, мануальная терапия, иглоукалывание, чрескожная электростимуляция. Однако в острейший период следует обеспечить пациенту максимальный функциональный покой, используя средства фармакотерапии и регионарной анестезии (лечебные блокады, акупунктура) для купирования острой фазы болевого синдрома, а физиотерапевтические процедуры и занятия ЛФК начинать после уменьшения интенсивности болевых ощущений.
Из фармакологических препаратов наиболее часто используемыми являются миорелаксанты, НПВС и анальгетики, усиление их действия возможно с помощью добавления небольших доз антиконвульсантов, например карбамазепина (100–200 мг/сут), габапентина (как правило, до 1200 мг/сут).
Ноцицептивная боль хорошо поддается терапии НПВС, благодаря сочетанию анальгетических и противовоспалительных свойств последние успешно применяют для купирования острых эпизодов при СМБ. Однако длительный их прием может повлечь за собой ряд нежелательных реакций со стороны ЖКТ, системы кроветворения, почек. При лечении пациентов с язвенной болезнью, явлениями почечной недостаточности назначать препараты данной группы следует с особой осторожностью. Местные формы НПВС имеют лучший профиль безопасности, их использование позволяет снизить дозу препаратов, принимаемых перорально и парентерально. Для усиления анальгетического эффекта НПВС целесообразно применять в комбинации с витаминами группы В, так как они способны потенцировать действие НПВС и, кроме того, сами обладают анальгетической активностью в отношении не только ноцицептивной, но и нейропатической боли. В нашей клинике при купировании острых болевых синдромов отмечен хороший терапевтический эффект лорноксикама в дозе 8 мг в/в струйно короткими курсами от 3 до 5 дней, а также мелоксикама в дозе 15 мг в/м курсами до 7 дней в сочетании с параллельным приемом пантопразола в дозе 20 мг утром натощак. С целью купирования сопутствующего миотонического синдрома нами широко используется тизанидин в дозе до 4 мг/сут, однако применение его ограничено в силу частого развития побочных эффектов в виде вялости, выраженной дневной сонливости, существенно сокращающих повседневную активность пациентов.
Значительной эффективностью при СМБ обладают инвазивные методы воздействия — медикаментозные блокады триггерных точек. Инъекционный раствор может включать анальгетик (новокаин), НПВС, кортикостероиды, ботулотоксин, кроме того, возможно выполнение безмедикаментозной («сухой») пункции триггерной точки [9, 10]. После выполнения блокады (пункции) триггерной точки основная симптоматика (локальная и отраженная боль, симптом прыжка) исчезают, болезненный мышечный тяж расслабляется. Подобным эффектом обладает также компрессия триггерной точки пальцем (акупрессура) — по мере уменьшения интенсивности болевых ощущений давление на точку усиливают, время воздействия определяется индивидуально. Накопленный нами опыт демонстрирует высокую эффективность фармакопунктуры триггерных точек 0,5% раствором новокаина в сочетании с дексаметазоном и раствором витамина В12. Практически у всех пациентов с синдромом СМБ проведение фармакопунктуры позволяет добиться уменьшения интенсивности болевых ощущений уже после первой манипуляции, стойкое улучшение самочувствия отмечается, как правило, после 3–5 процедур.
Поскольку у пациентов с СМБ в структуре болевого синдрома могут присутствовать нейропатический и дисфункциональный компоненты, следует учитывать особенности механизма их развития. Их характеризует сравнительно слабый отклик на терапию ненаркотическими анальгетиками и НПВС. В комплексном лечении хронических нейропатических и дисфункциональных болей широко применяются препараты центрального действия: антидепрессанты (трициклические, селективные ингибиторы обратного захвата серотонина либо серотонина и адреналина), антиконвульсанты, опиоидные анальгетики, нейролептики. В нашей клинической практике в лечении пациентов с нейропатическими болевыми синдромами предпочтение отдается антиконвульсантам (габапентин, прегабалин), при сочетании болевого синдрома с нарушениями эмоционально–волевой сферы оправданным является назначение антидепрессантов (амитриптилин в дозе до 50 мг/сут, дулоксетин в дозе 30 мг/сут и более). При наличии таких симптомов, как гипералгезия и аллодиния, возможно применение антагонистов NMDA–рецепторов, например амантадина в дозе 100–200 мг/сут.
Важным аспектом рациональной терапии СМБ является не только эффективное купирование болевого синдрома, но и предотвращение его рецидивов и хронизации. В этом аспекте ведущая роль отводится формированию высокой степени приверженности пациента к лечению, его активности и дисциплине. На данном этапе целесообразно применение всего доступного арсенала средств психотерапевтического воздействия (прежде всего рациональной и когнитивно–поведенческой психотерапии), физиотерапевтического лечения и ЛФК. С целью усиления ранее достигнутого терапевтического эффекта оправдано назначение электрофореза с анестетиками и вазоактивными препаратами (новокаин, эуфиллин), локальная магнитотерапия, воздействие диадинамическими токами и дарсонвализация, обеспечивающие значимый лечебный эффект при болезненных мышечных спазмах.
Большое значение для предупреждения рецидивов СМБ имеет применение индивидуализированных комплексов ЛФК, что позволяет добиться не только улучшения трофики мышц и суставно–связочного аппарата, но и подавления избыточной проприоцептивной афферентации, что немаловажно при хронических болевых синдромах. Кроме того, систематические занятия ЛФК при условии методически грамотного подхода способствуют коррекции патологического двигательного стереотипа, в том числе у пациентов с сопутствующими ортопедическими заболеваниями. Наш опыт свидетельствует и о том, что занятия под руководством опытного инструктора оказывают на пациента, помимо прочего, также и психотерапевтическое воздействие, позволяя ему наглядно убедиться в отсутствии у него тяжелого, инвалидизирующего двигательного дефицита, что особенно важно для лиц с тревожно–мнительным складом психики.
Конфликт интересов. Автор заявляет об отсутствии какого–либо конфликта интересов при подготовке данной статьи.

/70-1.jpg)