Хвороби органів дихання посідають провідне місце в структурі захворюваності дітей і дорослих. Даний огляд стосується сучасних поглядів на лікування бронхіоліту, бронхіту й позагоспітальної пневмонії, що відображені в клінічних настановах і рекомендаціях різних країнах світу. Питання призначення антибіотиків при встановленому діагнозі гострого бронхіту, бронхіоліту завжди викликали й продовжують викликати дискусії. За даними Всесвітньої організації охорони здоров’я (ВООЗ), пневмонія є однією з головних причин дитячої смертності: щороку від неї помирає приблизно 1,4 мільйона дітей віком до 5 років, що становить 18 % від усіх смертей дітей цього віку у світі.
Бронхіоліт
Бронхіоліт — запальне захворювання нижніх дихальних шляхів із переважним ураженням дрібних бронхів і бронхіол у дітей молодшого віку (віком до 2 років). Захворювання клінічно проявляється кашлем, свистячим та утрудненим диханням.
Іноді враховують фактори ризику можливого тяжкого перебігу захворювання, такі як: вік менше від 12 тижнів, недоношеність/гестація менше від 37 тижнів, в анамнезі — кардіолегеневі хвороби або імунодефіцит.
Лікування:
1. Бета-2-агоністи
Згідно з настановою Canadian Paediatric Society (CPS), при встановленні діагнозу «бронхіоліт» на сьогодні не рекомендується застосовувати сальбутамол [1].
Рекомендації American Academy of Pediatrics (AAP): лікарі не повинні застосовувати альбутерол (або сальбутамол) для лікування дітей з діагнозом «бронхіоліт» [2].
Згідно з даними австралійської Paediatric Researchin Emergency Departments International Collaborative (PREDICT), не рекомендовано застосовувати бета-2-агоністи (включаючи пацієнтів, які мають атопію особисто або в сімейному анамнезі [3]).
2. Адреналін/епінефрин
CPS: докази сумнівні — залишаються недостатніми для підтримки рутинного використання адреналіну у відділеннях невідкладної допомоги. Може бути доцільним введення адреналіну й ретельний контроль клінічної реакції; однак, якщо немає чітких ознак покращення, тривале використання не є доречним [1].
AAP: лікарі не повинні застосовувати епінефрин для лікування дітей із бронхіолітом [2].
PREDICT: не застосовувати адреналін (у небулайзері, в/м або в/в), окрім випадків зупинки серця [3].
3. Гіпертонічний сольовий розчин
CPS: щодо застосування гіпертонічного 3% розчину докази сумнівні — для остаточного характеру рекомендацій потрібні подальші дослідження. На сьогодні кількість доказів є недостатньою для лікування в амбулаторних умовах [1].
AAP: не слід вводити сольовий розчин через небулайзер новонародженим і дітям молодшого віку з діагнозом «бронхіоліт» у відділеннях невідкладної допомоги. При цьому клініцисти можуть застосовувати сольовий розчин через небулайзер для дітей будь-якого віку при госпіталізації [2].
4. Кортикостероїди
CPS: не рекомендується рутинне застосування при бронхіоліті [1].
Лише одне дослідження канадської групи продемонструвало неочікуваний синергізм застосування епінефрину через небулайзер із пероральним прийомом дексаметазону — зменшення показника госпіталізації [4]. Для набуття рекомендаційного характеру необхідні подальші дослідження.
AAP: системні кортикостероїди не повинні застосовуватись ні в амбулаторних умовах, ні в стаціонарі [2].
PREDICT: не застосовувати пероральні або системні кортикостероїди [3].
5. Оксигенотерапія
CPS: є основним методом лікування в стаціонарі. Показання до застосування — падіння насичення крові киснем нижче від 90 %. Зазвичай вводять через канюлі або маски [1].
AAP: лікарі можуть не застосовувати кисень, якщо сатурація кисню в дітей із бронхіолітом перевищує 90 % [2].
PREDICT: має застосовуватись, коли рівень сатурації становить 92 % і менше [3].
6. Гідратація
CPS: другий метод (після оксигенотерапії), що має рекомендаційний характер у настанові. При цьому має враховуватись заохочення й підтримка частого годування й грудного вигодовування при виборі способу доставки через назогастральний зонд (для уникнення аспірації). У разі в/в введення першою опцією є ізотонічний розчин із контролем рівня Na [1].
AAP: клініцисти повинні застосовувати назогастральний зонд або внутрішньовенне введення рідини для дітей з діагнозом «бронхіоліт», які не можуть підтримувати гідратацію перорально [2].
PREDICT: у разі неможливості пероральної гідратації — застосовувати назогастральний зонд або в/в гідратацію (ізотонічним розчином) [3].
7. Фізіотерапія
CPS: фізіотерапія грудної клітки не рекомендується для лікування бронхіоліту [1].
AAP: лікарі не повинні застосовувати фізіотерапію грудної клітки при бронхіоліті в дітей [2].
PREDICT: не показана [3].
8. Противірусні засоби
CPS: антивірусна терапія із застосуванням рибавірину є дорогою, має обмежену користь, є потенційно токсичною і, отже, не рекомендується для рутинного лікування бронхіоліту в здорових дітей. У пацієнтів із ризиком розвитку тяжкого стану може розглядатись в індивідуальних випадках [1].
PREDICT: не показані [3].
9. Антибіотики
CPS: у даний час антибіотики не повинні використовуватися в лікуванні бронхіоліту; винятком є чітко підтверджені випадки вторинних бактеріальних інфекцій [1].
AAP: клініцисти не повинні застосовувати антибактеріальні препарати немовлятам і дітям із діагнозом «бронхіоліт», якщо відсутня супутня бактеріальна інфекція або сильна підозра на неї [2].
PREDICT: при підтвердженні випадків вторинних бактеріальних інфекцій включають азитроміцин, в інших випадках антибіотики не показані.
Бронхіт
Бронхіт — це захворювання, в основі якого лежить запалення в бронхах будь-якого калібру різної етіології. Існує практично орієнтований підхід у діагностиці захворювання, сформульований у критеріях Макфарлана [5]:
а) захворювання тривалістю < 21 день;
б) основний симптом — кашель;
в) наявний принаймні ще один із симптомів ураження нижніх дихальних шляхів: свистяче дихання, відходження слизу, біль у грудній клітці;
г) відсутні інші пояснення даного стану.
Дані критерії зазначають тривалість симптомів протягом 3 тижнів, проте інші дані/настанови вказують на тривалість стану до 1 місяця (зокрема, American College of Chest Physicians (CHEST)) [6].
Настанова National Institute for Healthcare and Care Excellence (NICE) [7] зазначає, що незалежно від причини (вірусної чи бактеріальної) симптоми тривають до 3–4 тижнів.
Кашель зазвичай посилюється вночі або при фізичному навантаженні.
Заважаючи на те, що гострий бронхіт найчастіше пов’язаний із вірусною етіологією, терапевтичні заходи спрямовані на зменшення вираженості симптомів до повного одужання.
Терапевтичні заходи:
1. Фітотерапія, мед та інші засоби
NICE: у цілому експертна група відмічає, що застосування подібних засобів має низький рівень доказів. Проте група відмічає позитивний ефект порівняно з плацебо деяких засобів, а також факти зменшення нераціонального застосування антибіотиків і звернень до лікарів при самостійному догляді. Обмежені дані свідчать про те, що застосування меду може давати певні переваги в лікуванні кашлю; його рекомендують застосовувати обмежено (через загрозу карієсу) дітям, старшим від 1 року (занепокоєння з приводу дитячого ботулізму) [7].
Загальний висновок для рослинних препаратів: докази застосування багатьох лікарських засобів рослинного походження (A. рaniculata, плющ, первоцвіт, чебрець, ехінацея, пеларгонія) були обмежені через гетерогенність досліджуваних популяцій, отриманих результатів, тривалість спостереження й відсутність даних про безпеку або несприятливі наслідки. Жоден перерахований засіб не отримав погодження щодо рекомендованого статусу застосування [7].
2. Нестероїдні протизапальні засоби
NICE: на підставі існуючих доказів експертна група дійшла висновку, що нестероїдні протизапальні засоби не сприяють полегшенню й припиненню кашлю, і не рекомендує застосовувати їх для лікування гострого кашлю [7].
3. Відхаркувальні засоби
NICE: експертна група погодилась включити до рекомендацій із лікування кашлю препарати, що містять гвайфенезин, у пацієнтів віком понад 12 років. При цьому їх, а також препарати, що містять іпекакуану, не слід застосовувати в дітей віком до 6 років, а для дітей віком від 6 до 12 років вони доступні лише в певних аптеках, де можна отримати рекомендації щодо їх застосування [7].
4. Протикашльові засоби
NICE: експертна група погодилась щодо даних із застосування декстрометорфану, однак докази є недостатніми для остаточних рекомендацій (принаймні для дітей до 12 років). На підставі існуючих доказів застосування кодеїну не дає жодних переваг і користі для пацієнтів. Наявні рандомізовані клінічні дослідження, що показують більшу ефективність фолькодину перед декстрометорфаном. Загальний висновок: засоби, що пригнічують кашель, не слід застосовувати в дітей віком до 6 років (фолькодин) і до 12 років (декстрометорфан), за винятком аптечних мереж, де можуть надаватись рекомендації. Безрецептурні засоби від кашлю, що містять кодеїн, не слід застосовувати для дітей віком до 12 років, а також особам до 18 років, які мають проблеми з диханням (рекомендація Medicines and Healthcare products Regulatory Agency) [7].
CHEST: можливе застосування коротким курсом [8].
5. Антигістамінні й деконгестанти
NICE: експертна група погодилась з тим, що пацієнти, які отримували антигістамінні засоби (лоратадин, клемастин, димедрол і прометазин) і деконгестанти (псевдоефедрин), не мали жодних переваг у лікуванні перед іншими і мали побічні ефекти (сонливість і сухість у роті) [7].
6. Бронходилататори
NICE: як оральні, так і інгаляційні форми не рекомендуються для лікування; виняток — пацієнти з астмою [7].
CHEST: рутинне застосування не рекомендується за наявності гострого кашлю. Може розглядатись у дорослих пацієнтів із гострим бронхітом, що супроводжується хрипами [8].
7. Кортикостероїди
NICE: загальна рекомендація — пероральне чи інгаляційне застосування кортикостероїдів не потрібно пропонувати пацієнтам із гострим кашлем, якщо вони не мають захворювань дихальних шляхів, таких як астма [7].
8. Муколітики
NICE: через недостатню кількість доказів відсутні рекомендації щодо застосування в пацієнтів із гострим кашлем [7].
CHEST: не рекомендуються до застосування [8].
9. Антибіотики
У контексті застосування антибіотиків при бронхіті вживають термін «затяжний бактеріальний бронхіт» (ЗББ), від англ. Protracted Bacterial Bronchitis (PBB). Відповідно в рутинній практиці ЗББ визначається за наявності трьох критеріїв (від European Respiratory Society (ERS) [9]):
1) наявність хронічного (тривалістю > 4 тижнів) вологого чи продуктивного кашлю;
2) відсутність ознак і симптомів, що вказують на інші причини;
3) припинення кашлю після 2–4-тижневого курсу відповідного перорального антибіотика.
Настанова від експертів групи CHEST додає до цього вік пацієнтів ≤ 14 років, а також додаються мікробіологічні критерії (щільність бактерій у мокротинні ≥ 104 КУО/мл) [10].
NICE: група погодилась, що гострий кашель, пов’язаний з інфекцією верхніх дихальних шляхів або гострим бронхітом, зазвичай є самообмежувальним станом, тому застосування антибіотиків зазвичай не потрібне. Тривалість кашлю до 3–4 тижнів не потребує призначення антибіотиків (за винятком погіршення стану й відсутності покращення протягом указаного часу). Відповідно до принципів раціонального застосування антибіотиків (antimicrobial stewardship) група не рекомендує застосовувати антибіотики людям із гострим бронхітом як звичну практику; винятком є індивідуальний підхід у разі виявлення незадовільного системного стану.
Варто розглядати застосування антибіотиків у пацієнтів із ризиком розвитку ускладнень у молодшому віці (супутні стани ураження серця, легень, нирок, нейром’язові проблеми, кістозний фіброз, імуносупресія й передчасно народжені діти) і старших пацієнтів (цукровий діабет 1-го й 2-го типу, серцева недостатність, прийом пероральних кортикостероїдів, попередня госпіталізація впродовж року) [7].
У разі необхідності призначення антибіотиків препаратом вибору для дорослих є доксициклін (альтернатива — амоксицилін або кларитроміцин); для дітей у разі підозри на пневмонію — амоксицилін. Тривалість курсу — 5 днів [7].
CHEST: рутинне застосування антибіотиків не рекомендується для пацієнтів із гострим бронхітом. Рішення має прийматись і озвучуватись індивідуально, з поясненнями, чому антибіотики зараз не потрібні, через можливі очікування з боку пацієнтів [8].
Окрім цього, рекомендація зазначає: слід бути уважним щодо кашлюку; у разі підтвердження — застосувати макроліди й ізолювати пацієнта (протягом щонайменше 5 днів від початку лікування) [8].
ERS: у більшості досліджень застосовувався амоксицилін-клавуланат [9].
CHEST: базується на визначенні чутливості мікробіологічними методами; при цьому в більшості досліджень, зазначених у настанові, вибором був амоксицилін-клавуланат; серед інших — кларитроміцин [10].
Позагоспітальна пневмонія
Даний огляд лікування, а саме емпіричної антибіотикотерапії як частини міжнародних клінічних настанов, буде стосуватись позагоспітальної пневмонії.
Критерії тяжкості стану згідно з British Thoracic Society ( BTS) [11]:
а) діти молодшого віку:
— насичення киснем < 92 %;
— ціаноз;
— частота дихання > 70 вдихів/хв;
— значна тахікардія відповідно до рівня лихоманки;
— повернення крові в центральних капілярах > 2 с;
— утруднення дихання;
— періодичне апное;
— відмова від харчування;
— хронічні захворювання (наприклад, уроджені захворювання серця, хронічні захворювання, хронічні респіраторні захворювання з ризиком розвитку інфекції — кістозний фіброз, бронхоектази, імуноскомпрометовані стани);
б) діти старшого віку:
— насичення киснем < 92 %;
— ціаноз;
— частота дихання > 50 вдихів/хв;
— значна тахікардія;
— поповнення центрального капіляра > 2 с;
— утруднення дихання;
— ознаки дегідратації;
— хронічні захворювання (наприклад, уроджені захворювання серця, хронічні захворювання легень, інші захворювання з ризиком розвитку інфекції).
Критерії тяжкості відповідно до рекомендацій американських спілок Pediatric Infectious Diseases Society (PIDS) та Infectious Diseases Society of America (IDSA) [12]:
а) великі критерії:
— інвазивна вентиляція;
— рефрактерний шок;
— гостра потреба в неінвазивній вентиляції легень із позитивним тиском;
— значна гіпоксемія;
б) малі критерії:
— частота дихання вища від вікової норми відповідно до критеріїв ВООЗ;
— апное;
— мультилобарні інфільтрати;
— Pediatric Early Warning Score > 6;
— зміна статусу свідомості;
— співвідношення PaO2/FiO2 < 250;
— гіпотензія;
— наявність випоту;
— коморбідні стани (імуносупресія й імунна недостатність, хвороби з аномаліями гемоглобіну тощо);
— метаболічний ацидоз без пояснення причин.
Окрім цього, можуть застосовуватись індекси оцінки стану, такі як PSI [13], CURB-65 [14], SCAP [15] і SMART-COP [16].
Антибіотикотерапія
Діти
BTS [11]:
— усі діти з чітким клінічним діагнозом пневмонії повинні отримувати антибіотики, оскільки бактеріальну чи вірусну пневмонію неможливо надійно розрізнити;
— діти віком до 2 років, які мають м’які симптоми інфекції нижніх дихальних шляхів, зазвичай не мають пневмонії й не потребують лікування антибіотиками, але їх слід перевірити, якщо симптоми зберігаються. Наявність в анамнезі вакцинації кон’югованою пневмококовою вакциною дає більшу впевненість у рішенні не застосовувати антибіотики.
Препаратом вибору є пероральний прийом амоксициліну в усіх дітей, оскільки він ефективний проти більшості збудників, що викликають позагоспітальну пневмонію. Альтернативними засобами є ко-амоксиклав, цефаклор, еритроміцин, азитроміцин і кларитроміцин. Макролідні антибіотики можуть бути додані в будь-якому віці, якщо немає відповіді на емпіричну терапію першої лінії або є підозра на мікоплазменну або хламідійну пневмонію. При пневмонії, що асоційована з грипом, рекомендується використовувати ко-амоксиклав.
Внутрішньовенні антибіотики слід застосовувати для лікування пневмонії в дітей, коли дитина не може переносити пероральний прийом (наприклад, через блювання) або має ознаки септицемії або ускладненої пневмонії. Рекомендовані внутрішньовенні антибіотики при тяжкій пневмонії: амоксицилін, ко-амоксиклав, цефуроксим і цефотаксим або цефтріаксон. Більш раціональний підхід здійснюється при мікробіологічному дослідженні.
Тривалість: в разі дотримання критеріїв ВООЗ щодо нетяжкої пневмонії — 3–5 днів для амоксициліну. У середньому 4–7 днів.
Якщо в дитини залишається гарячка або незадовільний стан через 48 год після госпіталізації й лікування пневмонії, необхідна повторна оцінка з урахуванням можливих ускладнень. Дітей з тяжкою пневмонією, емпіємою й абсцесом легень слід відстежувати після виписки, доки вони повністю не одужають, а при проведенні рентгену грудної клітки не буде стану, близького до норми.
Окрім цього, рекомендується проводити вакцинацію проти H.influenze, B.pertussis, S.pneuminiae згідно з календарем і щорічну вакцинацію від грипу.
Royal Children’s Hospital Melbourne [17]:
— за відсутності потреби в госпіталізації — амоксицилін 30 мг/кг (максимум 1 г) перорально у дві дози на добу протягом 5 днів;
— у разі потреби в госпіталізації:
а) нетяжкий стан — амоксицилін 30 мг/кг (максимум 1 г) перорально у дві дози на добу або розглянути бензилпеніцилін 60 мг/кг (максимум 1,2 г) в/в протягом 6 годин у разі неможливості перорального прийому або блювання;
б) тяжкий стан — цефтріаксон 50 мг/кг (максимум 1 г) в/в на добу та флуклоксацилін 50 мг/кг (максимум 2 г) в/в протягом 6 годин.
Тяжкий стан передбачає ≥ 2 критерії (ознаки дистресу, гіпоксемія або ціаноз, тахікардія, зміна стану свідомості) або емпієму.
Розглянути додавання інгібітору нейрамінідази (озельтамівір) при підозрі на грип.
PIDS/IDSA [12]:
а) амбулаторна мережа:
— рутинне застосування антибіотиків не потрібне в дітей дошкільного віку при позагоспітальній пневмонії, оскільки більшість випадків викликаються вірусними патогенами;
— амоксицилін є препаратом першої лінії для лікування попередньо здорових, вакцинованих повністю відповідно до віку новонароджених, дітей молодшого віку, шкільного віку й підлітків;
— макроліди є препаратами вибору для лікування атипових патогенів;
— застосування противірусної терапії при грипі має розпочатись якомога раніше при підозрі на грип (а також на підставі даних досліджень, відомостей про циркуляцію вірусу). Застосування даної групи препаратів навіть після 48 годин дає пацієнтам перевагу;
б) стаціонар:
— препаратом вибору є амоксицилін або бензилпеніцилін для повністю вакцинованих за віком дітей і дітей шкільного віку, у разі наявності локальних даних про низький рівень резистентності збудників інвазивних інфекцій, викликаних S.pneumoniae;
— емпірична терапія цефалоспоринами третього покоління має призначатись для госпіталізованих дітей, що не є повністю вакцинованими згідно з віком, і в регіонах із зафіксованими локальними даними про високий рівень резистентності до пеніцилінів, а також при станах, що загрожують життю (наприклад, емпієма плеври);
— емпірична комбінація макролідів (пероральних чи парентеральних) і бета-лактамних антибіотиків має бути призначена для госпіталізованих дітей з інфекцією, що викликана M.pneumoniae і C.pneumoniae;
— ванкоміцин або кліндаміцин (на підставі локальних даних про чутливість) мають додаватись у разі, якщо застосовується терапія бета-лактамними препаратами, захворювання викликане S.aureus, триває згідно з клінічними, лабораторними та візуалізаційними даними.
У випадку адекватної й відповідної антибіотикотерапії стан дітей має покращуватись протягом 48–72 год. У разі відсутності покращання протягом цього часу потрібно проводити додаткові дослідження й приймати рішення про зміну терапії.
Тривалість терапії — 10 днів. Деякі патогени (наприклад, позагоспітальні метицилінрезистентні штами S.aureus) потребують довшої тривалості курсу антибіотиків.
Дорослі
Chinese Thoracic Society (CTS) [18]:
а) амбулаторна мережа: для легких амбулаторних пацієнтів із позалікарняною пневмонією, якщо це можливо, слід використовувати пероральні агенти з високою біодоступністю: лікування амоксициліном або амоксициліном-клавуланатом. Для молодих пацієнтів без супутніх захворювань може бути розглянутий пероральний прийом доксицикліну або міноцикліну при підозрі на інфекцію, спричинену мікоплазмою або хламідією. Окрім цього, потрібно пам’ятати, що S.рneumoniae та M.pneumoniae в Китаї проявляють високу резистентність до макролідів;
б) стаціонар:
— у пацієнтів, які потребують госпіталізації, застосовується монотерапія бета-лактамами або в поєднанні з доксицикліном, міноцикліном або макролідами й респіраторними фторхінолонами;
— для пацієнтів із тяжкою позагоспітальною пневмонією й без супутніх захворювань, які потребують інтенсивної терапії, рекомендуються комбінації пеніцилінів з інгібіторами лактамаз, цефалоспорини третього покоління, ертапенем у поєднанні з макролідами або монотерапія респіраторними фторхінолонами;
— пацієнти із супутніми хворобами й старшого віку (≥ 65 років) можуть потребувати застосування цефаміцину, піперациліну-тазобактаму, цефоперазону-сульбактаму або ертапенему.
Dutch Working Partyon Antibiotic Policy (SWAB) і Dutch Association of Chest Physicians (NVALT) [19]. Пацієнти поділяються на 4 групи тяжкості, для яких є такі рекомендації для лікування:
— 1-ша група (CURB-65: 0–1; PSI: 1–2): перший вибір — амоксицилін (пероральний прийом, 750 мг) і другий вибір — доксициклін (пероральний прийом, 100 мг — з першою дозою 200 мг);
— 2-га група (CURB-65: 2; PSI: 3–4): в/в пеніцилін (1 млн ОД) або в/в амоксицилін (1000 мг);
— 3-тя група (CURB-65: 3–5; PSI: 5): монотерапія цефуроксимом (в/в 1500 мг), або цефтріаксоном (в/в 2000 мг), або цефотаксимом (в/в 1000 мг);
— 4-та група (пацієнт із тяжкою пневмонією, що потребує інтенсивної терапії): монотерапія моксифлоксацином (в/в 400 мг) або комбінація з цефуроксимом, або цефтріаксоном, або цефотаксимом, або ципрофлоксацином (в/в 400 мг).
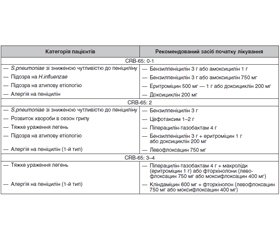
Socialstyrelsen [20]: рекомендації подано в табл. 2.
Korean Society of Infectious Diseases та Korean Society for Chemotherapy [21]:
а) амбулаторні умови — у пацієнтів, які не потребують госпіталізації, бета-лактамні антибіотики варто використовувати як емпіричну терапію; інколи — бета-лактамні антибіотики в комбінації з макролідами або монотерапія респіраторними фторхінолонами (крім ситуації, коли не можна виключити туберкульоз);
б) стаціонарні умови: у випадку госпіталізації пацієнта в середньому стані тяжкості рекомендації не відрізняються від амбулаторних.
Тривалість терапії — щонайменше 5 днів.
South African Thoracic Society та Federation of Infectious Diseases Societies of Southern Africa [22]
— Пацієнти, які лікуються вдома, віком < 65 років, які в попередні 90 днів не отримували антибіотиків і не мають супутніх захворювань, повинні отримувати високі дози амоксициліну.
— Пацієнти, які лікуються вдома, віком < 65 років, які в попередні 90 днів не отримували антибіотики, без супутніх захворювань, у відділеннях з даними про низьку резистентність до макролідів, можуть отримувати пероральні макроліди/азаліди за наявності тяжкої алергії на бета-лактами.
— Пацієнти ≥ 65 років, які отримували антибіотики в попередні 90 днів, мають коморбідні стани, повинні отримувати амоксицилін-клавуланат або пероральні форми цефалоспоринів другого покоління.
— Пацієнти, які потребують госпіталізації у віці < 65 років, без прийому антибіотиків протягом останніх 90 днів або супутніх захворювань, повинні отримувати ампіцилін або пеніцилін для внутрішньовенного введення (якщо ампіцилін недоступний).
— Пацієнти, які потребують госпіталізації у віці < 65 років і отримували антибіотики протягом останніх 90 днів або мають супутні захворювання, повинні отримувати амоксицилін-клавуланат, або цефуроксим, або цефалоспорини третього покоління (цефтріаксон або цефотаксим) в/в.
— Пацієнти з тяжкою пневмонією мають отримувати амоксицилін-клавуланат, або цефуроксим, або цефалоспорини третього покоління (цефтріаксон або цефотаксим) у поєднанні з макролідами.
— Респіраторні фторхінолони (левофлоксацин або моксифлоксацин) є альтернативними засобами, однак через їх активність щодо збудників туберкульозу вони не мають застосовуватись як препарати першої лінії для лікування позагоспітальної пневмонії. Вони можуть застосовуватися в пацієнтів із тяжкою алергією на бета-лактами або як альтернатива терапії бета-лактамами/макролідами для пацієнтів, які не мають альтернативних варіантів лікування.
— Антибіотики потрібно вводити якомога раніше, переважно у відділенні невідкладних станів, для пацієнтів із підтвердженням позагоспітальної пневмонії.
Конфлікт інтересів. Не заявлений.

/17.jpg)
/18.jpg)