Журнал «Здоровье ребенка» Том 15, №5, 2020
Вернуться к номеру
Порушення харчової поведінки при різних фенотипах ожиріння у дітей
Авторы: Абатуров О.Є., Нікуліна А.O.
ДЗ «Дніпропетровська медична академія Міністерства охорони здоров’я України», м. Дніпро, Україна
Рубрики: Педиатрия/Неонатология
Разделы: Клинические исследования
Версия для печати
Актуальність. Порушення харчової поведінки, що формуються в дитячому віці, зумовлюють високий рівень поширення ожиріння, зокрема й ускладненого його перебігу, в усьому світі та потребують персоніфікованих профілактичних втручань. Мета: вивчити асоціації типу порушення харчової поведінки з фенотипами ожиріння у дітей віком 6–16 років. Матеріали та методи. Обстежено 109 дітей із полігенним ожирінням віком 6–16 років. До першої групи (n = 40) було включено пацієнтів з фенотипом метаболічно нездорового ожиріння, другу групу (n = 69) сформували хворі з фенотипом метаболічно здорового ожиріння. Як критерії метаболічно нездорового ожиріння у дітей та підлітків були використані рекомендації експертної групи Національного інституту здоров’я серця, легень та крові США (National Heart, Lung, and Blood Institute). Для оцінки типу харчової поведінки використовувався голландський опитувальник DEBQ. Емоціогенний тип харчової поведінки визначався при оцінці за відповідною шкалою DEBQ понад 1,8 бала, екстернальний тип — при оцінці за відповідною шкалою DEBQ понад 2,7 бала й обмежувальний тип — при оцінці за відповідною шкалою DEBQ понад 2,4 бала. Результати. Екстернальний (3,48 ± 0,16 бала; 52,50 ± 5,09 %) та емоціогенний (2,92 ± 0,24 бала; 34,20 ± 5,92 %) типи порушення харчової поведінки однаково часто діагностували у дітей, які страждають на метаболічно нездорове ожиріння із «середнім» ступенем відхилення вище від норми, р > 0,05. Обмежувальний тип харчової поведінки відзначався при фенотипі метаболічно здорового ожиріння (2,52 ± 0,20 бала; з «дуже низьким» ступенем відхилення вище від норми 9,40 ± 2,92 %). Висновки. Типи харчової поведінки у дітей віком 6–16 років асоційовані з фенотипами ожиріння та вимагають персоніфікованої харчової модифікації. Найсильніший кореляційний зв’язок із формуванням фенотипу метаболічно нездорового ожиріння має екстернальний тип харчової поведінки, тоді як фенотип метаболічно здорового ожиріння корелює з обмежувальним типом харчової поведінки.
Актуальность. Нарушения пищевого поведения, формирующиеся в детском возрасте, обусловливают высокий уровень распространения ожирения, в том числе и осложненного его течения, во всем мире и нуждаются в персонифицированных профилактических вмешательствах. Цель: изучить ассоциации типа нарушения пищевого поведения с фенотипами ожирения у детей в возрасте 6–16 лет. Материалы и методы. Обследованы 109 детей с полигенным ожирением в возрасте 6–16 лет. В первую группу (n = 40) были включены пациенты с фенотипом метаболически нездорового ожирения, вторую группу (n = 69) сформировали больные с фенотипом метаболически здорового ожирения. В качестве критериев метаболически нездорового ожирения у детей и подростков были использованы рекомендации экспертной группы Национального института здоровья сердца, легких и крови США (National Heart, Lung, and Blood Institute). Для оценки типа пищевого поведения использовался голландский опросник DEBQ. Эмоциогенный тип пищевого поведения определялся при оценке по соответствующей шкале DEBQ более 1,8 балла, экстернальный тип — при оценке по соответствующей шкале DEBQ более 2,7 балла и ограничительный тип — при оценке по соответствующей шкале DEBQ более 2,4 балла. Результаты. Экстернальный (3,48 ± 0,16 балла; 52,50 ± 5,09 %) и эмоциогенный (2,92 ± 0,24 балла; 34,20 ± 5,92 %) типы нарушения пищевого поведения одинаково часто диагностировали у детей, страдающих метаболически нездоровым ожирением со «средней» степенью отклонения выше нормы, р > 0,05. Ограничительный тип пищевого поведения отмечался при фенотипе метаболически здорового ожирения (2,52 ± 0,20 балла, с «очень низкой» степенью отклонения выше нормы 9,40 ± 2,92 %). Выводы. Типы пищевого поведения у детей в возрасте 6–16 лет ассоциированы с фенотипами ожирения и требуют персонифицированной пищевой модификации. Наибольшую корреляцию с формированием фенотипа метаболически нездорового ожирения имеет экстернальный тип пищевого поведения, тогда как фенотип метаболически здорового ожирения коррелирует с ограничительным типом пищевого поведения.
Background. Eating disorders, formed in childhood, cause a high level of obesity, including its complicated course, throughout the world and require personalized preventive interventions. The purpose was to study the associations of the type of eating behavior with the phenotypes of obesity in children aged 6–16 years old. Materials and methods. One-hundred and nine 109 children with polygenic obesity aged 6–16 years were examined. The first group (n = 40) included patients with the phenotype of metabolically unhealthy obesity, the second group (n = 69) was formed by patients with the phenotype of metabolically healthy obesity. The recommendations of the expert group of the National Heart, Lung, and Blood Institute (NHLBI) were used as criteria for metabolically unhealthy obesity in children and adolescents. The Dutch DEBQ questionnaire was used to assess the type of eating behavior. The emotional type of eating behavior was determined when evaluated on the corresponding DEBQ scale more than 1.8 points, the external type — when assessed on the corresponding DEBQ scale more than 2.7 points and the restrictive type — when assessed on the corresponding DEBQ scale more than 2.4 points. Results. External (3.48 ± 0.16 points; 52.50 ± 5.09 %) and emotiogenic (2.92 ± 0.24 points; 34.20 ± 5.92 %) types of eating disorders were equally often diagnosed in children suffering from metabolically unhealthy obesity with a moderate degree of deviation above normal, p > 0.05. The restrictive type of eating behavior was observed in the phenotype of metabolically healthy obesity (2.52 ± 0.20 points, with a very low degree of deviation above the norm of 9.40 ± 2.92 %). Conclusions. Eating behaviors in children aged 6–16 years are associated with obesity phenotypes and require personalized nutritional modification. The external type of eating behavior has the greatest correlation with the formation of the phenotype of metabolically unhealthy obesity, while the phenotype of metabolically healthy obesity correlates with the restrictive type of eating behavior.
харчова поведінка; фенотипи ожиріння; метаболічно нездорове ожиріння; діти
пищевое поведение; фенотипы ожирения; метаболически нездоровое ожирение; дети
eating behavior; obesity phenotypes; metabolically unhealthy obesity; children
Вступ
Нераціональне харчування та відсутність адекватної фізичної активності зумовлюють епідемію дитячого ожиріння в усьому світі. Основними типами порушення харчової поведінки (ХП) при ожирінні у дітей є емоціогенний, екстернальний та обмежувальний. Емоціогенний тип ХП характеризується переїданням або гіперфагічною реакцією на стрес. Екстернальний тип ХП проявляється гіперсенситивністю на зовнішні харчові тригери незалежно від стану гомеостатичних стимулів, які обумовлюють почуття голоду (глікемії, рівня неетерифікованих жирних кислот, наповнення шлунка). Обмежувальний ХП виражається рецидивом збільшення маси тіла, спровокованим переїданням після «дієтичної депресії» на фоні гіпокалорійної дієтотерапії [12, 15].
На сьогодні ожиріння поділяється на два фенотипи: метаболічно здорове ожиріння (metabolically healthy obese, MHO), що характеризується відсутністю метаболічних порушень, та метаболічно нездорове ожиріння (metabolically unhealthy obese, MUO) з наявністю метаболічних ускладнень [1, 2, 7, 8].
Фенотип MUO проявляється ожирінням в поєднанні з інсулінорезистентністю, порушенням толерантності до вуглеводів, атерогенною дисліпідемією (гіпертриацилгліцеридемією у дітей віком 0–9 років ≥ 100 мг/дл, у дітей 10–18 років ≥ 130 мг/дл; гіперхолестеринемією ≥ 200 мг/дл; підвищеним рівнем ліпопротеїнів низької щільності ≥ 130 мг/дл і зниженим рівнем ліпопротеїнів високої щільності < 40 мг/дл, згідно з рекомендацією експертної групи Національного інституту здоров’я серця, легень та крові США (National Heart, Lung, and Blood Institute, NHLBI, 2011)), тромбогенним ризиком, підвищеним рівнем трансаміназ, відносно високим рівнем прозапальних цитокінів у сироватці крові, розвитком стеатогепатозу та підвищенням артеріального тиску понад 90-й процентиль [3, 5, 10, 17].
Мета дослідження: вивчити асоціації типу порушення харчової поведінки з фенотипами ожиріння у дітей віком 6–16 років.
Матеріали та методи
Праця є фрагментом науково-дослідної роботи кафедри педіатрії 1 та медичної генетики ДЗ «Дніпропетровська медична академія МОЗ України» «Генотип-асоційована персоналізація діагностичного та лікувального процесу у дітей з хворобами респіраторної, ендокринної та травної систем» (№ держреєстрації 0118U006629) та «Прогнозування розвитку дитячих захворювань, асоційованих з цивілізацією» (№ держреєстрації 0120U101324). Дослідження виконане за бюджетною програмою КПКВК 2301020 «Наукова і науково-технічна діяльність у сфері охорони здоров’я», фінансувалося Міністерством охорони здоров’я України за кошти державного бюджету. Дослідження проведене згідно із сучасними науковими стандартами, передбачені заходи щодо забезпечення здоров’я пацієнтa, дотримання його прав, людської гідності та морально-етичних норм у відповідності з Гельсінською декларацію, Конвенцією Ради Європи про права людини і біомедицину, Загальною декларацією про біоетику і права людини ЮНЕСКО, законами України (Конституція України (ст. 3, 21, 24, 28, 32), Основами законодавства України про охорону здоров’я (ст. 43.1, 44.1), Законом України «Про лікарські засоби» (ст. 7, 8).
Відповідно до завдань дослідження під спостереженням у дитячому ендокринологічному відділенні КНП «Дніпровська МКЛ № 9» ДМР» перебувало 109 дітей (65 хлопчиків та 44 дівчинки) віком від 6 до 16 років (середній вік — 12,14 ± 0,08 року) з діагнозом «ожиріння». До першої групи (n = 40) було включено пацієнтів з фенотипом метаболічно нездорового ожиріння, другу групу (n = 69) сформували хворі з фенотипом метаболічно здорового ожиріння. Як критерії метаболічно нездорового ожиріння у дітей та підлітків були використані рекомендації експертної групи Національного інституту здоров’я серця, легень та крові США [4, 9, 11, 13].
Для верифікації діагнозу застосовувалась класифікація ожиріння, що рекомендована для використання в клінічній практиці (наказ МОЗ України № 254 від 27.04.2006 р. «Протокол надання медичної допомоги дітям, хворим на ожиріння»).
Критерії включення: всі діти, які були задіяні в дослідженні, мали індекс маси тіла (ІМТ), що перевищував 95-й процентиль або 2SD, та проходили стаціонарне лікування в умовах ендокринологічного відділення.
Критерії виключення: пацієнти з наявністю спадкових синдромів, що супроводжуються ожирінням і захворюваннями, лікування яких потребує використання медикаментів, що впливають на обмін вуглеводів та ліпідів; вагітні.
Лабораторне обстеження включало загальноклінічне обстеження, визначення глікованого гемоглобіну, маркерів інсулінорезистентності та гіперлептинемії за допомогою імуноферментного аналізу ELISA у венозній крові в сертифікованій лабораторії Sinevo. Всім дітям проводилось ультразвукове дослідження органів черевної порожнини, нирок, наднирників, органів малого таза у дівчаток за допомогою апарату Simens Sonoline G40 (Японія) з використанням конвекційного датчика з частотою 2,5–5 МГц [4] та біоімпедансометрія з визначенням жирової маси тіла (ЖМТ) на електронних підлогових вагах Tefal Bodysignal (Франція), з дослідженням біоелектричного імпедансу (Ом) — опіру тканин при проходженні безпечного електричного струму (50 кГц, 800 мкА) між контактними електродами, що розташовувались у місцях контакту зі стопами дитини на вимірювальній платформі вагів.
Голландський опитувальник харчової поведінки DEBQ містив 33 питання, кожне з яких мало 5 варіантів відповіді: «ніколи», «рідко», «іноді», «часто» і «дуже часто», які оцінювалися за шкалою від 1 до 5 балів, за винятком 31-го питання, що має зворотне значення і оцінювалось від 5 до 1 бала. Для підрахунку балів по одній із трьох шкал, що характеризують різні типи порушення ХП, складалися значення відповідей по кожному пункту й отриману суму ділили на кількість питань по цій шкалі. Блок від 1-го по 10-те питання являв шкалу обмежувальної ХП. Блок питань від –11-го по 23-те — шкалу емоціогенної ХП. Блок питань від 24-го по 33-тє — шкалу екстернальної ХП. Порушення ХП діагностувалося, якщо середнє значення набраних балів перевищувало середні показники при обмежувальній, емоціогенній і екстернальній ХП у пацієнтів з нормальною вагою, що становлять 2,4; 1,8 і 2,7 відповідно. Ступінь порушення ХП виражався в такий спосіб: «дуже низький» (0–19 %); «низький» (20–39 %); «середній» (40–59 %); «підвищений» (60–79 %); «високий» (80–100 %) [6, 14–16].
Наявність і щільність взаємозв’язків між досліджуваними параметрами встановлювали за результатами кореляційного аналізу з розрахунком коефіцієнтів рангової кореляції Спірмена (r). Критичне значення рівня статистичної значущості (p) для всіх видів аналізу приймалося на рівні p < 0,05 (5 %). Коефіцієнт кореляції Спірмена у діапазоні 0,7 ≤ r < 1 вказував на сильний кореляційний зв’язок; 0,3 ≤ r < 0,7 — на зв’язок середньої сили; 0 < r < 0,3 — на слабкий кореляційний зв’язок [3].
Результати та обговорення
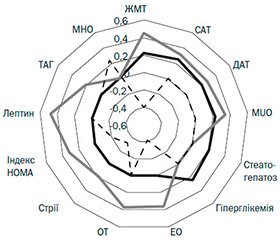
Емоціогенна харчова поведінка асоціювалaсь: із надлишком ЖМТ (r = +0,22); підвищеним систолічним артеріальним тиском (САТ) (r = +0,25) та діастолічним артеріальним тиском (ДАТ) (r = +0,21); MUO (r = +0,23); ультразвуковими ознаками стеатогепатозу (r = +0,2); гіперглікемією на 120-й хвилині під час проведення орального глюкозотолерантного тесту (r = +0,24), p < 0,05 (рис. 1).
Екстернальне порушення ХП було асоційоване з фенотипом MUO (r = +0,34) та екстремальним ожирінням (EO) (r = +0,36) і ЖМТ (r = +0,45); зі збільшеною окружністю талії (ОТ) (r = +0,37); наявністю стрій (r = +0,19); підвищеним САТ (r = +0,31), ДАТ (r = +0,28); наявністю інсулінорезистентності (r = +0,31); гіперлептинемією (r = +0,48) та підвищеним вмістом триацилгліцеридів (ТAГ) у крові (r = +0,21), р < 0,05.
Обмежувальна ХП була асоційована: з MHO (r = 0,24); мінімальним збільшенням індексу маси тіла, ІМТ < 97-го перцентиля (r = –0,42); незначним збільшенням ОТ (r = –0,37); невираженою прибавкою ЖМТ (r = –0,4); відсутністю стрій (r = –0,32); більш рідкісним діагностуванням інсулінорезистентності (r = –0,21), р < 0,05.
Найбільша частота виникнення порушень ХП спостерігалась при фенотипі MUO і становила 93,4 % (рис. 2).
Основними порушеннями при фенотипі MUO були екстернальна (3,48 ± 0,16 бала; 52,5 ± 5,09 %) та емоціогенна ХП (2,92 ± 0,24 бала; 34,2 ± 5,92 %), ступінь прояву яких оцінювався як «середній». Водночас обмежувальна ХП діагностувалась лише у 1/6 частини дітей із фенотипом MUO з «дуже низьким» ступенем прояву (2,33 ± 0,11 бала; 6,7 ± 2,46 %).
У дітей із фенотипом MHO відзначався найнижчий рівень частоти виникнення порушень ХП (22,8 %). Це пояснюється тим, що третина пацієнтів даної групи мала мінімальний надлишок маси тіла (ІМТ < 97-го процентиля) і саме у цієї частини обстежених переважала обмежувальна ХП.
Висновки
Ожиріння, що має перебіг з метаболічними ускладненнями, супроводжується порушеннями харчової поведінки у переважної більшості хворих дітей. Ризик розвитку порушень харчової поведінки і характер порушень залежать від фенотипу ожиріння. Максимальна частота зустрічальності (93,4 %) порушень харчової поведінки спостерігається у хворих дітей із фенотипом MUO, а мінімальна частота характерна для фенотипу MHO (22,8 %). Фенотип MUO асоційований з екстернальною та емоціогенною харчовою поведінкою; фенотип MHO — з обмежувальною.
Отже, вірогідність і тип порушення харчової поведінки у дітей віком 6–16 років асоційовані з фенотипами ожиріння та потребують модифікації способу життя цієї групи дітей за рахунок персоніфікованої дієтотерапії.
Конфлікт інтересів. Автори заявляють про відсутність конфлікту інтересів та власної фінансової зацікавленості при підготовці даної статті.
- Абатуров А.Е. Метаболический синдром у детей (лекция). Таврический медико-биологический вестник. 2007. Т. 10. С. 57-65.
- Абатуров О.Є., Нікуліна А.О. Фенотипи ожиріння у дітей, клінічні прояви та генетичні асоціації. Здоров’я дитини. 2020. 4(15). 72-85. doi: 10.22141/2224-0551.15.4.2020.208476.
- Москаленко В.Ф. Біостатистика. К.: Книга плюс, 2009. 184 с.
- Abaturov A.Е., Nikulina A.A. Genotype C/C 13910 of the Lactase Gene as a Risk Factor for the Formation of Insulin-Resistant Obesity in Children. Acta Medica (Hradec Králové) 2019. 62(4). 150-155. doi.org/10.14712/18059694.2020.4.
- Bala C., Craciun A.E., Hancu N. Updating the concept of metabolically healthy obesity. Acta Endocrinol. (Buchar.). 2016. 12(2). 197-205. doi: 10.4183/aeb.2016.197.;
- Barrada J.R., van Strien T., Cebolla A. Internal Structure and Measurement Invariance of the Dutch Eating Behavior Questionnaire (DEBQ) in a (Nearly) Representative Dutch Community Sample. Eur. Eat. Disord. Rev. 2016 Nov. 24 (6). 503-509. doi: 10.1002 / erv.2448.
- Chait A., den Hartigh L.J. Adipose Tissue Distribution, Inflammation and Its Metabolic Consequences, Including Diabetes and Cardiovascular Disease. Front Cardiovasc. Med. 2020. 7. 22. doi: 10.3389/fcvm.2020.00022.
- Clairman H., Dettmer E., Buchholz A. et al. Pathways to eating in children and adolescents with obesity [published correction appears in Int. J. Obes. (Lond.). 2019 Mar. 43(3). 638]. Int. J. Obes. (Lond.). 2019. 43(6). 1193-1201. doi: 10.1038/s41366-018-0271-2.
- Elkins C., Fruh Sh., Jones L. et al. Clinical Practice Recommendations for Pediatric Dyslipidemia. Journal of Pediatric Health Care. 2019. 33(4). 494-504. doi.org/10.1016/j.pedhc.2019.02.009.
- Iacobini C., Pugliese G., Blasetti Fantauzzi C. et al. Metabolically healthy versus metabolically unhealthy obesity. Metabolism. 2019. 92. 51-60. doi: 10.1016/j.metabol.2018.11.009.
- Keller K.L., Kuilema L.G., Lee N. et al. The impact of food branding on children’s eating behavior and obesity. Physiol. Behav. 2012. 106(3). 379-386. doi: 10.1016/j.physbeh.2012.03.011.
- Lydecker J.A., Grilo C.M. Children of parents with BED have more eating behavior disturbance than children of parents with obesity or healthy weight. Int. J. Eat. Disord. 2017. 50(6). 648-656. doi: 10.1002/eat.22648.
- Resnicow K., McMaster F., Bocian A. et al. Motivational interviewing and dietary counseling for obesity in primary care: an RCT. Pediatrics. 2015. 135(4). 649-657. doi: 10.1542/peds.2014-1880.
- Sandvik P., Ek A., Eli K., Somaraki M., Bottai M., Nowicka P. Picky eating in an obesity intervention for preschool-aged children — what role does it play, and does the measurement instrument matter? Int. J. Behav. Nutr. Phys. Act. 2019. 16(1). 76. Published 2019 Sep 3. doi: 10.1186/s12966-019-0845-y.
- Santos J.L., Ho-Urriola J.A., González A. et al. Association between eating behavior scores and obesity in Chilean children. Nutr. J. 2011. 10. 108. Published 2011 Oct 11. doi: 10.1186/1475-2891-10-108.
- Van Strien T., Frijters J.E., Bergers G. et al. The Dutch Eating Behavior Questionnaire (DEBQ) for assessment of restrained, emotional, and external eating behavior. Int. J. Eat. Disord. 1986. 5. 295-315. doi: 10.1002 / 1098-108X (198602) 5.
- Vukovic R., Dos Santos T.J., Ybarra M. et al. Children With Metabolically Healthy Obesity: A Review. Front Endocrinol. (Lausanne). 2019. 10. 865. doi: 10.3389/fendo.2019.00865.

/57-1.jpg)
/57-2.jpg)