Вступ
Звернення з приводу головного болю (ГБ) становлять 1–4 % від усіх звернень до відділення невідкладної допомоги, це одна з найпоширеніших причин звернення пацієнтів до лікаря. Головний біль є однією з найбільш поширених медичних скарг: більшість людей незалежно від віку, раси та статі час від часу страждають від головного болю протягом життя [1–4].
Відповідно до даних Міжнародного товариства з вивчення головного болю [5, 6], головний біль поділяється на первинний, що не пов’язаний із будь-яким іншим захворюванням, та вторинний, в основі якого лежить певна причина, що стимулює чутливі до болю нервові закінчення на голові. До найчастіших видів первинного головного болю належать головний біль напруження, мігрень, кластерний головний біль [1, 5, 7, 8]. До вторинного головного болю належить: головний біль при травмі голови, пухлинах головного мозку, крововиливі в мозок та субарахноїдальний простір, головний біль при синуситах тощо [5]. Необхідно розрізняти небезпечний для життя головний біль та безпечний, однак неприємний головний біль. Небезпечний для життя головний біль зустрічається при таких станах, як: субарахноїдальний крововилив; темпоральний артеріїт; менінгіт; енцефаліт; підвищений внутрішньочерепний тиск; оборотний церебральний вазоконстрикторний синдром. До безпечного, але неприємного відносять: головний біль напруження; мігрень; головний біль при невралгії трійчастого нерва тощо [9–11].
Ключовим в установленні попереднього діагнозу в разі головного болю є ретельно зібраний анамнез [3, 12]. Незважаючи на це, не слід нехтувати загальним фізичним та неврологічним оглядом — це допомагає вселити в пацієнта впевненість у лікареві, що є важливим фактором на шляху до одужання.
Опитування пацієнта з головним болем повинно обов’язково включати такі пункти [12]:
— сімейний анамнез головного болю;
— як давно пацієнт страждає від головного болю;
— природа головного болю:
а) розташування;
б) постійний чи епізодичний;
в) звичайні чи незвичайні якісні характеристики болю;
г) час виникнення;
ґ) швидкість розвитку;
д) характер болю;
е) супровідні фактори;
є) тривалість епізодів;
ж) супутні симптоми;
— частота;
— тривалість проміжків часу без головного болю;
— чи викликає біль порушення працездатності та звичайної активності пацієнта;
— лікарські препарати та інші методи припинення головного болю:
а) частота прийому;
б) дозування;
в) ефект;
— наявність інших симптомів, окрім головного болю:
а) захворювання лор-органів, очні або зубні захворювання;
б) втрата пам’яті;
в) неврологічний/нейропсихологічний дефіцит;
г) епілептичні судоми;
ґ) загальні симптоми (втома, втрата ваги, порушення в кровоносній системі та ін.);
— внутрішні та зовнішні чинники:
а) тип особистості (невротичні риси особистості);
б) фах;
в) особисте життя;
г) конфліктні ситуації;
ґ) зловживання алкоголем, тютюнопаління, зловживання кофеїном або наркотична залежність;
д) вживання ліків у даний період.
Огляд пацієнта має включати:
1. Загальний огляд:
— кровоносна система, особливо артеріальний тиск;
— функція нирок;
— ознаки інфекції;
— ознаки злоякісних новоутворень;
— захворювання лор-органів;
— захворювання очей;
— стоматологічні, щелепні захворювання;
— шийний спондильоз.
2. Неврологічний огляд, з особливою насторогою:
— до менінгеальних знаків;
— ознак внутрішньочерепної гіпертензії;
— фокальних неврологічних знаків;
— дефіциту черепних нервів.
3. Визначення психічного статусу, з особливою увагою:
— до когнітивного дефіциту;
— порушення свідомості;
— поточних психологічних конфліктів;
— ознак депресії;
— невротичних рис особистості.
Головний біль напруження
Головний біль напруження (ГБН) належить до найбільш поширених у світі видів первинного головного болю [13]. Від ГБН страждають приблизно 1,4 млрд осіб, або 20,8 % населення світу [6]. Голов-ний біль напруження чинить значний негативний вплив на повсякденну життєву активність пацієнтів, перешкоджаючи їх роботі, дозвіллю та соціальній активності [14].
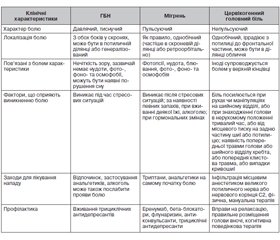
Головний біль напруження характеризується повторними епізодами головного болю, що триває від декількох хвилин до тижнів, має стискуючий («як лещатами») характер від помірної до значної інтенсивності, посилюється до вечора, локалізується в скронях, потилиці або верхній частині голови, зазвичай двобічний, але може бути з одного боку, не погіршується при здійсненні рутинного фізичного навантаження, не супроводжується нудотою та блюванням. Цей тип головного болю характерний для молодих осіб або осіб середнього віку, однаковою мірою поширений серед чоловіків і жінок, хоча суб’єктивно жінки відчувають біль сильніше [6, 15, 16]. ГБН має епізодичні та хронічні форми. У класифікації Міжнародного товариства головного болю спорадичний епізодичний ГБН має такі характеристики [5]:
1. Наявність хоча б 10 епізодів головного болю (раз на місяць, або хоча б 12 днів на рік, або більше однієї, але менше 15 діб за місяць), що відповідають критеріям, зазначеним у пунктах 2–5.
2. Кожен окремий епізод головного болю триває від 30 хвилин до 7 діб.
3. Біль повинен мати хоча б 2 з таких ознак:
— двобічний;
— тиснучий, непульсуючий;
— від легкого до помірного ступеня інтенсивності;
— не посилюється від фізичної активності, ходьби, підйому сходами.
4. Обидва наступні критерії обов’язкові:
— відсутні нудота або блювання;
— немає фотофобії або фонофобії.
5. Головний біль не спричинений ніяким іншим відомим захворюванням.
Хронічний ГБН діагностують за наявності головного болю понад 15 діб за місяць 3 місяці поспіль, що відповідає 180 дням за рік [5].
ГБН потребує проведення диференціальної діагностики з іншими видами головного болю, зокрема з мігренню, яка є другим за поширеністю видом первинного головного болю, цервікогенним головним болем [17, 18] (табл. 1).
Відповідно до сучасних уявлень, лікування ГБН повинно бути комплексним, включаючи зміну способу життя, усунення внутрішніх та зовнішніх джерел емоційного напруження, медикаментозну терапію [10].
Відповідно до протоколів МОЗ, лікування головного болю напруження включає вгамування епізодичного головного болю напруження та терапію хронічного ГБН. Зокрема, для лікування епізодичного ГБН можливе застосування: фізичних вправ, розтягування, короткочасного (5 днів) курсу парацетамолу (рівень доказовості A) або нестероїдних протизапальних препаратів (НПЗП) (рівень доказовості C) у поєднанні з міорелаксантами або бензодіазепінами (за необхідності) [16]. При виборі НПЗП слід відмітити препарат декскетопрофен (Сертофен, рис. 1) в таблетках з огляду на швидкість настання знеболюючого ефекту та його вираженість, а також добру переносимість при монотерапії больових синдромів середньої та високої інтенсивності, що підтверджена в численних клінічних дослідженнях. Відсутність синдрому звикання і гарний профіль безпеки дозволяють використовувати препарат не тільки для лікування гострого болю, а й для терапії хронічних больових синдромів у період загострення, на що вказують дані систематичного огляду застосування цього лікарського засобу при лікуванні гострого та хронічного болю [19].
/72.jpg)
Хронічний ГБН передбачає: припинення надмірного вживання знеболюючих препаратів, якщо воно практикується; застосування регулярних фізичних вправ, скандинавської ходьби (не використовувати бігову доріжку), масажу, відвідування сауни; зміну ергономіки робочого місця; релаксацію (рекомендуються йога та пілатес); оцінку стресових чинників (якщо можливо — уникати їх); фізіотерапію, ортопедичну мануальну фізичну терапію; акупунктуру; введення анестетиків
та/або кортикостероїдів у тригерні точки; медикаментозну терапію: амітриптилін 10–25 мг ввечері не більше ніж 3 місяці (побічні дії проявляються слабкістю, сухістю в роті, запамороченням), нортриптилін 25–50 мг увечері, дозу можна збільшити, якщо це потрібно, але з контролем побічних ефектів (такі ж, як і в амітриптиліну); міорелаксанти (наприклад, тіоколхікозид) у вигляді монотерапії або в комбінації з іншими препаратами; селективні інгібітори зворотного захвату серотоніну або венлафаксин не ефективні в лікуванні хронічного головного болю напруження (рівень доказовості D). Користь від призначення ботулінотерапії при головному болі напруження сумнівна [20].
Мігрень
Мігрень — другий за поширеністю після ГБН тип первинного головного болю. Характеризується сильним болем часто однієї половини голови, що триває кілька годин, часто супроводжується нудотою (іноді блюванням), фотофобією та фонофобією. Від мігрені значно частіше страждають жінки [5, 6, 8]. Головний біль при мігрені має такі характеристики: погіршується при фізичній активності й може зникати під час сну; через підвищену чутливість до світла і шуму пацієнти під час нападу намагаються знаходитись у темній тихій кімнаті; часто зустрічається непереносимість запахів; алодинію (біль навіть від легкого торкання шкіри певних ділянок під час нападів) описують 70 % пацієнтів. У більшості пацієнтів напади майже завжди бувають на одному боці голови, але якщо постійно уражена одна половина, слід підозрювати вторинний головний біль. До найпоширеніших чинників, що провокують напад мігрені, належать: емоційний стрес (відповідальність, хвилювання, високі вимоги, напруження), або, навпаки, обмеження стресу та тривале знаходження у ліжку (мігрень вихідного дня); прийом оральних конт-рацептивів; метеорологічні зміни; світлові подразники (яскраве сонячне світло); менструація; травми; дієтичні чинники (вживання шоколаду, сирів, червоного вина [5, 10].
Мігрень без аури (також називається простою, або звичайною, класичною мігренню), єдиний неврологічний прояв — головний біль, цим вона відрізняється від мігрені з аурою (ускладнена мігрень), що має додаткові неврологічні прояви. Згідно з даними Міжнародного товариства головного болю, для встановлення діагнозу мігрені без аури існують такі критерії [5, 6]:
1. Пацієнт повинен мати хоча б 5 нападів, що відповідають пунктам 2–4.
2. Напад триває від 4 до 72 годин (якщо не вжити лікувальних заходів або вони не успішні).
3. Головний біль має хоча б одну з таких ознак:
— однобічний;
— пульсуючий характер;
— помірна або сильна інтенсивність;
— біль погіршується при ходьбі, підйомі сходами, звичній активності, яких пацієнт намагається уникати.
4. Хоча б один з таких симптомів наявний під час головного болю:
— нудота і/або блювання;
— підвищена чутливість до світла та шуму.
5. Головні болі не пов’язані з будь-яким іншим захворюванням.
У випадку класичної мігрені при неврологічному огляді не виявляється патології. На електроенцефалограмі можуть бути неспецифічні зміни, як правило, повільні хвилі. У разі хронічної мігрені напади відмічаються понад 15 діб на місяць протягом останніх 3 місяців. Небезпечним для життя станом є мігренозний статус — сильний напад мігрені, що триває більше як 72 години [10]. Також виділяють мігрень з аурою [5, 10]:
— мігрень з офтальмологічною аурою, що характеризується візуальними симптомами, які передують головному болю. Найчастіше це миготлива скотома, миготлива, обмежена світлом фігура, зигзагоподібна лінія, яку видно в обох очах. Миготлива скотома супроводжується нападом болю в половині голови, зазвичай на протилежному боці. Іноді після цього немає мігрені (мігрень без мігрені); у пацієнтів із таким типом мігрені може розвинутись необоротний дефект зорового поля;
— офтальмоплегічна мігрень — головний біль, що супроводжується іпсилатеральною слабкістю окорухових м’язів через параліч окорухового нерва. Типовий біль половини голови настає після неврологічних порушень, іпси- або контралатерально, що дозволяє встановити діагноз мігрені. Також головний біль може бути відсутнім;
— сімейна геміплегічна мігрень, що характеризується повторними нападами, асоційованими з транзиторними геміпарезом, геміплегією, або гімісенсорним дефіцитом, що зникає протягом години. У більшості пацієнтів цей розлад наявний і у родичів першої або другої лінії;
— базилярна мігрень — симптоми відображають патофізіологічні процеси в обох гемісферах та у стовбурі головного мозку, включають різні комбінації дизартрії, головокружіння, дзвону у вухах, втрати слуху, двоїння в очах, атаксії, одночасно з двобічною парестезією та геміанопсією, порушенням зору обох геміполів в обох очах. Відмічається порушення свідомості різного ступеня — від оглушення до коми. Під час нападу в пацієнта може бути сплутана свідомість та втрата пам’яті після. Головний біль, як правило, локалізується в потилиці. Від базилярної мігрені в основному страждають дівчата та молоді жінки.
У лікуванні мігрені виділяють такі основні положення [21, 22]:
1. Виявлення та усунення провокуючого фактора: зміна раціону, уникнення пізнього відходження до сну, довгого сну, зміна методу контрацепції тощо.
2. Лікування гострого нападу: у більшості пацієнтів біль знімається від прийому простих анальгетиків (парацетамол, аспірин, декскетопрофен) або безрецептурних комбінованих препаратів. Своєчасне адекватне знеболювання дозволяє не тільки запобігти формуванню «больової пам’яті», а й перешкоджає хронізації болю.
Серед простих анальгетиків доцільно звернути увагу на Сертофен (декскетопрофен). Такий вибір обґрунтований тим, що Сертофен має виражений і швидкий знеболюючий і протизапальний ефект, а також хороший профіль безпеки, що обумовлений його коротким періодом напіввиведення й відсутністю кумулятивного ефекту. Наявність двох форм випуску дозволяє зручно комбінувати терапію — препарат Сертофен випускається в ампулах по 2 мл і таблетках по 25 мг. Призначається коротким курсом: розчин — не більше 2 днів, таблетована форма — до 5 днів (рис. 2). Швидкість досягнення ефекту, що є відмітною характеристикою декскетопрофену, є додатковим аргументом на користь того, щоб вважати декскетопрофен препаратом вибору для купірування мігренозних нападів незалежно від наявності аури.
Для деяких пацієнтів застосування антиеметиків важливіше, ніж знеболювання (домперидон, метоклопрамід). У випадку профузного блювання антиеметики застосовують ректально. Більш специфічне лікування включає агоністи серотоніну (суматриптан, алмотриптан, елетриптан, фроватриптан, наратриптан, золмітриптан).
/74.jpg)
3. Для пацієнтів, які страждають від частих (більше як 9 разів на місяць) нападів, обов’язково необхідне профілактичне лікування для запобігання нападам, що включає декілька ліній медикаментозних препаратів. До засобів першої лінії належать: бета-блокатори, флунаризин, антиконвульсанти, ботулотоксин. До препаратів другої лінії належать: габапентин, амітриптилін, венлафаксин, магнезія [21, 22]. До нових препаратів, що порівняно недавно з’явились і довели свою ефективність, належать антитіла до рецепторів пептиду, пов’язаного з геном кальцитоніну, який відіграє значну роль у патогенезі мігрені. До таких препаратів належить моноклональне антитіло еренумаб, який вводять раз на місяць в дозі 70–140 мг і який довів свою ефективність та безпечність у лікуванні пацієнтів із мігренню [23, 24].
Кластерний головний біль
До первинного головного болю також належить кластерний головний біль, відомий як тригемінальна вегетативна цефалгія, від якого втричі частіше страждають чоловіки. Кластерний головний біль може виникати в будь-якому віці, але типовий вік початку — приблизно 30 років. До факторів ризику цього виду головного болю належать: чоловіча стать, вік понад 30 років; споживання алкоголю; попередня операція на мозку або травма голови. Кластерний головний біль — це односторонній головний біль, що має принаймні один вегетативний симптом, іпсилатеральний до головного болю. Парасимпатичні нервові волокна є частиною трійчастого вегетативного рефлексу, саме це викликає вегетативні симптоми, включаючи ін’єкцію кон’юнктиви або сльозотечу, ринорею та вазодилатацію обличчя. Епізоди сильного болю в орбітальній ділянці тривають від 15 хв до 3 год, іноді виникає птоз та синдром Горнера. Напади головного болю трапляються часто через день, до восьми разів на день. Зазвичай вони виникають приблизно в один і той же час доби, найчастіше вночі. Більшість пацієнтів мають щоденні напади, що повторюються тижнями, навіть місяцями, із подальшою ремісією впродовж місяців — років. Під час нападу пацієнт не знає спокою, активно ходить, кидається, на відміну від мігрені, коли пацієнтові потрібен спокій [25].
Гострий напад купірується киснем, ін’єкцією або назальним впорскуванням суматриптану (рівень доказовості А) [26]. Пероральний прийом будь-якої форми триптанів не рекомендується, оскільки час настання їх дії часто довший, ніж тривалість нападу головного болю. Інші варіанти лікування включають інтраназальний лідокаїн та ерготамін. Для профілактики кластерного головного болю застосовується субокципітальна блокада, що має незначні побічні події, включаючи минущі болі в місці ін’єкції та головний біль низького рівня. Верапаміл належить до профілактичних препаратів, що найчастіше застосовуються, однак рекомендується робити регулярні ЕКГ для контролю функції серця, коли пацієнт вживає цей препарат. Що цікаво, незважаючи на популярність верапамілу серед провайдерів, він має лише рекомендацію рівня С. Інші фармакологічні варіанти включають літій, пероральні стероїди, вальпроєву кислоту, мелатонін та інтраназальний капсаїцин [27, 28]. Глибока стимуляція гіпоталамуса виявилася успішною при лікуванні стійких до лікарських засобів пацієнтів [29].
Цервікогенний головний біль
У структурі вторинного головного болю досить поширений цервікогенний головний біль — біль у ділянці голови або обличчя, спричинений патологічним процесом в кісткових чи м’яких тканинах шиї. Цервікогенний головний біль є зазвичай однобічним, локалізується в потилиці або іррадіює ззаду на передню частину голови, може бути в ділянці обличчя, посилюється при певних рухах голови або в певних положеннях (тривале читання) або вночі, коли голова довгий час знаходиться в незручному положенні. Цей головний біль часто супроводжується обмеженням обсягу рухів в шиї [30–32].
Діагностичні критерії цервікогенного ГБ включають [18]:
— біль іррадіює з потилиці до фронтальної частини, зазвичай однобічний, непульсуючий, помірної сили;
— наявність попередньої травми голови або шийного відділу хребта, або попередня хлистова травма, або випадки кривошиї;
— іноді супроводжується болем у верхній кінцівці;
— клінічний та/або радіологічний доказ патології шийного відділу хребта;
— біль посилюється при рухах чи маніпуляціях на шийному відділі, або знаходженні голови в нерухомому положенні тривалий час, або від місцевого тиску на зад-ню частину шиї або потилицю;
— біль тимчасово усувається при інфільтрації місцевим анестетиком великого потиличного нерва або нервового корінця С2;
— біль лише іноді може супроводжуватися такими проявами, як головокружіння, нудота, розмиті поля зору, фоно- і фотофобія, дизартрія, однак їх частота значно менша, ніж при мігрені;
— пацієнти відмічають, що біль не зменшується при застосуванні триптанів, ерготаміну та індометацину.
Візуалізація шийного відділу хребта недостатньо чутлива для діагностики цервікогенного головного болю: відповідно до даних сучасних досліджень, не було виявлено жодних специфічних радіологічних аномалій. Найчастішими нейровізуалізаційними висновками в пацієнтів із цервікогенним головним болем були: випрямлення шийного лордозу та протрузії міжхребцевих дисків. Зазвичай МРТ допомагає виключити деформації Кіарі, виявити патологію нервового корінця або навіть патологію спинного мозку [33–35].
Лікування цервікогенного головного болю є мультидисциплінарним. Фізична терапія вважається першою лінією лікування. Мануальна терапія та вправи ефективні при лікуванні цервікогенного головного болю. Так, за наявності кривошиї можливе витягування [36].
Іншим варіантом для лікування цервікогенного головного болю є інтервенційне лікування, що може відрізнятися залежно від причини головного болю. Існує низка доказів того, що епідуральна шийна ін’єкція стероїдів має певні переваги при лікуванні такого головного болю. Стероїди можуть виявитися ефективним завдяки теорії про те, що біль продовжує сенсибілізувати шийні корінці й ініціює циркулюючий біль і мікросудинне запалення. Постійний (хронічний) цервікогенний ГБ може зніматися при застосуванні відносної іммобілізації шийного відділу хребта м’яким або жорстким шийним комірцем на кілька днів; завдяки правильному розміщенню голови вночі, місцевим гарячим аплікаціям, застосуванню міорелаксантів, нестероїдних протизапальних препаратів [18]. Препаратом вибору є декскетопрофен (Сертофен), що має швидкий і виражений знеболюючий ефект, оптимальний профіль безпеки і різні форми випуску — ампули для ін’єкцій і таблетки. Перевага декскетопрофену (Сертофену) обумовлена подвійним механізмом дії, центральним і периферичним, а також тим, що він швидко усуває біль і перешкоджає його хронізації, запобігаючи тим самим формуванню «больової пам’яті». Препарат починає діяти вже через 30 хвилин після прийому. Аналгетичний ефект зберігається 4–6 год (для таблетованої форми).
/74.jpg)
Вплив на міофасціальну дисфункцію шийного відділу хребта фармакологічно здійснюється за допомогою міорелаксантів із центральним механізмом дії: вони знімають спазм, не впливаючи на передачу нервово-м’язового імпульсу. З огляду на необхідність швидкого, ефективного й тривалого міорелаксуючого ефекту на особливу увагу заслуговує препарат Мускомед (тіоколхікозид) виробництва компанії World Medicine, який на відміну від інших доступних в Україні міорелаксантів існує в різних лікарських формах (рис. 3): капсули, ін’єкції, крем (ця лікарська форма тіоколхікозиду вже давно ефективно застосовується в інших країнах при лікуванні різних патологічних станів, пов’язаних із м’язовим перенапруженням і спазмом). Тіоколхікозид, який отримують з натурального глікозиду — колхікозиду, виявляє селективну афінність до гамма-аміномасляної кислоти і гліцеринових рецепторів, що обумовлює його дію при різних спазмах як центрального, так і місцевого характеру. Мускомед не чинить курареподібної дії, а тому не викликає паралічу й не впливає на серцево-судинну й дихальну системи. Чинячи міорелаксуючу, протизапальну й знеболювальну дію, тіоколхікозид має мінімальні побічні ефекти.
/75.jpg)
У численних дослідженнях була показана виражена терапевтична дія препарату Мускомед при різних м’язово-тонічних синдромах. Також є сучасні дані літератури щодо клінічної ефективності й безпечності застосування тіоколхікозиду при лікуванні спастичності в пацієнтів у відновному періоді ішемічного інсульту. Отже, виражена терапевтична дія на м’язово-тонічні синдроми з дозозалежним клінічним ефектом, зручність застосування за наявності різних лікарських форм із можливою комбінацією ін’єкційної форми й капсульної дозволяють рекомендувати застосування препарату Мускомед у комплексному лікуванні пацієнтів з епізодичним головним болем напруження й цервікогенним головним болем із метою підвищення клінічної ефективності терапії й зменшення ризику хронізації болю.
Діагностика та диференціальна діагностика головного болю
Для вдалої та вчасної діагностики небезпечних видів головного болю необхідно пам’ятати про наявність «червоних прапорців» [3, 4]:
1. Головний біль невідомого походження, що виник вперше, особливо якщо вік пацієнта понад 40 років.
2. Тривалий головний біль:
— прогресуючий сильний головний біль;
— розриваючий головний біль;
— головний біль, що з’являється лише з одного боку в одній і тій самій локалізації (окрім кластерного або невралгії трійчастого нерва, які завжди з’являються з одного і того ж боку).
3. Головний біль із супутніми ознаками:
— блювання (окрім випадку мігрені);
— прогресуючі зміни особистості;
— епілептичні судоми.
4. Головний біль, що супроводжується неврологічними порушеннями:
— неврологічним дефіцитом;
— набряком диска зорового нерва;
— нейропсихологічними порушеннями.
5. Головний біль, що не відповідає критеріям інших типів.
Якщо біль відповідає вищевказаним критеріям, потрібно продовжувати обстеження з обов’язковим використанням методів нейровізуалізації [4, 5, 10].
При субарахноїдальному крововиливі виникає класичний раптовий надзвичайно сильний головний біль, що нагадує удар бейсбольною битою. Може супроводжуватися втратою свідомості та фокальними неврологічними знаками. Субарахноїдальна кров провокує скутість м’язів шиї. На даний час, на жаль, близько 50 % пацієнтам встановлюється неправильний діагноз. Потрібен клінічний досвід, щоб запідозрити субарахноїдальний крововилив [10, 37].
Менінгіт характеризується прогресуючим головним болем, що розвивається протягом кількох годин чи діб. Він супроводжується лихоманкою та скутістю м’язів шиї, також можуть бути петехіальний висип і порушення свідомості. При ранньому початку лікування прогноз сприятливий, потрібне ретельне обстеження пацієнта при підозрі на менінгіт із метою виявлення ознак інфекційного синдрому, загальномозкових проявів, менінгеальних знаків та інфекційно-запальних змін у лікворі, що дає можливість встановити пацієнту такий діагноз [10].
Небезпечний вторинний головний біль може виникати при скроневому артеріїті (гігантоклітинний артеріїт) — васкуліті, що уражає артерії середнього розміру. Це небезпечне захворювання, тому що може уражати артерії сітківки та спричинити сліпоту. Він виникає в осіб віком понад 50 років, і ризик виникнення збільшується з віком (1 на 100 000 у віці понад 50 та 800 на 100 000 у віці понад 80 років). Жінки страждають від артеріїту вдвічі частіше за чоловіків. Цей вид головного болю має підступний початок та може бути однобічним або більш генералізованим, хоча зазвичай локалізується в скроневих ділянках. Шкіра волосяної частини голови стає чутливою. Поява болю при жуванні — специфічний симптом. 25 % пацієнтів також мають генералізований суглобовий і м’язовий біль, як при ревматичній поліміалгії. При цьому захворюванні значно збільшується ШОЕ, зазвичай приблизно до 60–100 мм/год, як і інші серологічні маркери запалення (в’язкість плазми крові, С-реактивний білок). Діагноз підтверджується результатами біопсії скроневої артерії; хоча він може виявитись негативним, оскільки вогнища артеріїту розміщуються фрагментарно. При підозрі на це захворювання потрібно негайно розпочинати лікування кортикостероїдами, щоб запобігти виникненню сліпоти. Під час лікування необхідний моніторинг ШОЕ. Лікування зазвичай припиняють в межах 2 років [38].
Класичний головний біль при підвищенні внутрішньочерепного тиску (ВЧТ) має генералізований характер та посилюється при рухах, що призводять до підвищення ВЧТ (кашель, нагинання, положення лежачи). Саме тому таким пацієнтам погано при пробудженні, але через деякий час вони почувають себе краще, коли вертикалізуються. Внутрішньочерепну гіпертензію можна запідозрити при наявності в пацієнта таких ознак та симптомів: головний біль, блювання та змінений психічний статус, що супроводжуються змінами свідомості від сонливості до коми. Зміни зору можуть варіюватися від помутніння зору, диплопії, світлобоязні до набряку диска зорового нерва та, зрештою, атрофії зорового нерва. Можуть бути фокальні неврологічні симптоми: параліч 6-ї або 3-ї пар черепних нервів, специфічна ознака — набряк диска зорового нерва та порушення свідомості. Лише у 20 % пацієнтів із внутрішньочерепними пухлинами головний біль є клінічним проявом. У пацієнта може також бути виявлена тріада Кушинга — гіпертонія, брадикардія та нерегулярне дихання, що є ознакою формування грижі мозку [10, 39].
Вторинний головний біль може також виникати при ідіопатичній внутрішньочерепній гіпертензії (ІВГ), або доброякісній внутрішньочерепній гіпертензії (pseudotumour cerebri), проявляється синдромом підвищення ВЧТ, часто пов’язаний із машинним шумом у вухах. Страждають майже виключно молоді жінки з ожирінням. Точна етіологія невідома. Установлення діагнозу ІВГ можливе за відсутності структурних причин підвищення ВЧТ на МРТ, при виявленні ознак підвищення тиску ліквору під час люмбальної пункції (більше 30 см) та за умови нормального його біохімічного складу. Якщо даний стан не лікувати, він призводить до дефектів зорових полів через загрозу ураження зорового нерва. З терапевтичною метою застосовується люмбальна пункція, ацеталозамід (знижує тиск ліквору), рекомендується зниження ваги. Проводять обстеження полів зору в динаміці. В окремих випадках проводять люмбоперитонеальне шунтування [40].
Тромбоз венозних синусів має схожу клінічну картину та часто пов’язаний із прийомом оральних конт-рацептивів, дегідратацією, порушенням згортання крові та вушними інфекціями. Для встановлення діагнозу проводиться МР-венографія; застосовують лікування антикоагулянтами [10].
Вторинний небезпечний головний біль може виникати при розшаруванні артерій. Зокрема, розшарування внутрішньої сонної артерії може виникнути спонтанно або після навіть легкої травми голови чи шиї. Це спричиняє сильний однобічний біль у шиї, що іррадіює в обличчя та скроню. Іноді цей стан супроводжується розвитком синдрому Горнера. Ознаки ішемії головного мозку можуть бути відсутні. Лікування залежить від багатьох факторів, таких як причина (травматична або спонтанна), та від того, чи стався в пацієнта інсульт. Якщо немає протипоказань, можуть застосовуватися антитромбоцитарні засоби або, частіше, антикоагулянти, щоб мінімізувати ризик інсульту. Також деяким пацієнтам за наявності показань може бути рекомендоване ендоваскулярне стентування [41].
Розшарування вертебральних артерій спричиняє біль у потиличній та комірцевій ділянках; виникає спонтанно, після місцевої травми або після хлистової травми шийного відділу хребта. Клінічні прояви виникають, лише якщо вертебральна, базилярна артерії або їх гілки звужені або перекриті емболом/тромбом. У 70 % пацієнтів спостерігається певний тип неврологічного дефіциту, який може виникнути пізніше. Найпоширенішим місцем локалізації інфаркту при цьому є мозочок із розвитком синдрому Валленберга. Серед неврологічних симптомів переважають запаморочення, атаксія, дисфагія (ураження 9-ї і 10-ї пар черепних нервів), одностороння втрата слуху, дизартрія, диплопія та вертиго. Для діагностики використовуються КТ головного мозку, КТ- або МР-ангіографія, в окремих випадках церебральна ангіографія. Метою лікування є запобігання інсульту, що є ускладненням розшарування хребетної артерії. Лікування проводиться за допомогою антикоагулянтів, як правило, гепарину. За наявності показань та відсутності протипоказань слід розпочати тромболітичну терапію, якщо час від початку симптомів не перевищує 4,5 год [42].
Головний біль при синдромі внутрішньочерепної гіпотензії виникає у зв’язку зі зниженням ВЧТ. Синдром може виникнути після травматичного ураження головного мозку через втрату ліквору (під час люмбальної пункції, через розширену оболонку нервового корінця, через розрив твердої оболонки, наприклад, кістковим уламком) або без чіткої видимої причини. При цьому має місце сильний ортостатичний головний біль, що виникає, коли пацієнт займає вертикальне положення, знижується в горизонтальному. Постійна сильна внутрішньочерепна гіпотензія може проявлятись сплутаністю свідомості, нудотою/блюванням, дзвоном у вухах, втратою слуху та диплопією. Прогноз, як правило, сприятливий: зазвичай розлад спонтанно минає. Ефективність ліжкового режиму, вживання рідини та інфузії фізіологічного розчину не мають чіткої доказової бази. Може бути ефективним застосування кофеїну. Хірургічне усунення джерела ліквореї виконують у випадках крайньої необхідності [10].
Висновки
1. Головний біль є досить поширеною проблемою в повсякденній клінічній практиці та має безліч причин.
2. Нервова система відіграє ключову роль у передачі та обробці ноцицептивних імпульсів та сприйнятті болю.
3. Захворювання нервової системи досить часто можуть бути причиною вираженого та непереносимого болю, який може бути єдиним проявом захворювання. До неврологів на консультацію досить часто звертаються пацієнти з проблемами головного болю, що має вторинний характер і може виникати при наявності розладів поза межами нервової системи.
4. Ретельно зібраний анамнез має ключове значення для розуміння проблеми головного болю в кожного конкретного пацієнта.
Конфлікт інтересів. Не заявлений.
Список литературы
1. Stovner L.J., Hagen K., Jensen R. et al. The global burden of headache: a documentation of headache prevalence and disability worldwide. Cephalalgia. 2007. 27. 193-210. doi: 10.1111/j.1468-2982.2007.01288.
2. Hershey A.D. Pediatric Headache. Continuum (Minneap. Minn.). 2015. 21(4 Headache). 1132-1145. doi: 10.1212/CON.0000000000000197.
3. Katz M. The Cost-Effective Evaluation of Uncomplicated Headache. Med. Clin. North Am. 2016. 100(5). 1009-1017. doi: 10.1016/j.mcna.2016.04.009.
4. Kaniecki R.G., Levin A.D. Headache in the elderly. Handb. Clin. Neurol. 2019. 167. 511-528. doi: 10.1016/B978-0-12-804766-8.00028-5.
5. Headache Classification Committee of the International Headache Society. The International Classification of Headache Disorders. Cephalalgia. 2013. 339. 629-808. doi: 10.1177/0333102413485658.
6. Headache Classification Committee of the International Headache Society (IHS). The International Classification of Headache Disorders. 3rd edition. Cephalgia. 2018. 38(1). P. 1-211. doi: 10.1177/0333102417738202.
7. Carbaat P.A., Couturier E.G. Hoofdpijn: classificatie en diagnose [Headache: classification and diagnosis]. Ned. Tijdschr. Tandheelkd. 2016. 123(11). P. 539-544. doi: 10.5177/ntvt.2016.11.16122.
8. Peretz A.M., Minen M.T., Cowan R., Strauss L.D. Migraine Action Plan (MAP). Headache. 2018. 58(2). P. 355-356. doi: 10.1111/head.13255.
9. Ducros A. Reversible cerebral vasoconstriction syndrome. Lancet Neurol. 2012. 11(10). P. 906-917. doi: 10.1016/S1474-4422(12)70135-7.
10. Mattle H., Mumenthaler M. Fundamentals of Neurology: An Illustrated Guide. 2nd ed. Thieme. 2017. 456 p.
11. Filler L., Akhter M., Nimlos P. Evaluation and Management of the Emergency Department Headache. Semin Neurol. 2019. 39(1). P. 20-26. doi: 10.1055/s-0038-1677023.
12. Carmienke S., Holle-Lee D. Triage bei Kopfschmerz in der Hausarztpraxis: Wann einweisen? [Triage in Case of Headache in General Practice: When to Refer?]. Dtsch Med. Wochenschr. 2019. 144(10). P. 651-658. doi: 10.1055/a-0759-8052.
13. Scripter C. Headache: Tension-Type Headache. F.P. Essent. 2018. 473. P. 17-20.
14. Steiner T.J., Stovner L.J., Katsarava Z. The impact of headache in Europe: principal results of the Eurolight project. J. Headache Pain. 2014. 15. P. 31. doi: 10.1186/1129-2377-15-31.
15. Headache Classification Subcommittee of the International Headache Society. The international classification of headache disorders. Cephalalgia. 2004. 24(Suppl. 1). Р. 1-160.
16. Färkkilä M. Настанова 00791. Головний біль напруги. Настанови на засадах доказової медицини. Створені Duodecim Medical Publications, Ltd. Адаптовані для України групою експертів МОЗ України. 2017. guidelines.moz.gov.ua.
17. Beran R.G. Headache. In: Neurology for General Practitioners. Sydney: Elsevier, 2012. P. 45-55.
18. Khalili Y.A., Murphy P.B. Headache, Cervicogenic. Stat Pearls Publishing LLC. 2019. http://creativecommons.org/licenses/by/4.0/
19. Moore R.A., Barden J. Systematic review of dexketoprofen in acute and chronic pain. BMC Clinical Pharmacology. 2008. 8. 11. doi: 10.1186/1472-6904-8-11.
20. Steen I.S., Matzen H. Incidental Treatment of a Subclinical Chro-nic Tension-Type Headache by Cosmetic Use of Botulinum Toxin A: A Case Report. Case Rep. Dermatol. 2017. 9. P. 249-253 doi: 10.1159/000484657.
21. American Headache Society. The American Headache Society Position Statement on Intergring New Migraine Treatments into Clinical Practice. Headache. 2019. 59(1). P. 1-18. https://onlinelibrary. Doi/10.1111/head.13456.
22. Brauser D. AHS Releases Updated Guidance on Migrane Treatment. Medscape Medical News. January 10, 2019. https://www. Medscape.com/viewarticle/907493.
23. Ashina M., Goadsby P.J., Reuter U. et al. Long-term safety and tolerability of erenumab: Three-plus year results from a five-year open-label extension study in episodic migraine. Cephalgia. 2019. 39(11). P. 1455-1464. doi.org/10.1177/0333102419854082.
24. Тepper S., Ashina M., Reuter U. et al. Safety and efficacy of erenumab for preventive treatment of chronic migraine: a randomised, double-blind, placebo-controlled phase 2 trial. Lancet Neurol. 2017. 16(6). P. 425-434. doi: 10.1016/S1474-4422(17)30083-2.
25. Kandel S.A., Mandiga P. Cluster Headache. [Updated 2020 Jun 30]. In: StatPearls [Internet]. Treasure Island (FL): StatPearls Publishing; 2020. Available from: https://www.ncbi.nlm.nih.gov/books/NBK544241/
26. Tepper D. Oxygen for Cluster Headache. Headache. 2017. 57(9). P. 1493-1494. doi: 10.1111/head.13085.
27. Hoffmann J., May A. Diagnosis, pathophysiology, and mana-gement of cluster headache. Lancet Neurol. 2018. 17(1). P. 75-83. doi: 10.1016/S1474-4422(17)30405-2.
28. Robbins M.S., Starling A.J., Pringsheim T.M., Becker W.J., Schwedt T.J. Treatment of Cluster Headache: The American Headache Society Evidence-Based Guidelines. Headache. 2016. 56(7). P. 1093-106. doi: 10.1111/head.12866.
29. Láinez M.J., Guillamón E. Cluster headache and other TACs: Pathophysiology and neurostimulation options. Headache. 2017. 57(2). P. 327-335. doi: 10.1111/head.12874.
30. Kane A.W., Diaz D.S., Moore C. Physical Therapy Management of Adults with Mild Traumatic Brain Injury. Semin Speech Lang. 2019. 40(1). P. 36-47. doi: 10.1055/s-0038-1676652.
31. Moye L.S., Tipton A.F., Dripps I. et al. Delta opioid receptor agonists are effective for multiple types of headache disorders. Neuropharmacology. 2018. 14. 148. P. 77-86. doi: 10.1016/j.neuropharm.2018.12.017.
32. Mares C., Dagher J.H., Harissi-Dagher M. Narrative Review of the Pathophysiology of Headaches and Photosensitivity in Mild Traumatic Brain Injury and Concussion. Can. J. Neurol. Sci. 2019. 46(1). P. 14-22. doi: 10.1017/cjn.2018.361.
33. Peixoto C., Hyland L., Buchanan D.M., Langille E., Nahas R. The polytrauma clinical triad in patients with chronic pain after motor vehicle collision. J. Pain Res. 2018. 11. P. 1927-1936. doi: 10.2147/JPR.S165077.
34. Ko H.C., Son B.C. Chronic Unilateral Temporo-Occipital Headache Attributed to Unilateral C3 Radiculopathy. Asian J. Neurosurg. 2018. 13(4). P. 1229-1232. doi: 10.4103/ajns.AJNS_197_17.
35. Register-Mihalik J.K., Vander Vegt C.B., Cools M., Carnerio K. Factors Associated with Sport-Related Post-concussion Headache and Opportunities for Treatment. Curr. Pain Headache Rep. 2018. 10. 22(11). P. 75. doi: 10.1007/s11916-018-0724-2.
36. Park S.K., Yang D. J., Kim J.H. et al. Effects of cervical stret-ching and cranio-cervical flexion exercises on cervical muscle charac-teristics and posture of patients with cervicogenic headache. J. Phys. Ther. Sci. 2017. 29. P. 1836-1840. doi: 10.1589/jpts.29.1836.
37. Kairys N., Das J.M., Garg M. Acute Subarachnoid Hemorrhage (SAH) [Updated 2020 Feb 7]. In: StatPearls [Internet]. Treasure Island (FL): StatPearls Publishing; 2020 Jan. Available from: https://www.ncbi.nlm.nih.gov/books/NBK518975
38. Ameer M.A., Peterfy R.J. Bansal P. et al. Temporal (Giant Cell) Arteritis. [Updated 2020 Jul 4]. In: StatPearls [Internet]. Treasure Island (FL): StatPearls Publishing, 2020 Jan. Available from: https://www.ncbi.nlm.nih.gov/books/NBK459376/
39. Pinto V.L., Tadi P., Adeyinka A. Increased Intracranial Pressure. [Updated 2020 Mar 25]. In: StatPearls [Internet]. Treasure Island (FL): StatPearls Publishing, 2020 Jan. Available from: https://www.ncbi.nlm.nih.gov/books/NBK482119/
40. Mollan S.P., Hoffmann J., Sinclair A.J. Advances in the understanding of headache in idiopathic intracranial hypertension. Curr. Opin. Neurol. 2019. 32(1). P. 92-98. doi: 10.1097/WCO.0000000000000651.
41. Goodfriend S.D., Tadi P., Koury R. Carotid Artery Dissection. [Updated 2020 Mar 30]. In: StatPearls [Internet]. Treasure Island (FL): StatPearls Publishing, 2020 Jan. Available from: https://www.ncbi.nlm.nih.gov/books/NBK430835/
42. Britt T.B., Agarwal S. Vertebral Artery Dissection. [Updated 2020 Jun 25]. In: StatPearls [Internet]. Treasure Island (FL): StatPearls Publishing, 2020 Jan. Available from: https://www.ncbi.nlm.nih.gov/books/NBK441827/
/72.jpg)
/74.jpg)
/74.jpg)
/75.jpg)

/72_2.jpg)