Введение
Гипертонический криз (ГК) как синдром является частым явлением среди пациентов на уровне первичной медико-санитарной помощи (ПМСП), в частности в работе бригад экстренной медицины. Само понятие ГК потенциально должно быть принято медиком как экстренное состояние до тех пор, пока не будут исключены риски для жизни пациента [1, 2].
В нормативном плане относительно экстренной помощи при ГК приказом Министерства здравоохранения (МЗ) Украины № 1269 от 05.06.2019 «Об утверждении и внедрении медико-технологических документов по стандартизации экстренной медицинской помощи» утратившими силу признаны:
1) приказ МЗ Украины от 31 августа 2004 года № 437 «Об утверждении клинических протоколов оказания медицинской помощи при неотложных состояниях у детей на госпитальном и догоспитальном этапах»;
2) приказ МЗ Украины от 15 января 2014 года № 34 «Об утверждении и внедрении медико-технологических документов по стандартизации экстренной медицинской помощи».
Применительно к требованиям работы согласно протоколам на с. 8 приложения к вышеуказанному приказу («Экстренная медицинская помощь: догоспитальный этап. Новый клинический протокол») сказано: «Клинические руководства не являются обязательными и не предназначены для того, чтобы быть всеобъемлющими или определять местную практику... Они предназначены для предоставления ресурса для клинической практики и для максимальной помощи пациентам». На 317 страницах данного приложения нет раздела/подраздела касательно ГК, что, вероятно, связано с невыделением данного синдрома в отдельную графу в оригинале самого клинического руководства по экстренной медицине NASEMSO, выпущенного на основе неукраинских данных и, вероятно, по этой причине не предназначенного для украинских реалий. Данный вакуум, вероятно, будет заполнен протоколом № 39 «Экстренная медицинская помощь при гипертензивном кризе» (см. «Клинические протоколы пациента при оказании экстренной медицинской помощи на догоспитальном уровне», разработанные МЗ Украины на основе своего приказа № 1269). Данные клинические протоколы в августе 2020 г. уже были направлены в областные центры экстренной медицинской помощи и медицины катастроф страны для дальнейшего рассмотрения и внедрения.
Одной из основных задач в диагностике и лечении ГК является дифференциация между его ургентностью и неотложностью, основанная на наличии повреждения/поражения органа-мишени (ПОМ) во втором случае [3, 4]. Адекватная стратификация, профилактика и регрессия повреждения, вызванного ГК, могут предотвратить появление новых долгосрочных событий.
ГК в отсутствие стандартного определения представляет собой внезапное повышение артериального давления (АД) с систолическим АД (САД) ≥ 180 мм рт.ст. и/или диастолическим АД (ДАД) ≥ 120 мм рт.ст., с неизбежным или прогрессирующим ПОМ [5–7]. Клинически ГК проявляется как неосложненный (НГК) и осложненный (ОГК) (за рубежом идентифицирован как hypertensive urgency и hypertensive emergency соответственно). Это разделение чрезвычайно важное, так как оно способствует эффективному управлению АД [8, 9]. Все случаи резкого (экстренного) и значимого для конкретного пациента повышения АД, приведшие к представляющей непосредственную угрозу для пациента ситуации, могут быть диагностированы как ГК (НГК или ОГК) независимо от цифр АД (клиника ГК иногда наблюдается и при цифрах АД ≤ 180/120). Лечение и адекватное наблюдение за пациентами-гипертониками увеличивает продолжительность их жизни и уменьшает частоту осложнений, в том числе в виде ГК [10–12].
Состояния НГК (гипертензивной ургентности) обычно не связаны с непосредственным риском для жизни, поэтому лечение может быть начато и даже завершено в амбулаторных условиях. Состояния ОГК (гипертензивной неотложности) — это очень серьезные клинические ситуации (часто в виде инсульта или инфаркта миокарда), которые требуют госпитализации. При наличии тяжелой гипертонии у пациента, бессимптомной или с неспецифическими симптомами, следует предпринять осторожный терапевтический подход. Первичные меры направлены на повторные измерения АД и препятствие/прекращение по возможности влияния триггерных факторов [13–15].
Пациенты-гипертоники по-разному чувствительны к колебаниям атмосферного давления, стрессам и изменениям погодных условий [6, 16–18]. Резкая отмена гипотензивного средства у гипертоников старческого возраста, в основном из-за забывчивости и/или отсутствия приверженности к лечению, является наиболее частым фактором ГК у таких пациентов в практике врача ПМСП в целом и экстренной медицины в частности. У пациентов с эпизодами ГК сердечно-сосудистый риск выше, чем у гипертоников, не страдающих ГК [1, 19–22].
В современных зарубежных публикациях часто используется понятие «острая гипертензия», отличное от «хронической гипертензии». Острая АГ, как предполагается в работе Альфонсо Лаги и Симоне Кэнкетти, связана с повреждением органов, потому что такая АГ является причиной, следствием или эффектом острого стресса. Такое нестандартное понятие выделяет внезапное повышенное АД независимо от его начальных показателей и целей контроля АГ. Таким образом, по мнению Лаги и Кэнкетти [5, 23, 24], «острая АГ является общим признаком различных заболеваний, которые характеризуются внезапным увеличением АД».
Определением Лаги и Кэнкетти усугубляется разница между ОГК и НГК. Для Лаги и Кэнкетти суждение об острой гипертензии не зависит от базального АД, нормальных показателей АД или АГ и связано с кратковременным барорефлекторным повреждением.
Исторически применялся термин «злокачественная АГ» для определения АД, связанного с такими осложнениями, как энцефалопатия, острое повреждение почек и ретинопатии (папиллоэдема и кровоизлияние в сетчатку). Сегодня принято говорить о ГК, который в какой-то момент жизни может развиваться приблизительно у 1–2 % пациентов с АГ при уровне смертности 79 % в год, несмотря на достигнутый в настоящее время прогресс в лечении такого заболевания [21, 22, 25].
Синдром ГК на сегодня известен как патологическое состояние, которое чаще всего является основным осложнением артериальной гипертензии, хотя в некоторых случаях оно развивается внезапно, без каких-либо предшествующих симптомов. АГ — многофакторное заболевание (в нем участвуют экологические, генетические и другие внутренние индивидуальные факторы, например раса и пол), при котором АД повышается до цифр ≥ 140/90 мм рт.ст. (согласно классификации ESC/ESH 2018 г.). АГ, с ГК или без него, затрагивает приблизительно 30 % взрослого европейского населения, а также является причиной почти 7,5 миллиона смертей в год и наиболее распространенным диагнозом в работе служб экстренной медицины [1, 5, 6, 26].
Всемирная организация здравоохранения (ВОЗ) в своем информационном бюллетене от 19 сентября 2019 г. указывает на ряд следующих фактов:
— АГ — серьезное состояние, значительно повышающее риск развития заболеваний сердечно-сосудистой системы (ССС), головного мозга, почек и других болезней;
— согласно оценкам, гипертониками являются 1,13 миллиарда человек в мире, из них большинство (две трети) живет в странах с низким и средним уровнем дохода;
— в 2015 г. АГ страдали каждый четвертый мужчина и каждая пятая женщина;
— менее одной пятой гипертоников контролируют свое состояние;
— АГ является одной из ведущих причин смертности во всем мире;
— сокращение распространенности АГ на 25 % к 2025 г. (по сравнению с 2010 г.) входит в число глобальных целей в области борьбы с неинфекционными заболеваниями.
Перед врачом ПМСП, особенно перед руководителями бригад экстренной медицины, часто стоит такой вопрос: «Является ли направление пациентов с ГК в стационар более безопасным, чем стабилизация АД амбулаторно?» В связи с этим важно обратить внимание на ретроспективное клиническое исследование (КИ) Кливлендской клиники в США, которое включало 58 535 пациентов, обратившихся в амбулаторию по причине ГК с 01.01.2008 г. по 31.12.2013 г. Зафиксировано, что направление в отделения неотложной помощи (в стационар) было связано с 8,2 % госпитализаций против 4,7 % негоспитализированных пациентов, отправленных домой. Особо деликатные сердечные события были редкими, и у 2/3 пациентов продолжала наблюдаться неконтролируемая АГ через 6 месяцев. На основании данного КИ авторы пришли к заключению, что для пациентов с ГК необходимы последовательный контроль АД и улучшение амбулаторного наблюдения вместо направления в больницу, которое связано с более широким использованием ресурсов СЗ, но не с лучшими результатами [21, 24, 27, 28].
Другой важный вопрос для медика-клинициста ПМСП — как часто у пациентов с АГ может развиваться ГК и какой именно? При ответе на этот вопрос можно учитывать результаты другого исследования (Салкиц С. и соавт.), проведенного с ноября 2009 г. по апрель 2010 г. с участием 180 испытуемых обоих полов в возрасте 30–80 лет с диагнозом АГ: «Зафиксировано, что частота ГК в отделениях неотложной медицинской помощи является высокой, достигая 47,22 %. Ургентность по АГ присутствовала значительно чаще со статистической точки зрения, чем неотложность АГ: 83,53 и 16,47 % (p < 0,0001) соответственно» [29].
В Украине состояния, связанные с ГК, являются основными причинами обращения/вызова бригад экстренной медицины (в среднем составляя 25–26 %) [5, 14, 15]. Поскольку АГ, чаще всего в виде сопутствующего диагноза, встречается практически во всех случаях вызова из-за болезней кровообращения (последние преобладают как диагноз на уровне ПМСП), то вполне естественно выглядит и высокий показатель ГК в работе врачей экстренной медицины. Бригадам экстренных медицинских служб при вызовах на дом на случаи с ГК приходится в основном оказывать помощь вопреки различным препятствиям: купирование ГК на фоне непрерывно поступающих в диспетчерскую вызовов и в довольно короткие (спорные) сроки, частые отказы пациентов ехать в больницу по «объективным», с их слов, причинам (их прежний опыт стационарного лечения якобы указывает на отсутствие медицинского внимания, «если у человека нет денег») и т.д. А реальность на сегодняшний день такова, что чем больше «не совсем профессиональных» реформ в медицине страны будет проводиться, тем выше могут быть показатели ГК наряду с другими проблемами со здоровьем у украинского населения [4, 7, 11, 15–17].
В странах Латинской Америки, в частности в Перу, данные 2017 г. показывают, что более 3 миллионов лиц живут с АГ и что только от 60 до 64 % из них получают лечение [30]. В такой ситуации закономерны осложнения ГК среди перуанцев-гипертоников, не получающих должного лечения АГ.
При отсутствии симптомов ПОМ большинство пациентов с ГК, вероятно, могут лечиться в амбулаторных условиях [4, 22, 31]. Соблюдение четкой преемственности диагностико-терапевтических мероприятий на догоспитальном этапе и в стационаре является необходимым условием для реальной стабилизации данного состояния. Все данные о пациенте и принятых мерах необходимо тщательно документировать, обращая особое внимание на динамику его состояния в период наблюдения и степень эффективности проводимой терапии [32].
При лечении состояний НГК усилия медиков направлены как на снижение показателей АД (как минимум 20 % от базовых показателей), так и на избегание его внезапного и/или чрезмерного снижения (необходимо сохранять зону пенумбры). Следовательно, быстродействующие препараты не следует использовать из-за риска возникновения ишемических событий. При состояниях ОГК выбор препарата должен быть индивидуальным, причем парентеральный путь его введения является наиболее распространенной формой [20, 33–35].
Этиология
Синдром ГК может быть первичным проявлением или осложнением эссенциальной, а иногда и вторичной АГ. Причины ГК могут быть следующими (табл. 1).
Поскольку почечная система играет важную роль в контроле АД, любое повреждение паренхимы почек или нарушение кровоснабжения способно привести к кризису, который, в свою очередь, может вызвать острое повреждение почек. Пациенты с заболеванием почек в терминальной стадии подвергаются риску ГК из-за неадекватного диализа и увеличения объема крови, а у пациентов с трансплантацией почек наблюдается повышение АД из-за применения кортикостероидов и циклоспорина.
/89.jpg)
Плохая приверженность к лечению, несоответствующие интервалы между дозами или прерывание лечения являются частыми причинами неконтролируемого АД [36, 37]. Прекращение приема некоторых гипотензивных средств, особенно тех, которые действуют на симпатическую нервную систему (СНС), может привести к резкому повышению АД. Клонидин является антигипертензивным средством центрального действия/стимулятором α2-адренорецепторов и центральных имидазолиновых рецепторов (используется в случаях резистентной АГ или непереносимости других антигипертензивных средств), внезапная отмена которого может привести к появлению симптомов, подобных феохромоцитоме, но с более высокими значениями АД, чем до начала лечения. Точно так же внезапная отмена β-блокаторов короткого действия вызывает рефлекторную тахикардию, а в редких случаях — выраженное повышение АД. Использование запрещенных наркотиков, таких как кокаин, фенциклидин, симпатомиметики, амфетамины и анаболические стероиды, вызывает гиперадренергическое и/или вазоконстрикторное состояние, из-за которого, соответственно, повышается АД [12, 23, 38].
Есть некоторые лекарственные средства, такие как антидепрессанты ингибиторов моноаминоксидазы, которые связаны с ГК, когда они принимаются с продуктами, богатыми тирамином (например, сыр, соевый соус, чечевица, нут), поэтому при их приеме следует указывать диету с учетом этих особенностей. Прием лекарств, которые участвуют в высвобождении, поглощении, метаболизме и/или активации серотониновых рецепторов, может спровоцировать появление серотонинергического синдрома, проявляющегося повышением температуры тела, гиперрефлексией, тремором, потливостью, расширением зрачков, диареей, учащением пульса и повышением АД. Также некоторые химиопрепараты, такие как бевацизумаб (внутрисосудистое антитело к фактору роста эндотелия) и некоторые ингибиторы тирозинкиназы (сунитимиб, сорафениб и пазопаниб), могут повышать АД, механизмами чего являются истощение оксида азота, дисфункция эндотелия, повышение тонуса сосудов, снижение плотности микроциркуляторного русла и тромботические почечные микроангиопатии. Лучевая терапия, направленная на голову и шею, может вызвать изменения чувствительности барорецепторов, вследствие чего врачам следует учитывать эти изменения при лечении пациентов, проходящих курс химиотерапии (особенно при феохромоцитоме, параглиомах, карциноидных синдромах, склеродермии) [22, 39].
Патофизиология
У здоровых лиц колебания АД при различной интенсивности обменных процессов обусловлены изменениями взаимодействия прессорной и депрессорной систем (рис. 1).
Основными звеньями патогенеза АГ являются изменение активности симпатоадреналовой (САС), ренин-ангиотензин-альдостероновой (РААС), калликреин-кининовой систем (ККС) и простагландинов (ПГ), нарушение функции почек и водно-солевого обмена. В частности, активация РААС, так же как и САС, в начале взаимодействия прессорной и депрессорной систем является компенсаторным механизмом, направленным на поддержание адекватного перфузионного давления и почечной фильтрации, повышение АД, увеличение пред- и постнагрузки (то есть сохранение МО/СВ).
Известно, что АГ является результатом нарушения регуляции АД на любом уровне — от коры головного мозга до клеточных мембран (рис. 2) [3, 5, 6, 18, 40].
Патофизиология и факторы, влияющие на синдром ГК, широко исследованы, но все же остаются трудными для понимания (рис. 3). Исследователи считают, что к числу факторов, которые приводят к быстрому и серьезному повышению АД, относятся эндотелиальная дисфункция, дерегуляция выделения оксида азота, активация РААС, воспалительная дерегуляция и другие [41].
Увеличение легочного сосудистого сопротивления (ЛCC), возникающее из-за гуморальной вазоконстрикции в сочетании с нарушением саморегуляции, однозначно приводит к повышению АД. С другой стороны, увеличение ЛСС вызывает состояние стресса, которое влечет за собой повреждение эндотелия и увеличивает проницаемость капилляров. Эндотелиальная дисфункция активирует систему агрегации тромбоцитов, каскад коагуляции, отложение фибрина, появление воспалительных цитокинов и состояние окислительного стресса, что приводит к ишемии тканей в артериолах и артериях малого калибра (рис. 4).
Этот каскад событий, если его не остановить, вызывает распространение цикла тканевой ишемии, что ухудшает АГ и ускоряет отрицательную динамику клинического состояния пациента. Тем не менее, в отличие от пациентов без АГ в анамнезе, пациенты с хронической АГ, по-видимому, более терпимы к изменениям АД (возможно, из-за компенсаторных процессов адаптации). Предполагается, что гипертрофия сосудов способствует определенной степени защиты на уровне капилляров [12, 36, 42].
У пациентов с ГК имеются все три условно обобщенных для АГ патогенетических периода — гипертония выброса, гипертония сопротивления и гиперволемия [6, 10]. Патогенетическими факторами, способствующими развитию ГК, являются: генетическая предрасположенность к вазоспазмам, недостаточность функционирования α- и β-рецепторов, высокое содержание циркулирующих в крови НА, АТ2, недостаточность кининогена, кининов или ПЦ, повреждение эндотелия сосудов, снижение выделения вазодилатирующих веществ, повышение активности АДГ — задержка жидкости и т.д.
Непосредственными причинами возникновения синдрома ГК являются:
— дисфункция (гиперреактивность) диэнцефальной области мозга, обусловливающая повышение антидиуретической активности и уровня АКТГ в крови, усиление продукции АДГ-альдостерона, задержку жидкости и гиперволемию, а также увеличение сосудистой реактивности с резким повышением ОПСС и ЛСС, что приводит к резкому повышению АД (вплоть до ГК);
— высокая вариабельность АД (день/ночь) вследствие атеросклеротического поражения экстракраниальных артерий и дисфункции барорефлекторного аппарата.
Предполагается, что в генезе синдрома ГК, в частности ОГК, возникают спусковые/триггерные факторы (генетические и экологические), которые приводят к внезапному высвобождению гуморальных сосудосуживающих веществ, вызывающих внезапное увеличение системного сосудистого сопротивления (а с ним и повышение АД). Это, в свою очередь, провоцирует: механическое напряжение, эндотелиальное поражение с повышенной проницаемостью и периваскулярным отеком, а также протромботические явления, такие как активация коагуляционного каскада, активация и агрегация тромбоцитов, а также отложения внутрисосудистого фибрина (рис. 5) [13, 36, 40, 41].
Исходя из таких соображений, делается вывод: острая АГ — еще одно следствие, а не причина повреждения органа, характерного для ОГК.
После резкого высвобождения гуморальных сосудосуживающих средств происходит активация РААС, которая способствует высвобождению большего количества сосудосуживающих медиаторов, активации прессорного натрийуреза (который вызывает состояние гиповолемии с увеличенным системным сосудистым сопротивлением/повышенным АД), а также стимулируется производство провоспалительных цитокинов и выделение активных форм О2. Все это приводит к возникновению микротромботических явлений, ишемии и воспаления органов-мишеней [2, 9, 25].
Эндотелий модулирует системное сосудистое сопротивление через аутокринное и паракринное высвобождение вазоактивных молекул, таких как NO и PGI2 (рис. 5A). Острые изменения сопротивления возникают в ответ на чрезмерное производство КХ, AT2, АДГ, альдостерона, TxA2 и ЭT1 или в ответ на низкое производство вазодилататоров. Кроме того, острый и выраженный рост АД может способствовать экспрессии молекул межклеточной адгезии (intercellular adhesion molecule, ICAM) эндотелием. Наконец, во время ОГК эндотелиальный контроль сосудистого тонуса превышается, что приводит к гипоперфузии органа-мишени из-за увеличения артериолярного фибриноидного некроза и периваскулярного отека. Потеря фибринолитической эндотелиальной активности, связанная с активацией коагуляции и тромбоцитов, способствует развитию ДВС [24, 26, 41, 42].
Классификация
ГК не входят в Международную классификацию болезней 10-го пересмотра (МКБ-10) и, соответственно, не имеют собственного кода, но с целью статистической обработки в экстренной медицине при ГК используются коды I11–I13 [2]. Однако в МКБ-11, опубликованной ВОЗ в июне 2018 г. (которая предположительно вступит в полную силу с 1 января 2022 г.), ГК обозначается кодом «BA03 Гипертензивный кризис» (www.icd11.ru).
ГК без привязки к абсолютному уровню повышения АД подразделяются на две группы (табл. 2): ГК без ПОМ — неосложненный ГК (НГК; hypertensive urgency) и ГК с нарушением функции жизненно важных органов — осложненный ГК (ОГК; hypertensive emergency).
Дифференциальная диагностика и выбор срочного/ургентного (от англ. urgency) или неотложного (от англ. emergency) лечебного подхода больше зависят от наличия ПОМ, а не от уровня АД [12, 26, 30, 43].
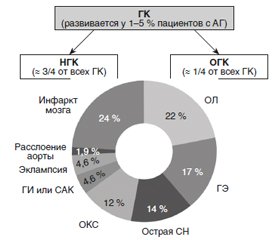
Ежегодно ГК развивается у 1–5 % пациентов с АГ, ОГК составляет примерно 1/4 этих случаев (рис. 6) [1, 2, 15, 16].
ГК следует отличать от гипертонического псевдокризиса, который является повышением АД как естественной реакции на стрессовую ситуацию или боль.
/93.jpg)
Любая компенсированная АГ склонна к декомпенсации. Традиционно при острой декомпенсации АГ принято говорить о ГК, тогда как в мире, на Европейском и Американском континентах в частности, при таком состоянии все чаще применяются термины «срочность» (urgency) и «неотложность» (emergency). Для многих клиницистов и исследователей говорить о такой острой декомпенсации АГ, как криз, означает непременно создавать потребность неотложных действий со стороны врача, направленных на управление показателями АД, так как по определению, когда речь идет о кризе, медик сталкивается с ситуацией особой сложности или тревоги, требующей немедленного вмешательства и/или исправления ее течения. Такое однозначное поведение профессионала в области СЗ привело бы к действиям /мерам с целью контроля ситуации, которые часто не показаны и поэтому могут поставить под угрозу целостность пациента (острая декомпенсация АГ не всегда нуждается в незамедлительной терапевтической помощи) [33, 36, 39].
Исходя из современной глобальной тенденции, практикующему врачу комфортнее говорить не о ГК, а об острой декомпенсированной АГ, которая в соответствии со своей клиникой может быть неотложной (emergency) декомпенсированной (когда удается зафиксировать наличие острого ПОМ), симптоматической тяжелой (когда у пациента с АД ≥ 180/120 имеется ряд неспецифических симптомов, но при этом не выявляется наличие ПОМ) и бессимптомной тяжелой (когда у пациента высокое АД, но отсутствуют симптомы) [13, 20, 22, 25].
Клиника и обследование
Клиническая картина при ГК варьирует от бессимптомных повышений АД до выявления кризов с ПОМ. Симптомы могут быть достаточно неспецифичными (головная боль, головокружение, носовое кровотечение, рвота и сердцебиение). Сердечно-легочные признаки и симптомы, такие как одышка, стенокардия, аритмии и обмороки, наблюдаются только у 30 % всех пациентов с ГК [4, 16].
При НГК у пациентов выявляется АД ≥ 180/120 мм рт.ст, без признаков ПОМ, чаще всего на фоне таких симптомов, как головная боль, одышка, тревожность и носовое кровотечение. При ОГК у пациентов выявляются АД ≥ 180/120 мм рт.ст. и признаки ПОМ (табл. 3).
Когда у пациента обнаруживается ГК, необходимо как можно скорее проводить неврологическое обследование, непрерывный мониторинг АД и сделать электрокардиограмму (ЭКГ) для определения частоты сердечных сокращений (ЧСС) и ритма. Медики должны собрать быстро, но как можно информативнее анамнез и проводить физическое обследование с целью определения природы, тяжести и метода управления имеющимся гипертензивным состоянием. Все действия должны быть сфокусированы на предполагаемом ПОМ и определении его вероятной этиологии (рис. 7).
/94.jpg)
Продолжительность и тяжесть известной АГ следует оценивать в сочетании с ранее использованным лечением. Детали прописанных гипотензивных средств, приверженность к лечению и образ жизни — важные элементы в анамнезе и истории болезни. Кроме того, важно собирать информацию о предыдущем наличии ПОМ, в частности почечного и цереброваскулярного характера, и о любых других патологических данных, указывающих на неэссенциальную или вторичную АГ [4, 18, 19, 34]. У пациентов женского пола важно записать дату последней менструации. У беременных женщин острые ГК обычно вызывают тяжелую преэклампсию и могут привести к сердечно-легочной декомпенсации, заканчивающейся судорожным эклампсическим статусом с вероятностью летального исхода.
Итак, клинические проявления ГК усугубляются не только тяжестью повышенного АД, но и резким началом гипертонии у ранее нормотензивного человека. Ведущими, наряду с повышением АД, выступают симптомы нарушения кровоснабжения органов и систем, чаще всего головного мозга и сердца: головная боль, одышка, боли в груди, неврологические нарушения (рвота, судороги, нарушение и/или помутнение сознания, вплоть до инсультов и параличей).
Пациенты могут предъявлять жалобы на специфические симптомы, предполагающие ПОМ. Боль в груди может указывать на ишемию миокарда, боль в спине — предполагать некоторое расслоение аорты, из-за чего АД следует измерять не только в положении сидя, но и в положении стоя, а также в обеих верхних конечностях, поскольку заметная разница АД в обеих верхних конечностях может указывать на расслоение аорты. Одышка может быть признаком ОЛ и застойной СН, поэтому нужно оценивать ее наличие, если обнаруживается растяжение яремной вены, выслушиваются хрипы при аускультации и/или имеются периферические отеки. Неврологические симптомы могут включать судороги, нарушение зрения, изменение уровня сознания и даже свидетельствовать о гипертонической энцефалопатии. Неврологические симптомы могут включать судороги, нарушение зрения, изменение уровня сознания и даже свидетельствовать о гипертензивной энцефалопатии. Поражение центральной нервной системы может первоначально проявляться в виде изменения сознания и полей зрения в дополнение к наличию фокусировок. Наконец, наличие новых кровоизлияний в сетчатку, экссудатов или папиллоэдемы (отека диска зрительного нерва) предполагает ПОМ при ГК [23, 40].
Хотя в условиях экстренной медицины не всегда возможно тщательное обследование пациента, медикам все же необходимо стремиться к пошаговой диагностической работе (табл. 4).
Особое внимание должно быть уделено беременным женщинам с АГ и пациентам с послеоперационной АГ [31].
Диагностика и лечебная тактика
Основные критерии, составляющие твердую основу для установления диагноза ГК, — это внезапное появление объективной симптоматики (кардиальной, церебральной, вегетативной) и/или повышение АД ≥ 180/120 мм рт.ст. (хотя клинические признаки ГК иногда имеют место и при меньших цифрах) [16, 38, 39].
Комплекс мер по лечению острой декомпенсации АГ/синдрома ГК у пациента напрямую связан со степенью тяжести его состояния к моменту, когда ему оказывается медицинская помощь. Сама медицинская помощь зависит от ряда причин, среди которых первостепенное значение имеют анамнез и особенности развития патологического процесса (молниеносное, острое, постепенное), время от начала ГК до оказания медицинской помощи, вид ГК (НГК или ОГК) (рис. 8).
Врачебная тактика может быть построена следующим образом:
— разделение пациентов на категории по степени опасности обнаруживаемых нарушений для жизни и характера необходимых неотложных лечебных мероприятий (к примеру, нуждающиеся в незамедлительной интенсивной терапии на месте по поводу нарушений жизненно важных функций, нуждающиеся в срочных хирургических вмешательствах, нуждающиеся в медикаментозной интенсивной терапии в условиях стационара);
— дифференциация в зависимости от преимущественной локализации этиопатологического процесса (сердечно-сосудистые и мозговые, токсико-метаболические поражения, острые аллергические и инфекционные и т.д.) и от вероятного повреждения органов и систем.
В зависимости от конкретной клинической ситуации и этапа обследования пациента врачом ПМСП объем и направленность лечения могут быть различными:
1) при неуточненном диагнозе ГК, но ярко очерченном синдроме непосредственной угрозы для жизни пациента предпринимаются экстренные меры по купированию (коррекции) указанного синдрома с использованием симптоматической терапии. При возможности в кратчайший срок установить диагноз применяется соответствующая патогенетическая терапия с использованием необходимых симптоматических средств. При этом по возможности следует:
— начать постоянный ЭКГ-мониторинг и мониторинг АД;
— обеспечить в/в доступ;
— планировать транспортировку пациента в реанимационное отделение;
2) врач обычно индивидуально учитывает ряд особенностей купирования ГК, а именно:
— при расслаивающей аневризме аорты требуется снижение АД с помощью управляемой гипотонии до 100–120 мм рт.ст. (оптимальными препаратами для этой цели являются β-блокаторы, а под их прикрытием — нитраты, лабеталол);
— при ишемическом инсульте на фоне ГК АД не снижают, если САД не превышает уровень 200–220 мм рт.ст.; целесообразнее поддерживать САД на уровне 160–180 и ДАД на уровне 90–100 мм рт.ст. (необходимость более интенсивного снижения АД у таких пациентов возникает в случае сочетания ишемического инсульта с другими осложнениями ГК);
— ГК на фоне ИМ требует очень постепенного снижения АД, так как в противном случае возможно развитие так называемого медикаментозного шока и распространение зоны поражения миокарда (у таких пациентов, как и при различных формах острой левожелудочковой СН, возникших на фоне ГК, оптимальным является применение нитроглицерина, нитросорбита, β-блокаторов, диуретиков);
— конечной целью купирования ГК и постоянного лечения АГ является не только снижение АД, но и предотвращение сердечно-сосудистых осложнений, которые наиболее часто происходят в утренние часы.
Лечение должно быть индивидуализировано для каждого пациента в зависимости от типа и степени ПОМ, степени подъема АД и конкретных побочных эффектов, которые могут иметь место при приеме ЛС в связи с сопутствующими заболеваниями пациента [3, 9, 26, 28].
Максимально врачебно-профессиональные и квалифицированные действия на этапе ПМСП решающим образом влияют на прогноз состояния пациента с ГК (рис. 9) [4, 9, 11].
Догоспитальная фармакотерапия: с чего начинать?
При ГК необходимо приступить к быстрой и «агрессивной» фармакотерапии, направленной в первую очередь на предотвращение прогрессирующих нарушений. Однако следует позаботиться о том, чтобы избежать чрезмерной терапии, поскольку быстрое и сильное снижение АД может привести к гипоперфузии ЦНС с катастрофическими последствиями, включая инсульт, параплегию, постоянную слепоту и смерть [32, 35, 37].
В норме у людей мозговой кровоток саморегулируется средними цифрами АД от 60 до 120 мм рт.ст., а у пациентов с хронической АГ диапазон саморегуляции выше — от 120 до 160 мм рт.ст., когда в среднем АД уменьшается на 50 %, характерно появление признаков недостаточности мозгового кровотока, включая тошноту, гипервентиляцию и обморок [13, 18, 24].
В случаях выделения пациента в категорию НГК снижение АД должно проводиться в течение нескольких часов или дней, при этом госпитализация не требуется. Начальная медицинская помощь может быть оказана с помощью пероральных ЛС (рис. 10).
Пациент с ОГК нуждается в осторожном и крайне ответственном врачебном подходе не только в плане неотложной фармакотерапии и возможного применения реанимационных мероприятий, но и относительно решений по дальнейшему посткризисному лечению (рис. 11) [3, 12, 35, 39, 43].
Фармакотерапия подбирается в зависимости от специфики ОГК, с учетом показаний и противопоказаний (табл. 5) [28, 29, 32, 33, 35].
Дополнительно о фармакологических средствах
Таким образом, первоначальной целью управления ГК является различие между срочностью (НГК) и неотложностью (ОГК) — соответствующая стратификация, предотвращение и регресс повреждения органа, подверженного риску, вследствие внезапного повышения АД. Внутривенные гипотензивные препараты, которые снижают АД намного быстрее, чем пероральные, необходимо использовать с осторожностью. Важно помнить, что высокие дозы пероральных гипотензивных средств могут увеличить риск гипотонии и привести к осложнениям [19, 23, 37].
Нитраты, такие как нитропруссид и нитроглицерин, являются донаторами оксида азота, который, соответственно, вызывает вазодилатацию сосудов. Нитропруссид, широко используемый препарат, обладает быстрым механизмом действия, который начинает действовать менее чем через 2 мин, продолжительностью 1–10 мин. Он обычно используется в отделениях интенсивной терапии или в тех отделениях, где имеет место тщательный мониторинг состояния пациента, поскольку может вызвать значительное вредоносное снижение АД. Нитроглицерин вызывает большую венозную дилатацию, чем артериальую, и является наименее эффективным средством в снижении АД, хотя начинает действовать почти незамедлительно, однако он очень полезен для пациентов с коронарным синдромом.
Лабеталол является α- и β-адренергическим блокатором, который оказался очень полезным ЛС при лечении ОГК, так как не увеличивает ЧСС и начинает действовать на 2–5-й мин. Он особенно предпочтителен у пациентов с острым расслоением аорты и у пациентов с терминальной стадией почечных заболеваний.
Эсмолол является β1-кардиоселективным блокатором, который оказывает немедленный эффект. Он обычно используется в случаях ОГК с осложнениями, при которых пациент должен быть доставлен в операционную и анестезирован для предотвращения постинтубационных и гемодинамических нарушений.
При неотложных неврологических ситуациях требуется еще более быстрое снижение АД, а лабеталол, никардипин и эсмолол являются препаратами выбора (следует избегать применения нитропруссида и гидралазина) [22, 23]. При неотложных сердечно-сосудистых ситуациях также необходимо быстро снизить АД, и в зависимости от каждого клинического проявления используются те же ЛС, что и при неотложных неврологических ситуациях [29, 33, 35, 44].
При неотложных неврологических ситуациях, связанных с отравлением кокаином и феохромоцитомой, диазепам используется с фентоламином, нитропруссидом натрия и нитроглицерином. Фентоламин является α-адренергическим блокатором, который используется только при ОГК с повышенной активностью катехоламинов. Подобным образом при преэклампсии и эклампсии средствами выбора являются гидралазин, лабеталол и нифедипин (рекомендуется избегать применения нитропруссида натрия, иАПФ и эсмолола). Кроме того, пациентов с эклампсией или преэклампсией следует лечить внутривенно сульфатом магния, чтобы избежать судорог [29, 31, 38].
Введение жидкостей при острой декомпенсации АД
Учитывая тот факт, что натрийурез, опосредованный активацией РААС, вызывает значительное уменьшение объема жидкой среды организма, необходимо помнить, что большинство пациентов с острой декомпенсацией АД находятся в состоянии относительной гиповолемии (за исключением пациентов с острым ОЛ типа 2–3). В связи с этим предложение вводить жидкости этим пациентам направлено на снижение производства вазопрессорных веществ, а вместе с ним — и снижение показателей АД. Важно отметить, что нужно быть очень осторожным при использовании диуретиков во время эпизода острой декомпенсации АГ, поскольку это может усугубить повреждение сосудистого эндотелия, опосредованное РААС [1, 8, 25].
Снижение АД на 25 % за первый час ГК
Руководящие принципы клинической практики для ведения ОГК указывают на то, что среднее АД должно быть уменьшено на 25 % в течение двух часов и до 160/100 мм рт.ст. за шесть часов, предпочтительно в отделении интенсивной терапии при постоянном мониторинге. Дальнейшее снижение АД до нормального уровня должно проводиться очень медленно, в течение нескольких дней или недель, позволяя церебральной сосудистой сети перенастраиваться в рамках саморегуляции.
Быстрое снижение АД в течение первого часа ГК может иметь разрушительные последствия при некоторых заболеваниях, таких как ИБС. При данной патологии, которая полностью зависит от церебрального перфузионного давления, для сохранения зоны ишемической полутени/пенумбры (penumbra — зона, окружающая ишемическое ядро, где эффект снижения мозгового кровотока, который упал до критических уровней, примерно от 15 до 20 мл/100 г/мин, не повлиял на жизнеспособность клеток, что зависит от лучшего или худшего функционирования коллатерального кровообращения), рекомендуется снижение на 10–15 % и не более 20 % за первые 24 часа (в том случае, если пациент не является кандидатом для фибринолиза, где рекомендуется АД в пределах 110–120 мм рт.ст.) [13, 23, 33, 44].
Касательно другого ОГК, такого как расслаивающая аневризма аорты, большинство клиницистов сходятся во мнении, что нужно нормализовать АД в течение 30 минут после постановки диагноза, объединив β-блокаторы с вазодилататорами. Такая комбинация ЛС направлена на избежание рефлекторной тахикардии и напряжения сдвига (shear stress) САД на стенке эндотелия [3, 43].
У пациентов с геморрагической цереброваскулярной болезнью быстрое снижение АД связано с более высокой смертностью, как показало исследование, опубликованное в 1999 г. (Qureshi A.I. et al. Crit. Care Med. 1999. 27. 480-485).
В целом снижение АД будет зависеть от контекста каждого пациента, его возможностей саморегуляции и необходимости немедленного терапевтического (тромболизиса) или хирургического (операция на аорте) вмешательства, а не только от рекомендации по сокращению заранее установленного процента показателя АД, который не обязательно должен быть одинаковым для всех ОГК.
Выводы
Гипертонический криз, чаще всего в виде резкого повышения АД ≥ 180/120 мм рт.ст. (первичное проявление или осложнение ранее диагностированной АГ), является одной из основных причин вызова бригад экстренной медицины и часто встречающимся синдромом на уровне первичного звена.
Ведущий ФР ГК, по мнению многих практикующих медиков, — это плохая приверженность к лечению. Врачебно-профессиональные и квалифицированные действия на догоспитальном этапе решающим образом влияют на прогноз состояния пациента с ГК.
Самое важное при лечении ГК — это умение различать НГК и ОГК. В случае НГК у пациента может отсутствовать клиническая симптоматика, а его лечение может быть амбулаторным. Наличие ПОМ указывает на ОГК и, следовательно, на необходимость более быстрого и агрессивного подхода (относительно догоспитальной фармакотерапии и госпитализации).
Следует позаботиться о том, чтобы избежать чрезмерной терапии, поскольку быстрое и сильное снижение АД также чревато серьезными последствиями.
Конфликт интересов. Авторы подчеркивают, что все материалы, опубликованные от их имени, являются исключительно личным мнением и результатом собственных рассуждений, наблюдений и опыта и не претендуют на то, чтобы читатели их разделяли. Указание места работы является всего лишь информацией об основной занятости. Авторы также акцентируют внимание на отсутствии конфликта интересов, финансовых или личных взаимоотношений, которые неуместным образом могли бы влиять на их действия.
/89_2.jpg)
/93.jpg)
/97.jpg)

/89.jpg)
/90.jpg)
/91_2.jpg)
/92.jpg)
/93_2.jpg)
/94.jpg)
/94_2.jpg)
/95.jpg)
/96.jpg)
/97_2.jpg)
/98.jpg)