Журнал «» Том 14, №2, 2021
Вернуться к номеру
Серцево-судинні захворювання: класифікація, стандарти діагностики та лікування — 2020. Стандарти надання медичної допомоги пацієнтам з артеріальною гіпертензією
Авторы: Сіренко Ю.М., Міщенко Л.А., Радченко Г.Д., Купчинська О.Г., Рековець О.Л.
Робоча група Асоціації кардіологів України
Рубрики: Кардиология
Разделы: Справочник специалиста
Версия для печати
Стратифікація серцево-судинного ризику у пацієнтів з АГ
Максимально корисною є стратегія, що базується на визначенні загального ризику. Під останнім розуміють ризик ускладнень, що має даний хворий внаслідок підвищення АТ і наявності супутніх серцево-судинних захворювань, ураження органів-мішеней (табл. 1) та основних факторів ризику, наведених нижче.
Фактори (крім АТ), які застосовують для стратифікації загального серцево-судинного ризику:
1. Демографічні або лабораторні параметри:
— чоловіча стать;
— вік (у чоловіків — ≥ 55 років, у жінок — ≥ 65 років);
— тютюнопаління — поточне або в анамнезі;
— дисліпідемія: загальний ХС > 4,9 ммоль/л, або
ХС ЛПНЩ > 3,0 ммоль/л, або ХС ЛПВЩ < 1,0 ммоль/л (чоловіки), < 1,2 ммоль/л (жінки), ТГ > 1,7 ммоль/л;
— глюкоза в плазмі крові натще 5,6–6,9 ммоль/л;
— порушення толерантності до глюкози;
— цукровий діабет;
— зростання рівня сечової кислоти вище від референтних значень;
— надмірна маса тіла (індекс маси тіла ≥ 25 кг/м2) або ожиріння (індекс маси тіла ≥ 30 кг/м2);
— абдомінальне ожиріння (окружність талії > 102 см у чоловіків і > 88 см у жінок);
— сімейний анамнез передчасного розвитку серцево-судинних захворювань (до 55 років у чоловіків, до 65 років у жінок);
— ранній початок менопаузи;
— ЧСС у стані спокою > 80 уд/хв.
2. Пов’язане з АГ асимптомне ураження органів-мішеней:
— артеріальна жорсткість: пульсовий тиск (у пацієнтів похилого віку) ≥ 60 мм рт.ст.;
— каротидно-феморальна швидкість поширення пульсової хвилі > 10 м/с;
— гіпертрофія ЛШ за даними ЕКГ та/або ЕхоКГ (індекс маси ЛШ > 115 г/м2 у чоловіків, > 95 г/м2 у жінок, індекс маси міокарда ЛШ —маса міокарда ЛШ/площа поверхні тіла (г/м2) або індекс маси ЛШ > 50 г/м2 у чоловіків, > 47 г/м2
у жінок, індекс маси міокарда ЛШ — маса міо-карда ЛШ/зріст2 (г/м2)); площу поверхні тіла можна використовувати у пацієнтів з нормальною масою тіла;
— гомілково-плечовий індекс < 0,9;
— ХХН ІІІ стадії (рШКФ 30–59 мл/хв/1,72 м2)*;
— мікроальбумінурія 30–300 мг/добу, якщо ІІІ стадія, або співвідношення «альбумін/креатинін» 30–300 мг/г, 3,4–34 мг/ммоль;
— тяжка ретинопатія (геморагічний ексудат, набряк диска зорового нерва).
3. Встановлене серцево-судинне захворювання або захворювання нирок:
— ішемічний інсульт, геморагічний інсульт, транзиторна ішемічна атака;
— наявність атеросклеротичної бляшки 50 % у сонній артерії при візуалізації;
— ІМ, стенокардія, коронарна реваскуляризація (ЧПКВ або АКШ);
— СН включно зі збереженою ФВ ЛШ;
— ХХН ІV стадії (рШКФ < 30 мл/хв/1,72 м2)*;
— протеїнурія (> 300 мг/добу);
— симптомне ураження периферичних артерій;
— тяжка ретинопатія (геморагії, ексудати, набряк диска зорового нерва);
— ФП на фоні органічного ураження серця.
Виділяють чотири групи ризику розвитку серцево-судинних ускладнень:
1. Низький ризик (ризик 1) мають хворі з АГ 1-го ступеня без факторів ризику. До цієї групи відносять лише жінок, оскільки чоловіча стать сама по собі є фактором ризику серцево-судинних захворювань. Ризик розвитку серцево-судинних захворювань і ускладнень у найближчі 10 років становить 15 %.
2. Помірний ризик (ризик 2) — АГ 1-го ступеня з факторами ризику та АГ 2-го ступеня, не більше 2 факторів ризику або вони відсутні. Немає ураження органів-мішеней і серцево-судинних ускладнень. Ризик їх розвитку у найближчі 10 років становить 15–20 %.
3. Високий ризик (ризик 3) мають пацієнти з АГ II стадії. До цієї групи відносять також хворих з АГ І стадії за наявності цукрового діабету або високого тиску (АГ 2-го або 3-го ступеня), які не мають ускладнень АГ. Ризик розвитку серцево-судинних ускладнень у найближчі 10 років — більше 20 %.
4. Дуже високий ризик (ризик 4) — пацієнти з АГ III стадії. До цієї групи ризику відносять також хворих з АГ ІІ стадії + цукровий діабет і хворих будь-якої стадії з тяжким ураженням нирок (ШКФ < 30 мл/хв/1,73 м2). Ризик розвитку серцево-судинних ускладнень або смерті в найближчі 10 років перевищує 30 %.
Стандарти діагностики АГ
Обстеження пацієнта з підвищеним АТ проводиться з метою: 1) підтвердження діагнозу АГ; 2) встановлення можливих причин вторинної АГ; 3) стратифікації ризику серцево-судинних ускладнень, виявлення ураження органів-мішеней і супутніх клінічних станів.
Вимірювання АТ
Золотим стандартом скринінгу, діагностики та оцінки ефективності терапії АГ є традиційне вимірювання АТ в умовах медичного закладу (офісне вимірювання АТ).
Правила вимірювання АТ:
— вимірювання АТ починають після 3–5-хвилинного відпочинку пацієнта в положенні сидячи, мінімум 2 вимірювання АТ з інтервалом 1–2 хв (3-тє додаткове — у разі значної різниці між першими двома вимірюваннями), й обчислюють середнє арифметичне значення. При первинній оцінці пацієнта вимірювання АТ проводять на обох руках і визначають домінантну (рука з вищим рівнем АТ), на якій у подальшому буде вимірюватися АТ;
— для вимірювання АТ використовують манжетки відповідного розміру: стандартна (ширина 12–13 см, довжина 35 см), велика (окружність плеча пацієнта > 32 см) і маленька манжетка (для дітей віком молодше 5 років); манжету розміщують посередині плеча на рівні серця, щоб її нижній край знаходився на 2–2,5 см вище від ліктьової ямки, а між манжетою та поверхнею плеча проходив палець;
— у разі використання аускультативного методу вимірювання АТ визначають І фазу (появу) і V фазу (зникнення) тонів Короткова, що відповідають САТ і ДАТ;
— вимірювання АТ на 1-й та 3-й хвилині після переходу в ортостаз необхідно обов’язково проводити в осіб похилого віку, а також у хворих з цукровим діабетом і в усіх випадках наявності ортостатичної гіпотензії (зниження САТ на 20 мм рт.ст. і більше або ДАТ на 10 мм рт.ст. і більше) або при підозрі на неї.
Важливим доповненням до традиційного офісного є вимірювання АТ поза межами медичного закладу — амбулаторне добове і домашнє моніторування АТ. Вони надають можливість точніше оцінити рівень АТ на основі оцінки більшої кількості вимірювань в обставинах реального життя пацієнта, а його результати є більш точними предикторами серцево-судинних ускладнень у пацієнтів з АГ. Основними показаннями для амбулаторного добового та домашнього моніторування АТ є підозра на «гіпертензію білого халата», масковану або нічну гіпертензію, гіпотензію, значна міжвізитна варіабельність АТ при офісних вимірюваннях і резистентна АГ.
Діагностичні критерії АГ, за даними різних типів вимірювання АТ, наведені в табл. 2.
Оцінка факторів ризику серцево-судинних захворювань: обов’язковим є визначення вмісту в венозній крові глюкози, загального ХС та ТГ, при можливості — ХС ЛПНЩ і ЛПВЩ.
Оцінка ураження органів-мішеней
Серце: ЕКГ є обов’язковою для всіх пацієнтів; додаткові дослідження (ЕхоКГ, навантажувальні тести, холтерівське моніторування ЕКГ) проводяться за показаннями, що визначаються при фізикальному обстеженні та за даними ЕКГ. ЕхоКГ для всіх є бажаною на етапі первинної ланки й обов’язковою на етапі вторинної допомоги.
Артерії: допплерографія сонних і периферичних артерій, визначення швидкості пульсової хвилі та гомілково-плечовий індекс можуть застосовуватися як додаткові дослідження.
Нирки: визначення сироваткового креатиніну і розрахунок ШКФ (кліренсу креатиніну)*, загальний аналіз сечі рекомендовані всім пацієнтам з АГ, за необхідності додатково — оцінка екскреції альбуміну з сечею, УЗД нирок.
Діагностика вторинних АГ
Вторинна АГ — це АГ, причина якої може бути виявлена та яка може бути вилікувана втручанням, специфічним для цієї причини. Настороженість щодо підозри та раннього виявлення вторинних причин АГ є важливою, оскільки втручання можуть сприяти одужанню, особливо в молодих пацієнтів (наприклад, хірургічна корекція коарктації аорти, ниркова ангіопластика у молодих пацієнтів з фібромускулярною дисплазією ниркової артерії, усунення ендокринної причини АГ (наприклад, шляхом видалення аденоми надниркової залози) або медикаментозне лікування моногенного розладу засобом, що впливає на специфічний іонний канал, чутливий до препарату (наприклад, селективне застосування амілориду при синдромі Ліддла)). Відтермінована діагностика та лікування вторинної АГ (втручання, за допомогою яких можливо вилікувати причину вторинної АГ), будуть менш ефективними (тобто не зможуть позбавити потреби в антигіпертензивному лікуванні), тому що тривала АГ призводить до ушкодження судин та інших органів, які підтримують підвищений АТ, але втручання все ж таки є важливим, оскільки часто сприятиме набагато кращому контролю АТ за допомогою меншого числа антигіпертензивних препаратів.
Поширеність вторинної АГ становить 5–15 % серед осіб з АГ. Скринінг усіх хворих на АГ щодо виявлення вторинної АГ є неможливим або економічно неефективним, однак існують певні загальні характеристики хворих, які вказують на те, що вони з більшою ймовірністю можуть мати вторинну АГ, і в них після підтвердження підвищеного рівня АТ методом амбулаторного моніторування АТ (АМАТ) слід провести такий скринінг.
Особливості хворих, які дають можливість запідо-зрити вторинну АГ:
— молоді пацієнти (< 40 років) з АГ 2-го ступеня або початком АГ будь-якого ступеня в дитинстві;
— гостре погіршення (поява) АГ у пацієнтів з раніше документованою хронічно стабільною нормотензією;
— резистентна АГ;
— тяжка АГ (3-й ступінь) або невідкладний стан при АГ;
— наявність виражених уражень органів-мішеней, обумовлених АГ;
— клінічні або біохімічні ознаки наявності у хворого ендокринних причин АГ або хронічної хвороби нирок;
— клінічні ознаки наявності синдрому обструктивного апное сну;
— симптоми, підозрілі на феохромоцитому, або сімейний анамнез феохромоцитоми.
Вторинну АГ варто запідозрити в першу чергу в пацієнтів із резистентним перебігом хвороби.
Резистентна АГ
АГ визначається як резистентна до лікування, якщо рекомендована стратегія терапії не дозволяє знизити рівень офісного САТ і ДАТ до < 140 мм рт.ст. та/або < 90 мм рт.ст. відповідно, а неадекватний контроль АТ підтверджується при АМАТ або домашньому моніторуванні АТ (ДМАТ) у хворих, прихильність до терапії у яких була верифікована. Рекомендована стратегія лікування повинна включати відповідні заходи щодо зміни способу життя та лікування оптимальними або найкраще переносимими дозами трьох або більше препаратів, які зазвичай повинні включати діуретик, інгібітор АПФ або БРА та блокатори кальцієвих каналів. Також необхідно виключити псевдорезистентну АГ і вторинні причини АГ. Резистентна АГ відзначається приблизно у 10 % пацієнтів із АГ. У близько 50 % пацієнтів з діагнозом резистентної АГ відзначають псевдорезистентність, а не істинну резистентну АГ.
Рекомендоване таке лікування резистентної АГ:
— посилення заходів щодо способу життя, особливо обмеження вживання солі < 5 г/добу;
— додавання до існуючого лікування низьких доз спіронолактону, або
— подальше доповнення діуретичної терапії при непереносимості спіронолактону призначенням еплеренону, або амілориду, або більш високих доз тіазидних/тіазидоподібних діуретиків, або призначення петльового діуретика (при ШКФ < 30 мл/хв), або
— додаткове призначення до попередньої терапії бісопрололу, доксазозину, препарату центральної дії чи будь-якого антигіпертензивного препарату інших груп, які ще не застосовувалися та не заборонені для поєднаного застосування.
Псевдорезистентна АГ
Перш ніж зробити висновок про те, що у пацієнта має місце резистентна АГ, повинні бути оцінені та виключені кілька можливих причин псевдорезистентної АГ:
1) погана прихильність до лікування є частою причиною псевдорезистентної АГ, яка відзначається у ≤ 50 % пацієнтів, коли її оцінюють за допомогою моніторингу терапевтичних препаратів (у крові або сечі), і безпосередньо пов’язана з кількістю призначених таблеток;
2) феномен «білого халата» (при якому офісний рівень АТ підвищений, але АТ контролюється за даними АМАТ або ДМАТ) не є рідкісним у цих пацієнтів; отже, перш ніж підтвердити діагноз резистентної АГ, рекомендовано підтвердити офісну АГ методом АМАТ або ДМАТ;
3) неправильна методика вимірювання офісного АТ, включаючи використання манжет, що є занадто малими відносно окружності руки, може призвести до хибного визначення високого АТ;
4) виражена кальцифікація плечової артерії, особливо у хворих похилого віку з сильно кальцифікованими артеріями;
5) клінічна інерція, внаслідок чого призначають неадекватні дози або нераціональні комбінації антигіпертензивних препаратів.
Інші причини резистентної АГ:
1) фактори способу життя, зокрема ожиріння або значне збільшення маси тіла, надмірне споживання алкоголю та натрію;
2) вживання вазопресорів або натрійзатримувальних речовин, препаратів, призначених для інших станів, крім АГ, деяких засобів рослинного походження або рекреаційних препаратів і субстанцій (кокаїн, анаболічні стероїди тощо) (табл. 3, 6);
3) обструктивне апное сну (зазвичай, але не завжди пов’язане з ожирінням);
4) невиявлені форми вторинної АГ (табл. 3);
5) виражене ураження органів-мішеней, обумовлене АГ, зокрема ХХН або підвищення жорсткості великих артерій.
Резистентна АГ пов’язана зі старшим віком (особливо > 75 років), чоловічою статтю, негроїдною расою африканського походження, вищим початковим рівнем АТ на час діагностики АГ, більш високими цифрами АТ, які виявляються протягом життя пацієнта, частими амбулаторними візитами, ожирінням, цукровим діабетом, атеросклеротичним захворюванням та ураженням органів-мішеней, що обумовлене АГ, ХХН і рівнем коронарного ризику протягом 10 років за Фремінгемською шкалою > 20 %.
Діагностичний підхід при резистентній АГ
Діагностика резистентної АГ:
1) анамнез пацієнта, включаючи особливості способу життя, алкоголь і дієтичне споживання натрію, прийом ліків або субстанцій, що можуть впливати на контроль АТ, а також історію сну;
2) характер і дозування антигіпертензивної терапії;
3) фізикальний огляд з особливим акцентом на виявлення ураження органів-мішеней, обумовлене АГ, та ознак вторинної АГ;
4) підтвердження резистентності до лікування шляхом позаофісного вимірювання АТ (наприклад, АМАТ або ДМАТ);
5) лабораторні тести для виявлення порушень вмісту електролітів (гіпокаліємія), пов’язаних факторів ризику (цукровий діабет), ураження органів (розвинена дисфункція нирок) та вторинної АГ;
6) підтвердження прихильності до антигіпертензивної терапії.
Пацієнти повинні пройти обстеження для виявлення вторинної причини АГ, насамперед щодо первинного альдостеронізму або атеросклеротичного стенозу ниркової артерії, особливо в осіб похилого віку або з ХХН. Необхідно враховувати слабку прихильність до лікування, але її виявлення у звичайній клінічній практиці може бути досить складним. Деякі методи є простими у використанні, але мають обмежену цінність (наприклад, стандартизовані опитувальники), тоді як інші, такі як скринінг на вміст лікарських засобів у сечі або крові, демонструють значні перспективи, але ще не доступні для широкого використання.
Причини вторинної АГ, клінічного перебігу та скринінгових тестів наведені в табл. 4, а типовий віковий розподіл цих причин — в табл. 5. Огляд цих таблиць показує, що більшість скринінгових процедур можливо розпочати з аналізів крові та сечі, УЗД органів черевної порожнини й ЕхоКГ. Направлення до спеціалізованого центру рекомендоване для проведення додаткових досліджень для підтвердження можливого діагнозу вторинної АГ, який підозрюють, та клінічного лікування. Інші причини вторинної АГ внаслідок прийому ліків та субстанцій, а також рідкісні моногенні причини, описані нижче, наведені в табл. 6, 7.
Препарати та інші субстанції, що можуть викликати вторинну АГ
Прийом ліків та інших речовин може призвести до підвищення АТ і викликати підозру на вторинну АГ (табл. 6). Збір анамнезу щодо прийому ліків є важливим при розгляді діагнозу вторинної АГ. Лікарські засоби, зокрема НПЗП або глюкокортикоїди, можуть протидіяти ефекту зниження АТ при прийомі антигіпертензивних препаратів у хворих, які вже лікуються від АГ, що може зумовити втрату контролю АТ.
Генетичні причини вторинної АГ
Генетичні причини вторинної АГ зазвичай обумовлені порушенням одного гена. Рекомендації щодо генетичного тестування при АГ наведені в табл. 8. Генетичні причини є рідкісними, але важливими причинами вторинної АГ, тому що виявлення причини може визначати специфічну медикаментозну терапію (табл. 7). Загальні особливості цих генетичних розладів полягають у тому, що вони зазвичай обумовлюють наявність АГ у дітей, підлітків або осіб молодого віку, а також більшість моногенних розладів викликають АГ через підвищення реабсорбції натрію в ниркових канальцях. Вони зазвичай асоціюються зі зниженою концентрацією або активністю реніну у плазмі крові, що є нетиповим для молодих пацієнтів, особливо тих, які приймають антигіпертензивні препарати (наприклад, блокатори ренін-ангіотензинової системи, блокатори кальцієвих каналів або діуретики), що, як очікується, підвищують концентрацію або активність реніну у плазмі крові. Таким чином, виявлення зниженої концентрації або активності реніну у плазмі крові, особливо під час прийому блокаторів ренін-ангіотензинової системи, блокаторів кальцієвих каналів або діуретиків, повинно викликати підозру на вторинну АГ через стан, що зумовлює затримку солі в організмі людини. Важливо, що, зокрема, блокатори бета-адренорецепторів, НПЗП, альфа-метилдопа або клонідин пригнічують концентрацію або активність реніну у плазмі крові. Прийом цих препаратів слід припинити (якщо це клінічно можливо) принаймні за 2 тижні до визначення концентрації або активності реніну у плазмі крові.
Лікування вторинних АГ
Синдром обструктивного апное сну (СОАС). Пацієнтам із СОАС рекомендують зменшити масу тіла, уникати спати на спині. Стандартна антигіпертензивна терапія без відновлення прохідності дихальних шляхів малоефективна. Одним із основних методів лікування СОАС є застосування мікропроцесорних апаратів, що створюють постійний позитивний тиск у дихальних шляхах та забезпечують надходження повітря в легені пацієнта, — СРАР-терапія. Хворим із СОАС, в яких не відзначають зниження АТ у нічний час (non-dipper), рекомендований вечірній прийом антигіпертензивних препаратів.
У пацієнтів із ХОЗЛ блокатори бета-адренорецепторів можуть негативно впливати на початково знижену функцію легень, знижують ефективність бета-агоністів тривалої дії та ускладнюють можливість розрізнити бронхіальну астму та ХОЗЛ. Застосування кардіоселективних блокаторів β1-адрено-рецепторів у пацієнтів із ХОЗЛ довело свою безпеку при АГ. Діуретики можуть знижувати рівень калію в плазмі крові (на додаток до гіпокаліємічного ефекту глюкокортикоїдів та агоністів β2-адренорецепто-рів), збільшувати затримку вуглекислого газу (включаючи гіпоксію, пов’язану з метаболічним алкалозом, у пацієнтів із гіповентиляцією), збільшувати гематокрит і погіршувати секрецію слизу у бронхах. Таким чином, діуретики не рекомендовані для широкого застосування у хворих на АГ із ХОЗЛ.
Для медикаментозного лікування пацієнтів із ХОЗЛ як препарати вибору рекомендовані блокатори кальцієвих каналів, БРА, або інгібітори АПФ, або комбінація блокаторів кальцієвих каналів і блокаторів ренін-ангіотензинової системи. Якщо зниження АТ є незадовільним, залежно від наявності інших супутніх захворювань можна розглянути призначення тіазидів або тіазидоподібних діуретиків та блокаторів β1-селективних адренорецепторів.
Захворювання паренхіми нирок. Пацієнтам із ХХН, якщо рівень їх офісного АТ становить > 140/90 мм рт.ст., рекомендоване обмеження натрію (< 5 г/добу кухонної солі) та призначення медикаментозного лікування. Для досягнення цільових рівнів АТ при ХХН необхідна комбінована терапія, яка повинна розпочинатися комбінацією блокатора ренін-ангіотензинової системи (інгібітор АПФ/сартан) із блокаторами кальцієвих каналів або діуретиком. Комбінація двох блокаторів ренін-ангіотензинової системи не рекомендована. Слід замінювати тіазидні діуретики на петльові, коли величина рШКФ становить < 30 мл/хв/1,73 м2. Конт-роль дисліпідемії статинами (переваги надаються аторвастатину в максимальних або максимально переносимих дозах до досягнення цільових рівнів ХС ЛПНЩ < 1,8 ммоль/л (70 мг/дл) — для пацієнтів високого ризику, або ХС ЛПНЩ < 1,4 ммоль/л (55 мг/дл) — для пацієнтів дуже високого ризику, або ≥ 50 % від початкового рівня для обох груп пацієнтів), відмова від паління, контроль глікемії (цільовий рівень глікозильованого гемоглобіну < 7,0 %). Хворим на ХХН, у яких не відзначають зниження АТ у нічний час (non-dipper), рекомендована стратегія вечірнього прийому антигіпертензивних препаратів.
Атеросклеротичне ураження ниркових артерій. За наявності АГ слід використовувати інгібітори АПФ або сартани, за необхідності в комбінації з антагоністами кальцію та/або діуретиками, з регулярною оцінкою функції нирок (рівень креатиніну крові та ШКФ (за CKD-EPI)). Блокатори ренін-ангіотензинової системи протипоказані при білатеральному ураженні ниркових артерій, ураженні судини єдиної нирки, атрофії контралатеральної нирки, ШКФ < 30 мл/хв/м2.
Застосування статинів у максимальних/максимально переносимих дозах до досягнення цільових рівнів ХС ЛПНЩ < 1,8 ммоль/л (70 мг/дл) — для пацієнтів високого ризику, або ХС ЛПНЩ < 1,4 ммоль/л (55 мг/дл) — для пацієнтів дуже високого ризику, або ≥ 50 % від початкового рівня — для обох груп пацієнтів; відмова від паління; контроль глікемії; ацетилсаліцилова кислота 75–100 мг/добу після досягнення цільового рівня АТ.
Реваскуляризація є резервним методом лікування у таких випадках:
— рецидивуюча гостра серцева недостатність і набряк легень;
— рецидивуюча нестабільна стенокардія;
— прогресуюче зниження функції нирок;
— недостатня ефективність медикаментозної антигіпертензивної терапії або її непереносимість.
Фібромускулярна дисплазія. При безсимптомному перебігу та відсутності АГ стан вважається доброякісним, специфічне лікування не проводиться. Рекомендований інструментальний контроль у динаміці в ділянці судинного ураження. Для зниження ризику тромбозів у таких пацієнтів може застосовуватися антитромбоцитарна терапія (ацетилсаліцилова кислота 75–100 мг/добу). За наявності АГ слід використовувати інгібітори АПФ або сартани, за необхідності в комбінації з антагоністами кальцію та/або діуретиками (тіазидними/тіазидподібними), при ШКФ < 30 мл/хв/м2 призначаються петльові діуретики з регулярною оцінкою функції нирок (рівень креатиніну крові та ШКФ (за CKD-EPI)).
Блокатори ренін-ангіотензинової системи протипоказані у таких випадках:
— при білатеральному ураженні ниркових артерій;
— ураженні судини єдиної нирки;
— атрофії контралатеральної нирки;
— ШКФ < 30 мл/хв/м2.
За відсутності ефекту від терапії АГ та при зниженні функції нирок або розвитку інших ускладнень рекомендована черезшкірна балонна ангіопластика, частіше без стентування ниркових артерій, однак за наявності уражень може бути використане стентування.
Аденома наднирникових залоз. При однобічному процесі (альдостеронпродукуюча аденома або однобічна гіперплазія) показана лапароскопічна адреналектомія. У післяопераційний період визначається рівень альдостерону й активного реніну у крові. Відміняється прийом препаратів калію, спіронолактону, знижуються дози антигіпертензивних засобів (під контролем АТ). Зниження АТ відбувається протягом 1–12 міс. після операції.
При білатеральному ураженні або відмові пацієнта від оперативного втручання — лікування антагоністами мінералокортикоїдних рецепторів. Препаратом вибору є спіронолактон. Початкова доза — 25 мг/добу. Максимальною вважається доза 200 мг/добу. Якщо розвиваються ускладнення, пацієнта переводять на еплеренон у початковій дозі 25 мг. Блокатори ренін-ангіотензинової системи та блокатори кальцієвих каналів знижують АТ, але не впливають на гіперпродукцію альдостерону.
При сімейному гіперальдостеронізмі рекомендується з метою пригнічення секреції АКТГ (адренокортикотропного гормону) призначати глюкокортикоїди (дексаметазон 0,125–0,25 мг/добу або преднізолон 2,5–5 мг/добу) перед сном у найнижчій ефективній дозі під контролем рівня калію у крові та АТ. У частки хворих додатково необхідне призначення спіронолактону.
Феохромоцитома. Лікування — хірургічне. Рекомендована лапароскопічна техніка. У випадку двобічного ураження при спадкових формах можливе виконання субтотальної адреналектомії. Лікування в період до оперативного втручання: препаратом вибору є блокатори альфа-адренорецепторів (доксазозин) для пригнічення ефектів циркулюючих катехоламінів протягом 3–4 тижнів і більше. Також рекомендовані блокатори кальцієвих каналів тривалої дії.
Синдром Кушинга. Основний метод лікування — трансфеноїдальна аденомектомія. При тотальній і двобічній адреналектомії необхідна пожиттєва замісна терапія глюкокортикостероїдами. Однобічна адреналектомія показана при пухлині наднирникової залози (глюкостерома, карцинома), а також при АКТГ-незалежній макронодулярній гіперплазії надниркових залоз, первинній пігментній мікронодулярній хворобі надниркових залоз.
Тиреотоксикоз. Мета лікування — стійка нормалізація рівня тиреоїдних гормонів. Лікування АГ базується на застосуванні блокаторів бета-адренорецепторів, краще неселективних, оскільки вони можуть впливати на синтез тироксину та трийодтироніну. Також можна застосовувати недигідропіридинові антагоністи кальцію, діуретики та інгібітори АПФ або сартани.
Гіпотиреоз. Лікування — пожиттєва замісна терапія препаратами тиреоїдних гормонів. Мета терапії — підтримання рівня ТТГ у межах цільових значень 0,4–4,0 мкОд/мл. АГ терапія — інгібітори АПФ або сартани, дигідропіридинові антагоністи кальцію, діуретики; блокатори альфа-адренорецепторів (за необхідності).
Гіперпаратиреоз. Хірургічне лікування — видалення аденоми паращитоподібної залози або субтотальна паратиреоїдектомія при спадковій гіперплазії паращитоподібної залози. Медикаментозне лікування АГ проводиться за загальноприйнятими правилами. Переваги надають діуретикам, особливо петльовим.
Коарктація аорти. Медикаментозне лікування у пацієнтів з коарктацією аорти неефективне. Це абсолютне показання для хірургічного втручання. Після хірургічної корекції АТ знижується протягом кількох років. Препаратами вибору для лікування АГ після операції є інгібітори АПФ/сартани, антагоністи кальцію, блокатори бета-адренорецепторів.
Уніфікований клінічний протокол первинної, екстреної та вторинної (спеціалізованої) медичної допомоги. Артеріальна гіпертензія
Затверджено наказом Міністерства охорони здоров’я від 24 травня 2012 р. № 384. Діагноз — АГ.
Код МКХ-10: I10–I15.
Мета — впровадження медико-організаційних та лікувально-діагностичних підходів, що відповідають положенням доказової медицини, у процес надання медичної допомоги пацієнтам з АГ в Україні.
Епідеміологічна інформація. За офіційними даними Центру медичної статистики МОЗ України, станом на 01.01.2015 р. в Україні зареєстровані 10 450 502 хворі на АГ, що становить 29,8 % дорослого населення країни.
Для закладів, що надають первинну медичну допомогу
Організація надання медичної допомоги
Первинна медична допомога надається лікарями загальної практики — сімейними лікарями та дільничними лікарями-терапевтами в амбулаторіях, амбулаторіях загальної практики — сімейної медицини, сільських лікарських амбулаторіях, фельдшерських пунктах, фельдшерсько-акушерських пунктах (номенклатура згідно з наказом МОЗ України від 28.10.2002 р. № 385), у центрах первинної медико-санітарної допомоги, амбулаторіях загальної практики — сімейної медицини, фельдшерсько-акушерських пунктах, фельдшерських пунктах в амбулаторних умовах (на прийомі у лікаря, у денному стаціонарі) або за місцем проживання (перебування) пацієнта (номенклатура згідно з наказом МОЗ України від 05.10.2011 р. № 646).
Первинна профілактика
Первинна профілактика АГ розглядається з позиції загальної профілактики серцево-судинних захворювань і полягає у виявленні та корекції доведених факторів ризику: тютюнопаління, гіперхолестеринемії, надмірної маси тіла, недостатньої фізичної активності, зловживання алкоголем.
Необхідні дії лікаря
Обов’язкові всім пацієнтам на прийомі:
— вимірювання АТ;
— виявлення факторів ризику, оцінка загального серцево-судинного ризику;
— надання рекомендацій щодо дотримання здорового способу життя.
Діагностика
Клінічне, лабораторне та інструментальне обстеження пацієнтів з АГ проводиться з метою виявлення підвищеного АТ, ідентифікації можливих причин високого АТ (виявлення вторинної АГ); стратифікації ризику розвитку серцево-судинних ускладнень: оцінка ступеня АГ; виявлення факторів ризику, супутньої патології, що негативно впливає на перебіг АГ (ІХС, цукровий діабет, ХХН); виявлення ураження органів-мішеней; визначення стадії АГ; виявлення ускладнень АГ.
Необхідні дії лікаря щодо діагностики АГ
Обов’язкові
Вимірювання АТ при кожному зверненні до лікаря у стандартних умовах мінімум 2 рази упродовж прийому. При першому зверненні АТ вимірюють на обох руках. При виявленні різниці в рівні АТ на руках для подальших вимірювань використовують руку з більш високим АТ. Проведення лікарського огляду всім пацієнтам: фізикальне обстеження; оцінка неврологічного статусу; офтальмоскопія очного дна пацієнтам із САТ > 160 мм рт.ст. та пацієнтам з офтальмологічною та неврологічною симптоматикою.
Лабораторні обстеження: загальний аналіз крові, сечі, визначення рівня глікемії, рівня загального ХС, креатиніну з обчисленням ШКФ за формулою CKD-EPI* або за формулою Кокрофта — Голта слід проводити всім пацієнтам при первинному зверненні. За неможливості виконання досліджень у закладах первинної медичної допомоги слід направити пацієнта до закладу, що надає вторинну медичну допомогу.
Реєстрація ЕКГ у 12 відведеннях.
Визначення факторів ризику та попередня оцінка загального серцево-судинного ризику.
При вторинній АГ, резистентній АГ, АГ у пацієнтів молодого віку (до 40 років), у період вагітності з АГ — направлення для проведення обстеження до закладів, що надають вторинну медичну допомогу.
Бажані
Лабораторні обстеження: визначення АлАТ, ТГ, ТТГ, сечової кислоти, мікроальбумінурії. Інструментальні обстеження: проведення УЗД серця (ЕхоКГ, допплер-КГ); УЗД екстракраніальних судин шиї; УЗД нирок.
Лікування
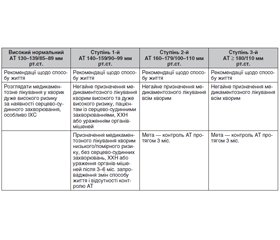
Мета лікування пацієнта з АГ — досягнення максимального зниження сумарного ризику розвитку серцево-судинних ускладнень за рахунок досягнення та підтримання для всіх категорій хворих на АГ єдиного цільового рівня АТ при офісному вимірюванні < 140/90 мм рт.ст. (з акцентуванням уваги на жорсткій необхідності його досягнення). Якщо на фоні антигіпертензивної терапії досягнутий більш низький рівень АТ (< 130/80 мм рт.ст.), а терапія добре переноситься, немає жодних побічних ефектів з боку самопочуття хворого або якості життя, схему лікування не варто коригувати; проводиться модифікація факторів ризику, ефективне лікування супутніх клінічних станів. У табл. 9 наведені рекомендації щодо початку лікування залежно від початкового рівня офісного АТ.
Коментарів щодо початку немедикаментозного і медикаментозного лікування небагато. Важливо, що розглядається необхідність лікування і за наявності показань при високому нормальному рівні АТ. Встановлюються більш чіткі межі для оцінки ефективності немедикаментозної терапії у пацієнтів низького та помірного ризику — 3–6 міс. Визначено мету для досягнення контролю АТ у часі — 3 міс.
Немедикаментозні методи лікування
Необхідні дії лікаря
Обов’язкові
Усім пацієнтам з АГ слід проводити корекцію наявних факторів ризику і модифікацію способу життя згідно з рекомендаціями щодо профілактики, наведеними вище.
Рекомендувати дотримання дієти з обмеженням споживання кухонної солі, солодощів, насичених жирів і збільшенням вживання фруктів/овочів.
Заохочувати пацієнтів до самоконтролю АТ та інших факторів ризику, постійно підтримувати стратегію поведінки, спрямовану на підвищення прихильності до виконання рекомендацій лікаря.
Медикаментозні методи лікування
Тактика призначення пацієнту медикаментозної терапії залежить від рівня загального серцево-судинного ризику та рівня САТ і ДАТ.
Необхідні дії лікаря
Обов’язкові
Для лікування АГ застосовують антигіпертензивні препарати з доведеною ефективністю щодо зниження ризику розвитку серцево-судинних ускладнень. Препарати І ряду — тіазидні або тіазидоподібні діуретики, інгібітори АПФ, БРА, антагоністи кальцію, блокатори бета-адренорецепторів та їх комбінації. NB! Не слід поєднувати інгібітори АПФ і БРА або прямі блокатори реніну разом. Перевага для початку терапії надається дво- та трикомпонентній антигіпертензивній терапії, у першу чергу в вигляді фіксованих комбінацій. У разі неможливості нормалізації АТ за допомогою препаратів І ряду додатково призначають антагоністи альдостерону. Якщо й надалі немає досягнення цільового рівня АТ, то призначають інші препарати ІІ ряду (блокатори альфа-адренорецепторів, препарати центральної дії, агоністи імідазолінових рецепторів, прямі блокатори реніну (але їх не поєднують разом з інгібіторами АПФ або БРА), прямі вазодилататори, алкалоїди раувольфії). До досягнення цільового АТ при призначенні антигіпертензивної терапії планові візити пацієнта до лікаря з метою оцінки переносимості, ефективності й безпеки лікування, а також контролю виконання пацієнтом отриманих рекомендацій проводяться 1 раз на місяць. Після досягнення цільового рівня АТ з урахуванням його стійкого утримання — повторний огляд лікаря 1 раз на 3–6 міс.
Усім пацієнтам групи високого/дуже високого ризику слід обов’язково додатково призначати (за відсутності протипоказань) медикаментозну корекцію дисліпідемії — статини у стандартних дозах. Пацієнтам із встановленим діагнозом серцево-судинного захворювання за відсутності протипоказань після досягнення ефективного контролю АТ (рівень АТ < 140/90 мм рт.ст.) додатково призначається ацетилсаліцилова кислота в дозі 75–100 мг.
Медикаментозне лікування супутніх захворювань (ІХС, цукровий діабет та ін.) проводиться відповідно до чинних медико-технологічних документів.
При недосягненні цільового АТ слід:
— впевнитися, що пацієнт виконує рекомендації щодо прийому препаратів;
— провести корекцію терапії.
При неефективності медикаментозної терапії (за умови призначення препаратів в адекватних дозах) — направлення до закладів охорони здоров’я, які надають вторинну медичну допомогу.
Лікування неускладнених гіпертензивних кризів проводиться в амбулаторних умовах у разі можливості моніторингу стану пацієнта. При неможливості моніторингу та/або розвитку ускладненого гіпертонічного кризу пацієнт якнайшвидше направляється до закладів, що надають вторинну стаціонарну медичну допомогу.
Бажані дії: у разі неефективності медикаментозної терапії виконувати амбулаторний моніторинг АТ або моніторинг АТ у домашніх умовах.
Характеристики очікуваних кінцевих результатів лікування
Стійке зниження АТ до цільового. Зменшення вираженості скарг хворого з боку серцево-судинної системи. Корекція факторів серцево-судинної системи. Корекція факторів серцево-судинного ризику.
Тривалість лікування
Амбулаторне лікування проводиться безперервно протягом життя.
Критерії якості лікування
Стабілізація АТ у межах цільового. Відсутність ускладнень гіпертонічної хвороби.
Диспансерний нагляд
Диспансерний нагляд проводиться за всіма пацієнтами з АГ для профілактики розвитку ускладнень (обов’язково при низькому та середньому ризику серцево-судинних ускладнень та у випадку неможливості забезпечення проведення диспансерного нагляду за пацієнтами групи високого/дуже високого ризику у закладах, що надають вторинну амбулаторну медичну допомогу за умови забезпечення лікаря закладу, який надає первинну медичну допомогу, відповідними рекомендаціями). Досягнення і підтримка цільового рівня АТ потребує тривалого лікарського спостереження з регулярним конт-ролем виконання пацієнтом рекомендацій щодо зміни способу життя і дотримання режиму прийому призначених антигіпертензивних засобів, а також корекції терапії, залежно від ефективності, безпеки і переносимості лікування. Важливе значення мають корекція та моніторинг інших факторів ризику та супутніх клінічних станів: гіперхолестеринемії, цукрового діабету тощо.
Освітні заходи щодо способу життя
Рекомендованим є широке залучення пацієнтів з АГ до школи здоров’я, програм спеціалізованого медсестринського патронату. За наявності шкідливих звичок — відмова від тютюнопаління, обмеження вживання алкоголю.
Реабілітаційні заходи
Відмова від праці в нічний час, нормалізація сну, режиму праці та відпочинку. Рекомендована оптимізація фізичної активності. Не рекомендуються перебування під прямими сонячними променями, переохолодження й перегрівання.
Для закладів, що надають вторинну амбулаторну медичну допомогу
Організація надання медичної допомоги
Вторинна медична допомога на амбулаторному рівні надається лікарями-спеціалістами в діагностичних центрах, поліклініках (центральна міська, міська, центральна районна) (номенклатура згідно з наказом МОЗ України від 28.10.2002 р. № 385), у центрах з медичних консультацій та діагностики (консультативно-діагностичних центрах), спеціалізованих медичних центрах (номенклатура згідно з наказом МОЗ України від 05.10.2011 р. № 646).
Профілактика
У закладах, що надають вторинну медичну допомогу, проводяться заходи вторинної профілактики, спрямовані на уповільнення прогресування ураження органів-мішеней та запобігання розвитку ускладнень АГ. Як і заходи первинної профілактики, вони полягають у досягненні цільового рівня АТ і корекції доведених факторів ризику (див. вище).
Діагностика
Діагностичні заходи, що проводяться у закладах, які надають вторинну медичну допомогу, спрямовані на уточнення діагнозу, діагностику вторинної АГ, виявлення причин резистентної АГ та/або злоякісного перебігу АГ, виявлення супутньої патології, що негативно впливає на перебіг АГ, серцево-судинних ускладнень, стратифікацію ризику з використанням методик та обстежень, що не можуть бути проведені в закладах первинної медичної допомоги. Для пацієнтів, які вперше направлені до закладів, що надають вторинну медичну допомогу, термін обстеження не повинен перевищувати 30 днів.
Необхідні дії лікаря
Обов’язкові
Оцінка результатів діагностичних заходів, проведених у закладах первинної медичної допомоги. Збір анамнезу, лікарський огляд та обстеження, спрямовані на виявлення ознак вторинної АГ, уточнення ступеня ураження органів-мішеней, наявності супутніх захворювань і факторів ризику.
Фізикальне обстеження з обов’язковим вимірюванням АТ на обох руках, на ногах та визначенням гомілково-плечового індексу, з оцінкою неврологічного статусу.
Консультація спеціалістів проводиться відповідно до переважання проявів ускладнень АГ, наявних факторів ризику та супутніх захворювань.
Обсяг додаткових обстежень визначається спеціалістом, який проводить консультування пацієнта з АГ.
До переліку обстежень входять: обов’язкові лабораторні обстеження: загальний аналіз крові, сечі, доповнений визначенням мікроальбумінурії (за добу); рівень глікемії, калію, натрію, сечової кислоти, АлАТ, АсАТ, білірубіну; рівень креатиніну з розрахунком ШКФ за формулою CKD-EPI* або Кокрофта — Голта. За наявності показань: аналіз сечі методом Нечипоренка (або Аддіса — Каковського, або Амбурже); коагулограма (МНВ, фібриноген, тромбіновий час); визначення катехоламінів (метанефринів) у сечі; глікемічний профіль, визначення рівня глікозильованого гемоглобіну, ТТГ (при змінах ТТГ — рівня трийодтироніну та тироксину), реніну, альдостерону, ренін-альдостеронового співвідношення, кортизолу (у крові та добовій сечі), паратгормону, соматотропного гормону.
Обов’язкові інструментальні обстеження: реєстрація ЕКГ в 12 відведеннях; УЗД серця (ЕхоКГ, допплер-КГ); УЗД нирок; офтальмоскопія; гомілково-плечовий індекс АТ; домашнє або амбулаторне добове моніторування АТ; УЗД екстракраніальних судин шиї, у тому числі допплерографія сонних артерій; допплерографія ниркових артерій.
За наявності показань: КТ, МРТ головного мозку, обстеження черевної порожнини (при показаннях — із контрастним підсиленням).
Бажані: повний ліпідний профіль (загальний ХС, ТГ, ХС ЛПВЩ, ХС ЛПНЩ, ХС ЛПДНЩ); полісомнографія; за наявності показань — радіоізотопна ренографія/реносцинтиграфія; консультація невролога; визначення швидкості поширення пульсової хвилі.
Лікування
Проводиться корекція терапії пацієнтам, у яких не вдалося досягти цільового АТ та корекції факторів ризику в закладах, що надають первинну медичну допомогу. При виявленні причини АГ (вторинної АГ) проводиться етіотропна та патогенетична терапія. Призначається планова терапія вагітним з АГ.
Немедикаментозні методи лікування
Необхідні дії лікаря
Обов’язкові: рекомендації щодо заходів корекції факторів ризику надаються лікарями-спеціалістами відповідно до вказаних вище.
Медикаментозні методи лікування
Тактика призначення медикаментозної терапії залежить від рівня загального серцево-судинного ризику, рівня САТ і ДАТ, наявності серцево-судинних ускладнень та супутньої патології.
Необхідні дії лікаря
Обов’язкові
Для лікування АГ використовуються антигіпертензивні препарати І ряду з доведеною ефективністю щодо зниження ризику розвитку серцево-судинних ускладнень (тіазидні або тіазидоподібні діуретики, інгібітори АПФ, БРА, антагоністи кальцію, блокатори бета-адренорецепторів) та їх комбінації. NB! Не поєднувати інгібітори АПФ і БРА або прямі блокатори реніну разом. Перевага надається дво- та трикомпонентній антигіпертензивній терапії, у першу чергу в вигляді фіксованих комбінацій. У разі неможливості нормалізації АТ за допомогою препаратів І ряду додатково призначають антагоністи альдостерону. Якщо й надалі немає досягнення цільового рівня АТ, призначають інші препарати ІІ ряду (блокатори альфа-адренорецепторів, препарати центральної дії, агоністи імідазолінових рецепторів, прямі блокатори реніну (але їх не поєднують разом з інгібіторами АПФ або БРА), прямі вазодилататори, алкалоїди раувольфії). Регулярне лікарське спостереження проводиться до досягнення цільового рівня АТ з інтервалом 1 раз на місяць. Після досягнення цільового рівня АТ з урахуванням його стійкого утримання — повторний огляд лікаря 1 раз на 3–6 міс.
За відсутності протипоказань після уточнення діагнозу та ступеня ризику пацієнтам високого та дуже високого ризику призначається медикаментозна корекція дисліпідемії — статини у стандартних дозах, пацієнтам з діагнозом серцево-судинного захворювання або ХХН призначається ацетилсаліцилова кислота.
Медикаментозне лікування супутніх захворювань здійснюється відповідно до чинних медико-технологічних документів.
У разі недосягнення цільового АТ слід упевнитися, що пацієнт виконує рекомендації щодо прийому препаратів, провести домашній моніторинг АТ, провести корекцію терапії.
При неефективності медикаментозної терапії — направити пацієнта на консультацію до відповідного спеціалізованого центру (відділення).
Лікування неускладнених гіпертензивних кризів проводиться в амбулаторних умовах за можливості моніторингу стану пацієнта. У разі неможливості моніторингу, розвитку ускладненого гіпертонічного кризу пацієнт якнайшвидше направляється до закладів, що надають вторинну стаціонарну медичну допомогу.
Бажані: у разі неефективності медикаментозної терапії, а також при підозрі на епізоди гіпотензії — амбулаторне добове моніторування АТ.
Диспансерний нагляд
Проводиться всім пацієнтам з ускладненим перебігом АГ для забезпечення профілактики ускладнень. Проведення спостереження пацієнтів потребує забезпечення наступності ведення пацієнта лікарями закладів, що надають первинну і вторинну медичну допомогу.
Регулярне лікарське спостереження проводиться до досягнення цільового рівня АТ — з інтервалом 1 раз на місяць, після досягнення — 1 раз на 6–12 міс. Пацієнтам з високим і дуже високим ризиком, тим, кому призначено лише немедикаментозне лікування, особам з низькою прихильністю до лікування доцільно проводити спостереження з частотою не менше ніж 1 раз на 3 міс. При диспансерному спостереженні проводяться: моніторинг рівня АТ та факторів ризику, контроль виконання рекомендацій лікаря, підтримка мотивації та корекція рекомендацій і призначень; лабораторні дослідження (загальний аналіз крові та сечі) та реєстрацію ЕКГ доцільно проводити 1 раз на рік за умови відсутності показань. За наявності показань проводяться додаткові обстеження, обсяг та частоту яких визначає лікар-спеціаліст. Бажано проводити моніторинг рівня загального ХС, глюкози та креатиніну у крові.
Для закладів, що надають вторинну стаціонарну допомогу
Організація надання медичної допомоги
Вторинна медична допомога на стаціонарному рівні надається лікарями-спеціалістами у дільничних лікарнях, лікарнях (республіканська, обласна, центральна міська, міська, центральна районна, районна) (номенклатура згідно з наказом МОЗ України від 28.10.2002 р. № 385), у багатопрофільних лікарнях (клінічних лікарнях) інтенсивного лікування, лікарнях відновного (реабілітаційного) лікування, лікарнях (клінічних лікарнях) планового лікування, спеціалізованих центрах (номенклатура згідно з наказом МОЗ України від 05.10.2011 р. № 646).
Догоспітальний етап
Надання екстреної медичної допомоги на догоспітальному етапі здійснюється службою швидкої медичної допомоги, бригадами пунктів невідкладної медичної допомоги для дорослого та дитячого населення (відповідно до наказу МОЗ України від 29.08.2008 р. № 500 «Заходи щодо удосконалення надання екстреної медичної допомоги населенню в Україні»), відділеннями невідкладної (екстреної) медичної допомоги лікарень (номенклатура відповідно до наказу МОЗ України від 01.06.2009 р. № 370 «Про єдину систему надання екстреної медичної допомоги»).
Показання до госпіталізації
Ускладнений гіпертонічний криз — екстрена госпіталізація з урахуванням ускладнення, яке розвинулося, транспортування пацієнта у профільний стаціонар.
Неускладнений гіпертонічний криз при неможливості моніторингу стану пацієнта у закладах, що надають первинну медичну допомогу, — госпіталізація у профільний стаціонар.
Вагітність з еклампсією/прееклампсією — госпіталізація у профільний стаціонар.
Госпіталізація
Мета госпіталізації пацієнта за екстреними (невідкладними) показаннями: стабілізація стану, запобігання розвитку ускладнень, досягнення стабільного зниження АТ до безпечного рівня. Після досягнення стабілізації стану пацієнта, а також при плановій госпіталізації проводяться: а) обстеження з метою уточнення діагнозу, визначення ступеня ураження органів-мішеней, виявлення серцево-судинних ускладнень; б) призначення адекватної терапії/корекція планової терапії; в) заходи реабілітації.
Госпіталізація у плановому порядку до профільного відділення закладу, який надає вторинну медичну допомогу, проводиться у таких випадках:
— при загостренні супутніх хронічних захворювань, станів, що ускладнюють перебіг АГ;
— при необхідності проведення обстеження, яке неможливо забезпечити в амбулаторно-поліклінічних умовах;
— для призначення адекватної терапії та/або корекції терапії при неможливості здійснення в амбулаторно-поліклінічних умовах (тяжкий стан пацієнта, наявність комплексної патології тощо);
— для проведення комплексного лікування, у тому числі оперативних втручань з використанням сучасних високоефективних технологій;
— для проведення заходів реабілітації пацієнтам з ускладненим перебігом АГ;
— для надання комплексної медичної допомоги пацієнтам з резистентною АГ.
Максимальний термін очікування на планову госпіталізацію не має перевищувати 2 міс. з моменту направлення.
Діагностика
Заходи діагностики у пацієнтів, госпіталізованих за екстреними (невідкладними) показаннями, проводяться одночасно з заходами інтенсивної терапії.
Заходи діагностики проводяться з метою визначення можливих причин підвищення АТ (у тому числі вторинної АГ), стратифікації ризику серцево-судинних ускладнень та смерті: оцінка ступеня АГ, виявлення факторів ризику, виявлення супутньої патології, що негативно впливає на перебіг АГ (ІХС, СН, цукровий діабет, ХХН), виявлення ураження органів-мішеней, виявлення серцево-судинних та інших ускладнень АГ.
Необхідні дії лікаря
Обов’язкові
Збір анамнезу, фізикальний огляд та обстеження, спрямовані на виявлення ознак вторинної АГ, уточнення ступеня ураження органів-мішеней, наявності супутніх захворювань і факторів ризику.
При фізикальному обстеженні проводяться вимірювання АТ на обох руках, вимірювання АТ на ногах та визначення гомілково-плечового індексу, аускультація серця, легень, аорти, судин шиї, проєкції ниркових артерій, пальпація органів черевної порожнини, оцінка неврологічного статусу.
Консультація профільних спеціалістів проводиться відповідно до проявів ускладнень АГ, наявних факторів ризику та супутніх захворювань.
Обсяг додаткових обстежень визначається профільним спеціалістом, який проводить консультування пацієнта з АГ.
Лабораторні обстеження
Обов’язкові: загальний аналіз крові та сечі, визначення мікроальбумінурії (за добу); рівень глікемії, калію, натрію, сечової кислоти, АлАТ, АсАТ, білірубіну; рівень креатиніну за розрахунком ШКФ за формулою CKD-EPI* або (при неможливості) за формулою Кокрофта — Голта.
За наявності показань: аналіз сечі методом Нечипоренка (або Аддіса — Каковського, або Амбурже); коагулограма (МНВ, фібриноген, тромбіновий час); визначення катехоламінів (метанефринів) у сечі; глікемічний профіль, визначення рівня глікозильованого гемоглобіну; ТТГ (при його змінах — трийодтироніну та тироксину), реніну, альдостерону, ренін-альдостеронового співвідношення, кортизолу (в крові та добовій сечі), паратгормону, соматотропного гормону.
Інструментальні обстеження
Обов’язкові: реєстрація ЕКГ у 12 відведеннях, УЗД серця (ЕхоКГ, допплер-КГ), УЗД нирок, офтальмоскопія, визначення гомілково-плечового індексу АТ, домашнє або амбулаторне добове моніторування АТ, УЗД екстракраніальних судин шиї, у тому числі допплерографія сонних артерій, допплерографія ниркових артерій.
За наявності показань: КТ, МРТ головного мозку, обстеження черевної порожнини (при показаннях із контрастним підсиленням), ангіографія.
Бажані: повний ліпідний профіль (загальний ХС, ТГ, ХС ЛПВЩ, ХС ЛПНЩ, ХС ЛПДНЩ); полісомнографія; радіоізотопна ренографія/реносцинтиграфія при показаннях; консультація невролога; визначення швидкості поширення пульсової хвилі.
Лікування
Мета лікування пацієнта з АГ у закладах, які надають вторинну стаціонарну медичну допомогу: стабілізація стану при госпіталізації за невідкладними показаннями, а також досягнення максимального зниження сумарного ризику розвитку серцево-судинних ускладнень за рахунок досягнення та підтримання у всіх категорій хворих на АГ єдиного цільового рівня АТ при офісному вимірюванні < 140/90 мм рт.ст. (з акцентом уваги на гострій необхідності його досягнення). За умови, якщо на фоні антигіпертензивної терапії досягнутий більш низький рівень АТ (< 130/80 мм рт.ст.), а терапія добре переноситься, немає жодних побічних ефектів з боку самопочуття хворого або якості життя, схему лікування не варто коригувати.
Немедикаментозні методи лікування
Необхідні дії лікаря
Обов’язкові: заходи немедикаментозної корекції проводяться лікарем стаціонару з урахуванням консультацій профільних спеціалістів відповідно до зазначених вище.
Медикаментозні методи лікування
Необхідні дії лікаря
Обов’язкові: лікування ускладнених і неускладнених гіпертонічних кризів проводиться відповідно до алгоритму. Для подальшого лікування пацієнтів з АГ після дообстеження та стабілізації стану використовуються антигіпертензивні препарати І ряду з доведеною ефективністю щодо зниження ризику розвитку серцево-судинних ускладнень (діуретики, інгібітори АПФ, антагоністи кальцію (блокатори кальцієвих каналів), блокатори бета-адренорецепторів, БРА) та їх комбінації. NB! Не слід поєднувати інгібітори АПФ і БРА або прямі блокатори реніну разом. У закладах, що надають вторинну медичну допомогу, частіше призначається дво- та трикомпонентна антигіпертензивна терапія, у першу чергу в вигляді фіксованих комбінацій. У разі неможливості нормалізації АТ за допомогою препаратів І ряду додатково призначають антагоністи альдостерону. Якщо й надалі немає досягнення цільового рівня АТ, то призначають інші препарати ІІ ряду (блокатори альфа-адренорецепторів, препарати центральної дії, агоністи імідазолінових рецепторів, прямі блокатори реніну (але їх не поєднують разом з інгібіторами АПФ або БРА), прямі вазодилататори, алкалоїди раувольфії). Усім пацієнтам групи високого/дуже високого ризику обов’язково додатково призначати (за відсутності протипоказань):
— медикаментозну корекцію дисліпідемії — статини у стандартних дозах;
— особам з діагнозом серцево-судинного захворювання або ХХН за відсутності протипоказань додатково призначається ацетилсаліцилова кислота.
Лікування супутніх хронічних захворювань і станів, що ускладнюють перебіг АГ (ІХС, СН, цукровий діабет та ін.) проводиться відповідно до чинних медико-технологічних документів.
Бажані: для визначення ефективності антигіпертензивної терапії слід проводити добовий моніторинг АТ.
Хірургічне лікування
Хірургічне лікування вторинних АГ призводить у частки пацієнтів до повного одужання, а в інших — до зменшення тяжкості перебігу захворювання, зниження частоти ускладнень і скорочення кількості антигіпертензивних препаратів, необхідних для контролю досягнення цільового АТ.
За наявності показань до хірургічного лікування пацієнт направляється на консультацію до відповідного спеціаліста.
Оперативні втручання за показаннями проводяться після консультативного висновку спеціаліста.
За наявності показань до хірургічного лікування вторинних АГ пацієнта слід направити:
— при вторинних ендокринних АГ — до спеціаліста з ендокринної хірургії;
— при реноваскулярних вторинних АГ — до спеціаліста з інтервенційної кардіології чи радіології або до серцево-судинного хірурга;
— за наявності показань до хірургічного лікування за іншими спеціальностями (серцево-судинна хірургія, нейрохірургія, урологія та ін.) — до фахівця відповідного профілю.
На сьогодні лікування резистентної АГ за допомогою радіочастотної абляції не рекомендоване для широкого загалу пацієнтів у клінічній практиці та залишене виключно у вигляді клінічних досліджень у високоспеціалізованих закладах.
Виписка з рекомендаціями на післягоспітальний період
Лікар стаціонару надає пацієнту виписку з історії хвороби із зазначенням діагнозу, результатів проведеного лікування та обстеження, а також рекомендаціями щодо лікування та диспансерного нагляду в закладах, що надають первинну медичну допомогу. У разі необхідності у виписці зазначають терміни повторної планової госпіталізації.
Реабілітація
Проводиться пацієнтам з ускладненим перебігом АГ, наявністю серцево-судинних захворювань, після оперативного втручання та перенесеного гострого порушення мозкового кровообігу або гострого ІМ.

/68.jpg)
/69.jpg)
/71.jpg)
/72.jpg)
/73.jpg)
/74.jpg)
/77.jpg)