Журнал «Медицина неотложных состояний» Том 17, №4, 2021
Вернуться к номеру
Аналіз причин ускладненого перебігу COVID-19 у пацієнтів із цукровим діабетом
Авторы: Галушко О.А., Лоскутов О.А., Тріщинська М.А., Кучинська І.А., Болюк М.В.
Національний університет охорони здоров’я України імені П.Л. Шупика, м. Київ, Україна
Рубрики: Медицина неотложных состояний
Разделы: Справочник специалиста
Версия для печати
Актуальність. Із грудня 2019 року нова коронавірусна хвороба 2019 (COVID-19) впевнено й агресивно крокує по планеті. 11 березня 2020 року Всесвітня організація охорони здоров’я оголосила коронавірусну хворобу COVID-19 пандемією. Серед основних факторів ризику розвитку і тяжкого перебігу COVID-19 називають похилий вік, артеріальну гіпертензію, цукровий діабет (ЦД), хронічні обструктивні захворювання легень, серцево-судинні та цереброваскулярні захворювання. Проте останнім часом на підставі отриманих епідеміологічних даних ЦД не вважається фактором ризику зараження SARS-CoV-2, але він пов’язаний із більш тяжким перебігом даного захворювання і погіршенням результатів лікування. У чому ж причина ускладненого перебігу COVID-19 у хворих на ЦД? Необхідність дати відповідь на дане питання зумовила проведення цього дослідження. Мета: встановити причини ускладненого перебігу COVID-19 у хворих на цукровий діабет. Матеріали та методи. Був проведений пошук публікацій за допомогою пошукових систем PubMed та Google Scholar за ключовими словами: COVID-19, цукровий діабет, гіперглікемія, порушення вуглеводного обміну, ускладнення. Результати. В огляді наукової літератури розглянуті основні причини і патогенетичні механізми розвитку ускладнень перебігу COVID-19 у хворих на ЦД. Визначено групи факторів, що погіршують перебіг захворювань, і доведено, що сучасне лікування COVID-19 у хворих на ЦД має враховувати всі наявні фактори ризику і включати багатодисциплінарний командний підхід із залученням фахівців із невідкладної медицини, ендокринології, інфекційних захворювань, респіраторної підтримки, дієтології та реабілітації. Висновки. Основними причинами, що погіршують перебіг COVID-19 у хворих на ЦД, є: 1) особливості власне ЦД і взаємовплив ЦД і COVID-19; 2) вплив окремих груп препаратів, що застосовують при лікуванні обох захворювань; 3) недоліки в організації лікування і догляду за хворими. Головний фактор, що має вирішальне значення у веденні таких пацієнтів, — нормалізація рівня глікемії і вуглеводного балансу, якої потрібно досягати усіма можливими засобами.
Background. Since December 2019, the new coronavirus disease 2019 (COVID-19) has been marching confidently and aggressively across the planet. On March 11, 2020, the World Health Organization has declared COVID-19 a pandemic. Among the risk factors for the development and severe course of COVID-19, there are old age, arterial hypertension, diabetes mellitus, chronic obstructive pulmonary disease, cardiovascular and cerebrovascular diseases. However, recently, based on the epidemiological data obtained, diabetes mellitus is no longer considered a risk factor for infection with SARS-CoV-2, but the presence of concomitant diabetes is associated with a more severe course of COVID-19 and deterioration in treatment outcomes. What is the reason for the complicated course of COVID-19 in patients with diabetes mellitus? The need to answer this question led to the conduction of this study. The purpose was to determine the causes of complicated course of COVID-19 in patients with diabetes mellitus. Material and methods. We searched for publications using the search engines PubMed and Google Scholar by keywords: COVID-19, diabetes mellitus, hyperglycemia, carbohydrate metabolism disorders, complications. Results. The review of the scientific literature considers the main causes and pathogenetic mechanisms of COVID-19 complications in patients with diabetes mellitus. Groups of factors that worsen the course of the diseases have been identified, and it has been proven that current treatment of COVID-19 in patients with diabetes mellitus should take into account all available risk factors and include a multidisciplinary team approach involving specialists in emergency medicine, endocrinology, infectious diseases, respiratory support, nutritional science and rehabilitation. Conclusions. The main causes that worsen the course of COVID-19 in patients with diabetes mellitus are: 1) features of diabetes itself and the interaction of diabetes and COVID-19; 2) the impact of certain drugs used in the treatment of both diseases; 3) shortcomings in the organization of treatment and care of patients. The main factor that is crucial in the management of these patients is the normalization of blood glucose levels and carbohydrate balance, which must be achieved by all possible means.
COVID-19; цукровий діабет; гіперглікемія; ускладнення
COVID-19; diabetes mellitus; hyperglycemia; complications
Вступ
Матеріали та методи
Результати та їх обговорення
Особливості власне цукрового діабету і взаємний вплив діабету і COVID-19
Вплив окремих груп препаратів, що застосовують при лікуванні цукрового діабету та COVID-19
Недоліки в організації лікування і догляду за хворими
Висновки
- Mankovsky B., Halushko O. COVID-19 in diabetes patients in Ukraine: lessons for doctors and patients. Georgian Med. News. 2020 Apr. (301). 105-112. PMID: 32535573.
- Kosinski C., Zanchi A., Wojtusciszyn A. [Diabetes and COVID-19 infection]. Rev. Med. Suisse. 2020, May 6. 16(692). 939-943.
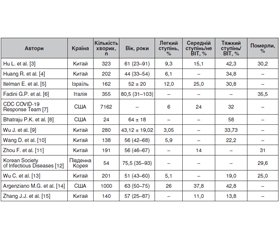
- Hu L., Chen S., Fu Y., Gao Z., Long H., Wang J.M., Ren H.W., Zuo Y. et al. Risk Factors Associated with Clinical Outcomes in 323 COVID-19 Hospitalized Patients in Wuhan, China. Clin. Infect. Dis. 2020, May 3. pii: ciaa539. doi: 10.1093/cid/ciaa539.
- Huang R., Zhu L., Xue L., Liu L., Yan X., Wang J., Zhang B., Xu T. et al. Clinical findings of patients with coronavirus disease 2019 in Jiangsu province, China: A retrospective, multi-center study. PLoS Negl. Trop. Dis. 2020, May 8. 14(5). e0008280. doi: 10.1371/journal.pntd.0008280.
- Itelman E., Wasserstrum Y., Segev A., Avaky C., Negru L., Cohen D. et al. Clinical Characterization of 162 COVID-19 patients in Israel: Preliminary Report from a Large Tertiary Center. Isr. Med. Assoc. J. 2020 May. 22(5). 271-274. PubMed PMID: 32378815.
- Fadini G.P., Morieri M.L., Longato E., Avogaro A. Prevalence and impact of diabetes among people infected with SARS-CoV-2. J. Endocrinol. Invest. 2020, Mar 28. doi: 10.1007/s40618-020-01236-2.
- CDC COVID-19 Response Team. Preliminary Estimates of the Prevalence of Selected Underlying Health Conditions Among Patients with Coronavirus Disease 2019 - United States, February 12-March 28, 2020. MMWR Morb Mortal Wkly Rep. 2020, Apr 3. 69(13). 382-386. doi: 10.15585/mmwr.mm6913e2.
- Bhatraju P.K., Ghassemieh B.J., Nichols M., Kim R., Jerome K.R., Nalla A.K. et al. Covid-19 in Critically Ill Patients in the Seattle Region — Case Series. N. Engl. J. Med. 2020, Mar 30. doi: 10.1056/NEJMoa2004500.
- Wu J., Li W., Shi X., Chen Z., Jiang B., Liu J. et al. Early antiviral treatment contributes to alleviate the severity and improve the prognosis of patients with novel coronavirus disease (COVID-19). J. Intern. Med. 2020, Mar 27. doi: 10.1111/joim.13063.
- Wang D., Hu B., Hu C., Zhu F., Liu X., Zhang J. et al. Clinical Characteristics of 138 Hospitalized Patients With 2019 Novel Coronavirus-Infected Pneumonia in Wuhan, China. JAMA. 2020, Feb 7. doi: 10.1001/jama.2020.1585.
- Zhou F., Yu T., Du R., Fan G., Liu Y. et al. Clinical course and risk factors for mortality of adult inpatients with COVID-19 in Wuhan, China: a retrospective cohort study. Lancet. 2020, Mar 28. 395(10229). 1054-1062. doi: 10.1016/S0140-6736(20)30566-3.
- Korean Society of Infectious Diseases and Korea Centers for Disease Control and Prevention. Analysis on 54 Mortality Cases of Coronavirus Disease 2019 in the Republic of Korea from January 19 to March 10, 2020. J. Korean Med. Sci. 2020, Mar 30. 35(12). e132. doi: 10.3346/jkms.2020.35.e132.
- Wu C., Chen X., Cai Y., Xia J., Zhou X., Xu S. et al. Risk Factors Associated With Acute Respiratory Distress Syndrome and Death in Patients With Coronavirus Disease 2019 Pneumonia in Wuhan, China. JAMA Intern. Med. 2020, Mar 13. doi: 10.1001/jamainternmed.2020.0994.
- Argenziano M.G., Bruce S.L., Slater C.L. et al. Characterization and clinical course of 1000 patients with coronavirus disease 2019 in New York: retrospective case series. BMJ. 2020. 369. m1996. Published 2020, May 29. doi:10.1136/bmj.m1996
- Zhang J.J., Dong X., Cao Y.Y., Yuan Y.D., Yang Y.B., Yan Y.Q., Akdis C.A., Gao Y.D. Clinical characteristics of 140 patients infected with SARS-CoV-2 in Wuhan, China. Allergy. 2020, Feb 19. doi: 10.1111/all.14238.
- Hill M.A., Mantzoros C., Sowers J.R. Commentary: COVID-19 in Patients with Diabetes. Metabolism. 2020, Mar 24. 154217. doi: 10.1016/j.metabol.2020.154217
- Morra M.E., Van Thanh L., Kamel M.G., Ghazy A.A., Altibi A.M.A., Dat L.M. et al. Clinical outcomes of current medical approaches for Middle East respiratory syndrome: a systematic review and metaanalysis. Rev. Med. Virol. 2018. 28: e1977. doi: 10.1002/rmv.1977.
- Philips B.J., Meguer J.X., Redman J., Baker E.H. Factors determining the appearance of glucose in upper and lower respiratory tract secretions. Intensive Care Med. 2003. 12. 2204-2210.
- Maddaloni E., Buzzetti R. Covid-19 and diabetes mellitus: unveiling the interaction of two pandemics. Diabetes Metab. Res. Rev. 2020, Mar 31. e33213321. doi: 10.1002/dmrr.3321.
- Fu R., Li S.D., Song C.X., Yang J.A., Xu H.Y., Gao X.J. et al. Clinical significance of diabetes on symptom and patient delay among patients with acute myocardial infarction-an analysis from China Acute Myocardial Infarction (CAMI) registry. J. Geriatr. Cardiol. 2019 May. 16(5). 395-400. doi: 10.11909/j.issn.1671-5411.2019.05.002.
- Yang JK, Lin SS, Ji XJ, Guo LM. Binding of SARS coronavirus to its receptor damages islets and causes acute diabetes. Acta Diabetol 2010;47:193–9. doi: 10.1007/s00592-009-0109-4.
- Kleine-Weber H., Schroeder S., Krüger N., Prokscha A., Naim H.Y., Müller M.A. et al. Polymorphisms in dipeptidyl peptidase 4 reduce host cell entry of Middle East respiratory syndrome coronavirus. Emerg. Microbes Infect. 2020, Jan 21. 9(1). 155-168. doi: 10.1080/22221751.2020.1713705.
- Raj V.S., Mou H., Smits S.L., Dekkers D.H., Müller M.A., Dijkman R. et al. Dipeptidyl peptidase 4 is a functional receptor for the emerging human coronavirus-EMC. Nature. 2013, Mar 14. 495(7440). 251-254. doi: 10.1038/nature12005.
- Ilias I., Zabuliene L. Hyperglycemia and the novel Covid-19 infection: Possible pathophysiologic mechanisms. Med. Hypotheses. 2020, Mar 26. 139. 109699. doi: 10.1016/j.mehy.2020.109699.
- Klonoff D.C., Umpierrez G.E. COVID-19 in patients with diabetes: risk factors that increase morbidity. Metabolism. 2020, Apr 7. 154224. doi: 10.1016/j.metabol.2020.154224.
- Guo W., Li M., Dong Y., Zhou H., Zhang Z., Tian C. et al. Diabetes is a risk factor for the progression and prognosis of COVID-19. Diabetes Metab. Res. Rev. 2020, Mar 31. e3319. doi: 10.1002/dmrr.3319.
- Ye Q., Wang B., Mao J. The pathogenesis and treatment of the `Cytokine Storm’ in COVID-19. J. Infect. 2020, Apr 10. doi: 10.1016/j.jinf.2020.03.037.
- Robinson L.E., van Soeren M.H. Insulin resistance and hyperglycemia in critical illness: role of insulin in glycemic control. AACN Clin. Issues. 2004 Jan-Mar. 15(1). 45-62.
- Orioli L., Hermans M.P., Thissen J.P., Maiter D., Vandeleene B., Yombi J.C. COVID-19 in diabetic patients: related risks and specifics of management. Ann Endocrinol (Paris). 2020, May 12. pii: S0003-4266(20)30068-8. doi: 10.1016/j.ando.2020.05.001.
- Li J., Wang X., Chen J., Zuo X., Zhang H., Deng A. COVID-19 infection may cause ketosis and ketoacidosis. Diabetes Obes. Metab. 2020, Apr 20. doi: 10.1111/dom.14057.
- Ziegler C.G.K., Allon S., Nyquist S.K., Mbano I.M., Miao V.N., Tzouanas C.N. et al. SARS-CoV-2 receptor ACE2 is an interferon-stimulated gene in human airway epithelial cells and is detected in specific cell subsets across tissues. Cell. 2020, Apr 24. doi: 10.1016/j.cell.2020.04.035
- Drucker D.J. Coronavirus infections and type 2 diabetes-shared pathways with therapeutic implications. Endocr. Rev. 2020, Apr 15. doi: 10.1210/endrev/bnaa011.
- Vaduganathan M., Vardeny O., Michel T., McMurray J.J.V., Pfeffer M.A., Solomon S.D. Renin-Angiotensin-Aldosterone System Inhibitors in Patients with Covid-19. N. Engl. J. Med. 2020, Apr 23. 382(17). 1653-1659.
- Gheblawi M., Wang K., Viveiros A., Nguyen Q., Zhong J.C., Turner A.J. et al. Angiotensin Converting Enzyme 2: SARS-CoV-2 Receptor and Regulator of the Renin-Angiotensin System. Circ. Res. 2020, Apr 8. doi: 10.1161/CIRCRESAHA.120.317015.
- Danser A.H.J., Epstein M., Batlle D. Renin-Angiotensin System Blockers and the COVID-19 Pandemic: At Present There Is No Evidence to Abandon Renin-Angiotensin System Blockers. Hypertension. 2020, Mar 25. HYPERTENSIONAHA12015082. doi: 10.1161/HYPERTENSIONAHA.120.15082.
- Shoemaker R., Yiannikouris F., Thatcher S., Cassis L. ACE2 deficiency reduces β-cell mass and impairs β-cell proliferation in obese C57BL/6 mice. Am. J. Physiol. Endocrinol. Metab. 2015, Oct 1. 309(7). 621-631.
- Alexandre J., Cracowski J.L., Richard V., Bouhanick B., Drugs, COVID-19’ working group of the French Society of Pharmacology, Therapeutics. Renin-angiotensin-aldosterone system and COVID-19 infection. Ann Endocrinol (Paris). 2020. doi: 10.1016/j.ando.2020.04.005
- Shahid Z., Kalayanamitra R., McClafferty B. et al. COVID-19 And Older Adults: What We Know. J. Am. Geriatr. Soc. 2020, Apr 7. doi: 10.1111/jgs.16472.
- Cheng H., Wang Y., Wang G.Q. Organ-protective effect of angiotensin-converting enzyme 2 and its effect on the prognosis of COVID-19. J. Med. Virol. 2020, Mar 27. doi: 10.1002/jmv.25785.
- Soro-Paavonen A., Gordin D., Forsblom C., Rosengard-Barlund M., Waden J., Thorn L. et al. FinnDiane Study Group. Circulating ACE2 activity is increased in patients with type 1 diabetes and vascular complications. J. Hypertens. 2012 Feb. 30(2). 375-383. doi: 10.1097/HJH.0b013e32834f04b6.
- Gilbert A., Liu J., Cheng G., An C., Deo K., Gorret A.M., Qin X. A review of urinary angiotensin converting enzyme 2 in diabetes and diabetic nephropathy. Biochem. Med. (Zagreb). 2019, Feb 15. 29(1). 010501. doi: 10.11613/BM.2019.010501.
- Stein R. COVID-19: Risk Groups, Mechanistic Insights, and Challenges. Int. J. Clin. Pract. 2020, Apr 7. e13512. doi: 10.1111/ijcp.13512.
- Fang L., Karakiulakis G., Roth M. Are patients with hypertension and diabetes mellitus at increased risk for COVID-19 infection? Lancet Respir. Med. 2020 Apr. 8(4). e21. doi: 10.1016/S2213-2600(20)30116-8.
- EMA advises continued use of medicines for hypertension, heart or kidney disease during COVID-19 pandemic. https://www.ema.europa.eu/en/news/ema-advises-continued-use-medicines-hypertension-heart-kidney-disease-during-covid-19-pandemic
- Day M. Covid-19: Ibuprofen should not be used for managing symptoms, say doctors and scientists. BMJ. 2020, Mar 17. 368. m1086. doi.org/10.1136/bmj.m1086.
- Voiriot G., Philippot Q., Elabbadi A., Elbim C., Chalumeau, Fartoukh M. Risks related to the use of non-steroidal anti-inflammatory drugs in community acquired pneumonia in adult and pediatric patients. J. Clin. Med. 2019. 8(6). 786. doi.org/10.3390/jcm8060786. pii.
- The use of non-steroidal anti-inflammatory drugs (NSAIDs) in patients with COVID-19. https://www.who.int/news-room/commentaries/detail/the-use-of-non-steroidal-anti-inflammatory-drugs-(nsaids)-in-patients-with-covid-19
- Zastosuvannya likiv pry COVID-19. Spetsproekt Derzhavnoho ekspertnoho tsentru MOZ. [The use of drugs in COVID-19. Special project of the State Expert Center of the Ministry of Health]. Retrieved from http://covid19.dec.gov.ua [In Ukrainian].
- Acute use of non-steroidal anti-inflammatory drugs (NSAIDs) for people with or at risk of COVID-19. NICE Evidence review. https://www.nice.org.uk/advice/es23/evidence/evidence-review-pdf-8717218669
- Alhazzani W., Møller M.H., Arabi Y.M., Loeb M., Gong M.N., Fan E. et al. Surviving Sepsis Campaign: guidelines on the management of critically ill adults with Coronavirus Disease 2019 (COVID-19). Intensive Care Med. 2020, Mar 28. doi: 10.1007/s00134-020-06022-5.
- Gentile S., Strollo F., Ceriello A. The Need for Diabetes Care Customization in the ICU at the Time of SARS-CoV-2 Outbreak. Diabetes Ther. 2020, Apr 29. 1-3. doi: 10.1007/s13300-020-00824-y.
- Yang J.K., Feng Y., Yuan M.Y., Yuan S.Y. et al. Plasma glucose levels and diabetes are independent predictors for mortality and morbidity in patients with SARS. Diabet Med. 2006 Jun. 23(6). 623-628.
- Liu J., Cao R., Xu M., Wang X., Zhang H., Hu H. et al. Hydroxychloroquine, a less toxic derivative of chloroquine, is effective in inhibiting SARS-CoV-2 infection in vitro. Cell. Discov. 2020, Mar 18. 6. 16. doi: 10.1038/s41421-020-0156-0.
- Mercuro N.J., Yen C.F., Shim D.J., Maher T.R., McCoy C.M., Zimetbaum P.J., Gold H.S. Risk of QT Interval Prolongation Associated With Use of Hydroxychloroquine With or Without Concomitant Azithromycin Among Hospitalized Patients Testing Positive for Coronavirus Disease 2019 (COVID-19). JAMA Cardiol. 2020, May 1. doi: 10.1001/jamacardio.2020.1834.
- Baretić M. Case report of chloroquine therapy and hypoglycaemia in type 1 diabetes: What should we have in mind during the COVID-19 pandemic? Diabetes Metab. Syndr. 2020, Apr 13. 14(4). 355-356. doi: 10.1016/j.dsx.2020.04.014.
- Singh A.K., Singh A., Shaikh A., Singh R., Misra A. Chloroquine and hydroxychloroquine in the treatment of COVID-19 with or without diabetes: A systematic search and a narrative review with a special reference to India and other developing countries. Diabetes Metab. Syndr. 2020 Mar 26. 14(3). 241-246.
- Gautret P., Lagier J.C., Parola P., Hoang V.T., Meddeb L., Mailhe M. et al. Hydroxychloroquine and azithromycin as a treatment of COVID-19: results of an open-label non-randomized clinical trial. Int. J. Antimicrob. Agents. 2020, Mar 20. 105949. doi: 10.1016/j.ijantimicag.2020.105949.
- Rosenberg E.S., Dufort E.M., Udo T., Wilberschied L.A., Kumar J., Tesoriero J. et al. Association of Treatment With Hydroxychloroquine or Azithromycin With In-Hospital Mortality in Patients With COVID-19 in New York State. JAMA. 2020, May 11. doi: 10.1001/jama.2020.8630.
- EL-Arabey A.A. Update on off label use of metformin for obesity. Prim. Care Diabetes. 2018. 12(3). doi: 10.1016/j.pcd.2018.02.004.
- Chen Y., Gu F., Guan J.L. Metformin Might Inhibit Virus through Increasing Insulin Sensitivity. Chin Med. J. (Engl.). 2018. 131(3). 376-377. doi: 10.4103/0366-6999.223856.
- Mortensen E., Anzueto A. Association of metformin and mortality for patients with diabetes who are hospitalized with pneumonia. European Respiratory Journal. 2018. 52. Supp. l. 62. PA2639.
- El-Arabey A.A., Abdalla M. Metformin and COVID-19: A novel deal of an Old Drug [published online ahead of print, 2020, Apr 29]. J. Med. Virol. 2020. 10.1002/jmv.25958. doi: 10.1002/jmv.25958.
- Penlioglou T., Papachristou S., Papanas N. COVID-19 and Diabetes Mellitus: May Old Anti-diabetic Agents Become the New Philosopher's Stone? [published online ahead of print, 2020, May 7]. Diabetes Ther. 2020. 1-3. doi: 10.1007/s13300-020-00830-0.
- Wang A., Zhao W., Xu Z., Gu J. Timely blood glucose management for the outbreak of 2019 novel coronavirus disease (COVID-19) is urgently needed. Diabetes Res. Clin. Pract. 2020, Mar 13. 162. 108118. doi: 10.1016/j.diabres.2020.108118.
- Zhou J., Tan J. Diabetes patients with COVID-19 need better blood glucose management in Wuhan, China. Metabolism. 2020, Mar 24. 107. 154216. doi: 10.1016/j.metabol.2020.154216.
- Li X., Wang L., Yan S., Yang F., Xiang L., Zhu J. et al. Clinical characteristics of 25 death cases with COVID-19: a retrospective review of medical records in a single medical center, Wuhan, China. Int. J. Infect. Dis. 2020, Apr 3. pii: S1201-9712(20)30186-7. doi: 10.1016/j.ijid.2020.03.053.

/27.jpg)