Резюме
Актуальність. Захворювання щитоподібної залози (ЩЗ) у дітей і підлітків є актуальною проблемою ендокринології. Мета дослідження — вивчити частоту і структуру захворювань ЩЗ у дітей і підлітків за даними звертання за період 2012–2016 рр. Матеріали та методи. Під наглядом у відділі дитячої ендокринології Республіканського спеціалізованого науково-практичного медичного центру ендокринології МОЗ РУз за період з 2012 по 2016 р. перебувало 213 дітей і підлітків із різними захворюваннями ЩЗ. Результати. Більшу частину хворих, які зверталися по медичну допомогу, становили пацієнти із уродженим гіпотиреозом — 94 випадки (44,1 %), далі — вузловий зоб — 35 спостережень (16,4 %), дифузний токсичний зоб — 30 пацієнтів (14,0 %), а також дифузний нетоксичний зоб I–II ст. — 19 (8,9 %), автоімунний тиреоїдит — 14 (6,5 %), багатовузловий зоб — 15 (7,0 %), гострий гнійний струміт — 2 (0,9 %), папілярна аденокарцинома — 2 (1,0 %). Пацієнтам найчастіше виконувалася тотальна тиреоїдектомія — 14 (34 %) спостережень, геміструмектомія — 10 (24 %), розширена резекція частки — 6 (14,5 %). Висновки. Частота ускладнень основних захворювань у дітей і підлітків становила: затримка скелетного розвитку — 17,8 %, затримка фізичного, статевого, розумового, мовного розвитку — 25,8 %, затримка фізичного, розумового розвитку — 20,4 %, затримка фізичного, статевого розвитку — 15,6 %, затримка фізичного розвитку — 14,5 %.
Актуальность. Заболевания щитовидной железы (ЩЖ) у детей и подростков представляют собой актуальную проблему эндокринологии. Цель исследования — изучить частоту и структуру заболеваний ЩЖ у детей и подростков по данным обращаемости за период 2012–2016 гг. Материалы и методы. Под наблюдением в отделе детской эндокринологии Республиканского специализированного научно-практического медицинского центра эндокринологии МЗ РУз за период с 2012 по 2016 г. находилось 213 детей и подростков с различными заболеваниями ЩЖ. Результаты. Большую часть больных, обратившихся за медицинской помощью, составили пациенты с врожденным гипотиреозом — 94 случая (44,1 %), далее — узловой зоб — 35 наблюдений (16,4 %), диффузный токсический зоб — 30 пациентов (14,0 %), а также диффузный нетоксический зоб I–II ст. — 19 (8,9 %), аутоиммунный тиреоидит — 14 (6,5 %), многоузловой зоб — 15 (7,0 %), острый гнойный струмит — 2 (0,9 %), папиллярная аденокарцинома — 2 (1,0 %). Пациентам наиболее часто выполнялась тотальная тиреоидэктомия — 14 (34 %) наблюдений, гемиструмэктомия — 10 (24 %), расширенная резекция доли — 6 (14,5 %). Выводы. Частота осложнений основных заболеваний у детей и подростков составляла: задержка скелетного развития — 17,8 %, задержка физического, полового, умственного, речевого развития — 25,8 %, задержка физического, умственного развития — 20,4 %, задержка физического, полового развития — 15,6 %, задержка физического развития — 14,5 %.
Background. Thyroid pathology in children and adolescents is a topical problem of endocrinology. The purpose was to study the incidence and structure of thyroid pathology in children and adolescents from data of 2012–2016. Materials and methods. Under supervision in the department of pediatric endocrinology of the Republic Specialized Scientific and Practical Medical Centre of Endocrinology of the Ministry of Health of Republic of Uzbekistan in 2012 to 2016, there were 213 children and adolescents with different thyroid diseases. Results. Greater part was presented by patients with congenital hypothyroidism — 94 cases (44.1 %), then — nodular goiter — 35 persons (16.4 %), diffuse toxic goiter — 30 patients (14.0 %), and also diffuse non-toxic goiter degree I–II — 19 (8.9 %), autoimmune thyroiditis — 14 (6.5 %), multinodular goiter — 15 (7.0 %), acute strumitis — 2 (0.9 %), thyroid cancinoma — 2 (1.0 %). The patients underwent a different spectrum of surgical treatment, total thyroidectomy was performed in 14 (34 %), hemistrumectomy — in 10 (24 %) , extended thyroid lobectomy — in 6 (14.5 %) cases. Conclusions. The incidence of complications of major diseases in children and adolescents was as follows: delay in skeletal development — 17.8 %, delay in physical, sexual, mental, speech development — 25.8 %, physical, mental retardation — 20.4 %, delay in physical and sexual development — 15.6 %, physical development delay — 14.5 %.
Введение
Заболевания щитовидной железы (ЩЖ) у детей и подростков представляют собой актуальную проблему эндокринологии. Это обусловлено, с одной стороны, тем, что ВОЗ относит йододефицитные расстройства к наиболее распространенным неинфекционным патологиям [1]. С другой стороны, до сих пор эта проблема вызывает много споров и дискуссий в литературе, несмотря на имеющиеся международные стандарты и руководства по диагностике и лечению заболеваний ЩЖ [2].
В условиях йодного дефицита помимо увеличения объема ЩЖ нарушается физическое, интеллектуальное и половое развитие детей [3]. Была выявлена прямая корреляционная связь между степенью задержки пубертата и роста у мальчиков и тиреоидным статусом обследуемых [7].
Кроме того, в йододефицитных регионах у женщин нарушается репродуктивная функция, увеличивается количество выкидышей и мертворожденных, возрастает перинатальная и детская смертность, повышается риск радиационно-индуцированных заболеваний ЩЖ [4]. Наличие эндемического зоба у детей значительно повышает риск развития хронических заболеваний [5].
В последние годы распространенность заболеваний ЩЖ у женщин во время беременности растет, что, несомненно, определяет состояние физического и психического здоровья подрастающего поколения. Установлено, что даже субклинические формы тиреоидной патологии у матери могут крайне неблагоприятно отразиться на состоянии плода и новорожденного [6].
Основная роль йодной недостаточности в патогенезе эндемического зоба общепризнана, кроме того, в настоящее время доказано влияние на развитие данной патологии природных и техногенных факторов, нарушающих утилизацию йода и реализацию его биологического эффекта в условиях уже существующего йодного дефицита [7].
Постоянно меняющаяся экологическая и радиологическая обстановка способствует росту частоты заболеваний ЩЖ и меняет структуру тиреоидной патологии [8]. По мнению экспертов ВОЗ, недостаток йода является самой распространенной причиной умственной отсталости у детей, которую легко предупредить [9, 10].
Распространенность эндемического зоба в Рес–публике Узбекистан в динамике у детей и подростков за период с 1998 по 2014 г. снизилась в среднем с 68 до 54 %, однако степень йодного дефицита остается высокой [11].
Таким образом, спектр заболеваний ЩЖ широк и помимо самого распространенного проявления йодной недостаточности — нетоксического зоба дефицит йода может приводить к нарушению репродуктивной функции и полового созревания, к задержке физического развития, а также к недоразвитию интеллекта вплоть до формирования тяжелых форм кретинизма и может служить фоном для роста соматической патологии [2, 8].
Профилактика дефицита йода и эндемического зоба позволяет без больших затрат в короткие сроки значительно оздоровить население и практически ликвидировать йододефицитные заболевания (ЙДЗ) и их осложнения [1, 7]. Однако в литературе недостаточно внимания уделяется изучению медико-биологических и социально-гигиенических факторов, влияющих на формирование ЙДЗ у детей и подростков.
Вместе с тем практика показывает наличие более широкого спектра заболеваний ЩЖ у детей и подростков, включая аутоиммунный тиреоидит (АИТ), узловой (многоузловой) зоб и рак [2, 10]. Это послужило причиной для проведения настоящего исследования.
Цель исследования — изучить частоту и структуру заболеваний щитовидной железы у детей и подростков по данным обращаемости за период 2012–2016 гг.
Материалы и методы
Под наблюдением в отделе детской эндокринологии Республиканского специализированного научно-практического медицинского центра эндокринологии МЗ РУз за период с 2012 по 2016 г. находилось 213 детей и подростков с различными заболеваниями ЩЖ, из них мальчиков было 67 (31,4 %), девочек — 146 (68,5 %). 20 здоровых детей и подростков соответствующего возраста составили группу контроля.
Всем больным выполнялся комплекс исследований, включавший общие анализы крови и мочи, биохимические (глюкоза, электролиты крови, АЛТ, АСТ), гормональные (тиреотропный гормон — ТТГ, паратгормон — ПТГ, свободный тироксин — свТ4, пролактин) исследования, определение антител к тиреоидной пероксидазе (АТ-ТПО), ЭКГ, ультра–звуковое исследование (УЗИ) ЩЖ, рентгенографию органов грудной клетки. Кроме того, у пациентов выполняли исследование функции паращитовидных желез (ПЩЖ) — радиоизотопную сцинтиграфию. Пациентам также выполняли антропометрические исследования на основе международной росто-весовой карты Таннера — Вайтхауза, оценки стадии полового развития по Таннеру.
Полученные данные обрабатывали с помощью компьютерных программ Microsoft Excel и Statistica 6. Вычисляли средние значения (М), стандартные отклонения средних (m). Достоверность различий в уровне между группами оценивалась по величине доверительного интервала и критерия Стьюдента (р). Различия считали статистически значимыми при р < 0,05.
Результаты
В табл. 1 представлено распределение больных по полу и возрасту.
Большинство пациентов были в подростковом возрасте, а именно от 11 до 14 лет — 84 человека (39,4 %), при этом чаще болели девочки — 56 из 84 (66,6 %). Далее нами была изучена характеристика заболеваний ЩЖ у больных (табл. 2).
Как видно из табл. 2, большинство больных были с врожденным гипотиреозом — 94 случая (44,1 %), далее — смешанный зоб — 35 наблюдений (16,4 %), диффузный токсический зоб (ДТЗ) — 30 пациентов (14,0 %), а также диффузный зоб I–II ст. — 19 (8,9 %), аутоиммунный тиреоидит (АИТ) — 14 (6,5 %), многоузловой зоб — 15 (7,0 %). При этом в двух случаях (13,3 %) многоузловой зоб был токсическим. Следует отметить, что у пациентов встречались такие заболевания, как острый гнойный струмит — 2 случая (0,9 %), папиллярная карцинома — 2 случая (0,9 %), киста шеи — 1 случай (0,5 %), узловой зоб — 1 случай (0,5 %).
Пациентам было выполнено хирургическое лечение в 19,2 % случаев. Виды выполненного хирургического лечения представлены в табл. 3. При этом наиболее часто проводилась тотальная тиреоидэктомия — 14 (34 %) наблюдений, гемиструмэктомия — 10 (24 %) случаев и расширенная резекция доли — 6 (14,5 %).
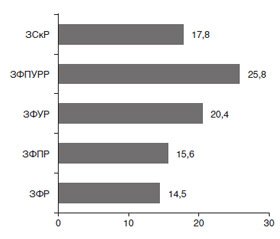
Далее нами были изучены осложнения основного заболевания у детей и подростков (рис. 1).
На связь между заболеваниями ЩЖ и задерж–кой общего развития у детей и подростков указывают исследования многих авторов [2–6]. По данным других авторов, дети и подростки, проживающие в йододефицитных регионах, имеют существенные отклонения в физическом развитии, особенно при наличии эндемического зоба. При этом отмечается снижение весо-ростовых соотношений, нарастание доли детей с дефицитом массы тела, сниженными величинами площади поверх–ности тела и т.д. [8].
По нашим данным, частота осложнений основных заболеваний у детей и подростков была следующей: задержка скелетного развития — 17,8 %, задерж–ка физического, полового, умственного, речевого развития — 25,8 %, задержка физического, умственного развития — 20,4 %, задержка физического, полового развития — 15,6 %, задержка физического развития — 14,5 %.
Обсуждение
Подростковый возраст является критическим с медицинских и социальных позиций [6, 9], в том числе и для формирования патологии щитовидной железы. Своевременное обследование и проведение комплекса лечебно-профилактических мероприятий и коррекции функциональных нарушений в препубертатном периоде позволило бы предотвратить формирование зоба, гипотироксинемии и целого ряда ассоциированных состояний (задержка полового и физического развития, нарушения менструального цикла, ментальные расстройства) в пубертате.
По определению ВОЗ, все ЙДЗ могут быть предотвращены, тогда как изменения, вызванные недостатком йода на этапе внутриутробного развития и в раннем детском возрасте, являются необратимыми и практически не поддаются лечению. Поэтому группы населения, у которых имеется наибольший риск развития ЙДЗ, требуют особенного внимания. Такими группами максимального риска являются женщины в период беременности и грудного вскарм–ливания, а также дети и подростки.
Проводимые ранее исследования позволили оценить тяжесть зобной эндемии и выраженность проявлений нарушения полового и физического развития девочек школьного и подросткового возраста, проживающих в йододефицитных регионах [2, 7].
Наше исследование также подтверждает литературные данные.
Полученные результаты требуют дальнейшего длительного наблюдения и лечения пациентов.
Выводы
1. Большую часть больных по обращаемости составили пациенты с врожденным гипотиреозом — 94 случая (44,1 %), на втором месте — смешанный зоб — 35 наблюдений (16,4 %), на третьем — диффузный токсический зоб — 30 пациентов (14,0 %), а также диффузный зоб I–II ст. — 19 (8,9 %), –аутоиммунный тиреоидит — 14 (6,5 %), многоузловой зоб — 15 (7,0 %), острый гнойный струмит — 2 (0,9 %), папиллярная аденокарцинома — 2 (1,0 %).
2. Частота осложнений основных заболеваний у детей и подростков была следующей: задержка скелетного развития — 17,8 %, задержка физического, полового, умственного, речевого развития — 25,8 %, задержка физического, умственного развития — 20,4 %, задержка физического, полового развития — 15,6 %, задержка физического развития — 14,5 %.
3. Пациентам была оказана хирургическая помощь различного характера, при этом наиболее часто была выполнена тотальная тиреоидэктомия — 14 (34 %) наблюдений, гемиструмэктомия — 10 (24 %) случаев, расширенная резекция доли — 6 (14,5 %).
Конфликт интересов. Авторы заявляют об отсутствии какого-либо конфликта интересов при подготовке данной статьи.
Список литературы
1. Zimmermann M.B., Boelaert K. Iodine deficiency and thyroid disorders // Lancet Diabetes Endocrinol. — 2015. — Vol. 3 (4). — P. 286-95. doi: 10.1016/S2213-8587(14)70225-6.
2. Sanabria A., Kowalski L.P., Shah J.P. et al. Growing incidence of thyroid carcinoma in recent years: Factors underlying overdiagnosis // Head Neck. — 2018. — Vol. 40 (4). — P. 855-866. doi: 10.1002/hed.25029.
3. Moghaddam P.A., Virk R., Sakhdari A. et al. Five Top Stories in Thyroid Pathology // Arch. Pathol. Lab. Med. — 2016. — Vol. 140 (2). — P. 158-70. doi: 10.5858/arpa.2014-0468-RA.
4. Vanderpump M.P. The epidemiology of thyroid disease // Br. Med. Bull. — 2011. — Vol. 99. — P. 39-51. doi: 10.1093/bmb/ldr030.
5. Eastman C.J. Screening for thyroid disease and iodine deficiency // Pathology. — 2012. — Vol. 44 (2). — P. 153-9. doi: 10.1097/PAT.0b013e32834e8e83.
6. Moreno-Reyes R., Glinoer D., Van Oyen H., Vandevijvere S. High prevalence of thyroid disorders in pregnant women in a mildly iodine-deficient country: a population-based study // J. Clin. Endocrinol. Metab. — 2013. — Vol. 98 (9). — P. 3694-701. doi: 10.1210/jc.2013-2149.
7. Emre A., Akbulut S., Sertkaya M. et al. Assessment of clinical and pathological features of patients who underwent thyroid surgery: A retrospective clinical study // World J. Clin. Cases. — 2018. — Vol. 6 (3). — P. 20-26. doi: 10.12998/wjcc.v6.i3.20.
8. Pellegriti G., Frasca F., Regalbuto C. et al. Worldwide increasing incidence of thyroid cancer: update on epidemiology and risk factors // J. Cancer. Epidemiol. — 2013. — Vol. 2013. — P. 965-212.
9. Dean D.S., Gharib H. Epidemiology of thyroid nodules // Best Pract. Res. Clin. Endocrinol. Metab. — 2008. — Vol. 22. — P. 901-911.
10. Wang C., Crapo L.M. The epidemiology of thyroid di–sease and implications for screening // Endocrinol. Metab. Clin. North Am. — 1997. — Vol. 26. — P. 189-218.
11. Исмаилов С.И., Каримова М.М., Рашитов М.М. и др. Результаты эпидемиологических исследований распространенности йододефицитных заболеваний в Ферганской области Республики Узбекистан // Международный эндокринологический журнал. — 2012. — № 1 (41). — С. 10-14.

/76-1.jpg)
/76-2.jpg)
/77-1.jpg)
/77-2.jpg)