Резюме
Мета роботи — встановити частоту серцево-судинних ускладнень у хворих на цукровий діабет (ЦД) 2-го типу залежно від виду антигіперглікемізуючої терапії. Матеріали та методи. Пацієнти були розподілені на 3 групи: у першу групу ввійшли всі хворі на ЦД, які брали участь у дослідженні (1999 осіб), у другу групу — хворі (n = 201) на ЦД з першої групи з інфарктом міокарда, у третю — хворі на ЦД з першої групи з інсультом (n = 155). Результати. Встановлено, що фактично кожен другий хворий другої групи мав стенокардію (48,3 %), що в 2,7 раза більше аналогічного показника у першій групі (18,2 %) та в 1,7 раза — у третій групі (29 %). Кожен п’ятий хворий у другій і третій групах мав порушення серцевого ритму (у першій групі — 11,2 %, у другій — 20,9 %, у третій групі — 20,7 %), найбільше у чоловіків цієї групи (27,7 та 23,1 % відповідно). Гіпертонічна хвороба перебуває на третьому місці у структурі супутньої серцево-судинної патології у хворих на ЦД, частіше у хворих третьої групи (у першій групі — 74,6 %, у другій — 76,6 %, у третій групі — 80,7 %), найбільше у жінок у кожній групі (78,7, 84,3 та 84,4 % відповідно). Аортокоронарне шунтування проведене 38 хворим, частка серед інших оперативних втручань по групі найбільша у другій групі (у першій групі — 11,9 %, у другій — 12,7 %, у третій групі — 9,8 %). Висновки. Частка хворих, які отримували монотерапію препаратами інсулінів, найбільша у другій групі (17,4 %), фактично на одному рівні — у першій і третій групах (12,8 та 12,3 % відповідно). Монотерапію пероральними цукрознижуючими препаратами (ПЦЗП) отримувала переважна більшість хворих першої групи (56,2 проти 46,2 % у другій групі та 49,7 % — у третій групі) за рахунок збільшення частки хворих на монотерапії інсулінами. Комбіновану терапію інсулінами та ПЦЗП отримує кожен третій хворий другої і третьої групи (34,3 та 34,8 % відповідно).
Цель работы — установить частоту сердечно-сосудистых осложнений у больных сахарным диабетом (СД) 2-го типа в зависимости от вида антигипергликемизирующей терапии. Материалы и методы. Пациенты были распределены на 3 группы: в первую группу вошли все больные СД, которые участвовали в исследовании (1999 лиц), во вторую группу — больные (n = 201) СД из первой группы с инфарктом миокарда, в третью — больные СД из первой группы с инсультом (n = 155). Результаты. Установлено, что фактически каждый второй больной второй группы имел стенокардию (48,3 %), что в 2,7 раза больше аналогичного показателя в первой группе (18,2 %) и в 1,7 раза — в третьей группе (29 %). Каждый пятый больной во второй и третьей группах имел нарушение сердечного ритма (в первой группе — 11,2 %, во второй — 20,9 %, в третьей группе — 20,7 %), больше всего у мужчин этой группы (27,7 и 23,1 % соответственно). Гипертоническая болезнь находится на третьем месте в структуре сопутствующей сердечно-сосудистой патологии у больных СД, чаще у больных третьей группы (в первой группе — 74,6 %, во второй — 76,6 %, в третьей группе — 80,7 %), больше всего у женщин в каждой группе (78,7, 84,3 и 84,4 % соответственно). Аортокоронарное шунтирование проведено 38 больным, среди других оперативных вмешательств по группе наибольшая частота установлена во второй группе (в первой группе — 11,9 %, во второй — 12,7 %, в третьей группе — 9,8 %). Выводы. Часть больных, которые получали монотерапию препаратами инсулинов, наибольшая во второй группе (17,4 %), фактически на одном уровне — в первой и третьей группах (12,8 и 12,3 % соответственно). Монотерапию пероральными сахаропонижающими препаратами (ПСПП) получали подавляющее большинство больных первой группы (56,2 против 46,2 % во второй группе и 49,7 % — в третьей группе) за счет увеличения части больных на монотерапии инсулинами. Комбинированную терапию инсулинами и ПСПП получает каждый третий больной второй и третьей группы (34,3 и 34,8 % соответственно).
Background. The purpose of the study was to determine the frequency of cardiovascular complications in patients with type 2 diabetes mellitus (DM) depending on the type of antihyperglycemic therapy. Materials and methods. Patients were divided into 3 groups: first group — all patients with type 2 DM included in the study (n = 1999), second group were patients (n = 201) with DM with myocardial infarction from the first group, third group were patients with DM with stroke from the first group (n = 155). Results. It was found that actually every second patient in the second group had angina pectoris — 48.3 % that is 2.7 times higher of the same index in the first group (18.2 %) and 1.7 times — in the third group (29.0 %). Every fifth patient in the second and third groups had heart rhythm disorder (in the first group — 11.2 %, in the second group — 20.9 %, in the third group — 20.7 %), its incidence was highest in men of this group (27.7 and 23.1 %, respectively). Arterial hypertension is the third common in the structure of concomitant cardiovascular pathology in patients with DM, more often in patients of the third group (in the first group — 74.6 %, in the second group — 76.6 %, in the third group — 80.7 %), most often in women in every group (78.7, 84.3 and 84.4 %, respectively). Coronary artery bypass surgery is conducted in 38 patients, the proportion among other operative interventions is highest in the second group (in the first group — 11.9 %, in the second group — 12.7 %, in the third group — 9.8 %). Conclusions. The proportion of patients who received monotherapy with insulin preparations is highest in the second group (17.4 %), actually at one level — in the first and third groups (12.8 and 12.3 %, respectively). The majority of patients in the first group received monotherapy with oral hypoglycemic agents (56.2 against 46.2 % in the second group and 49.7 % — in the third group), due to an increase in the proportion of patients with insulin monotherapy. Every third patient in the second and third groups (34.3 and 34.8 %, respectively) received combined therapy with insulins and oral hypoglycemic preparations.
Вступ
Цукровий діабет (ЦД) 2-го типу належить до однієї з актуальних проблем сучасної медицини, зважаючи на його високу поширеність і асоційовані з ним ускладнення [1]. Якщо прогноз ЦД 1-го типу багато в чому визначається мікроангіопатіями, то летальність при ЦД 2-го типу на 80 % пов’язана з несприятливими серцево-судинними подіями, ризик розвитку яких у пацієнтів з ЦД 2-го типу у 2–3 рази вищий, ніж у осіб без діабету. Виражений взаємозв’язок ЦД 2-го типу і серцево-судинних захворювань (ССЗ) — добре відомий факт, підтверджений результатами великих популяційних досліджень. При цьому асоціація ЦД 2-го типу і атеросклерозу настільки сильна, що ЦД 2-го типу визнаний незалежним чинником кардіоваскулярного ризику [2].
Упродовж десятиліть ЦД незалежно від типу розглядався передусім як порушення обміну глюкози, і нормалізація рівня глюкози і глікованого гемоглобіну була головною і єдиною метою лікування. До кінця XX ст. ендокринологія мала в розпорядженні значний арсенал цукрознижувальних препаратів, однак результати широкомасштабних досліджень (UKPDS, ADVANCE, ACCORD) показали, що найретельніший контроль глікемії у хворих на ЦД 2-го типу дає дуже скромне і відстрочене зниження числа серцево-судинних подій, а інтенсифікована цукрознижувальна стратегія здатна навіть збільшувати смертність хворих на ЦД 2-го типу [3].
Результати досліджень, що свідчили про можливість несприятливого впливу цукрознижувальних препаратів на перебіг ССЗ, змусили FDA (Управління США з контролю за харчовими продуктами і лікарськими препаратами) з 2008 р. вимагати обов’язкового виключення ризику основних небажаних серцево-судинних результатів при випробуванні нових засобів для лікування ЦД 2-го типу. Це дозволило сформувати новий пріоритетний напрям в діабетології — вивчення впливу протидіабетичних засобів на кардіоваскулярний ризик і зумовило по–яву великої кількості досліджень з вивчення серцево-–судинної безпеки цукрознижувальних препаратів.
Загальновідомо, що в основі розвитку ЦД 2-го типу лежить інсулінорезистентність (ІР) — найбільш ранній метаболічний дефект, який виявляється задовго до появи гіперглікемії в осіб, яким судилося захворіти на ЦД 2-го типу [4]. Нормальна толерантність до глюкози може тривало підтримуватися за рахунок гіперінсулінемії, що розвивається у відповідь на ІР. Гіперінсулінемія, таким чином, є основною ознакою ІР незалежно від толерантності до глюкози [5, 6]. Крім своєї етіологічної ролі в розвитку ЦД 2-го типу, ІР залишається центральною ланкою комплексу обмінних порушень, що, крім порушення толерантності до глюкози, містить також абдомінальне ожиріння, артеріальну гіпертензію (АГ), атерогенну дисліпідемію.
За даними популяційних досліджень, ІР виявляється у пацієнтів з АГ і дисліпідемією не рідше, ніж серед осіб з порушеннями вуглеводного обміну. У пацієнтів з ішемічною хворобою серця (ІХС) при дослідженні співвідношення інсулін/глюкоза також виявляється ІР, незалежно від наявності ЦД [7]. Також встановлено, що у людей з надмірною масою тіла і без ЦД 2-го типу, але із синдромом ІР спостерігається таке ж підвищення кардіоваскулярного ризику, як і у хворих на ЦД 2-го типу [8]. Це підтверджує ту концепцію, що не стільки гіперглікемія, скільки ІР є визначальним чинником розвитку ССЗ при ЦД 2-го типу. Подібні спостереження дозволили дослідникам сформулювати гіпотезу спільного підґрунтя ЦД і ССЗ, в основі яких лежить ІР.
Мета роботи — вивчити частоту і особливості серцево-судинної патології у хворих на цукровий діабет 2-го типу.
Матеріали та методи
Під спостереженням перебували 1999 хворих на ЦД 2-го типу, які отримували медичну допомогу в умовах стаціонарних підрозділів Українського науково-практичного центру ендокринної хірургії, трансплантації ендокринних органів і тканин МОЗ України.
Всі обстежені були розподілені на 3 групи: першу групу сформували хворі на ЦД, які брали участь у дослідженні (1999 осіб), другу групу (n = 201) — хворі на ЦД з першої групи з інфарктом міокарда (ІМ), третю групу — хворі на ЦД з першої групи з інсультом (n = 155). Кожна група також була розподілена з урахуванням статі хворого.
Особливості перебігу серцево-судинної патології у хворих на ЦД (тривалість захворювання, рівень глікованого гемоглобіну, наявність ожиріння, тривалість стаціонарного лікування) і взаємозв’язок між ними вивчалися з використанням порівняльного аналізу отриманих даних.
Статистичний аналіз містив визначення вірогідності результатів за тестом t Стьюдента та коефіцієнта кореляції Пірсона за допомогою Excel 2007, SPSS.
Результати
За результатами проведених досліджень встановлено, що фактично кожен другий хворий другої групи мав стенокардію — 48,3 % (по Україні — 7,5 %), що в 2,7 раза більше аналогічного показника у першій групі (18,2 %) та в 1,7 раза — у третій групі (29 %), по всіх групах більше хворіють жінки (у першій групі — 22,4 %, у другій — 58,4 %, у третій групі — 37,8 %). Дані наведені в табл. 1.
Кожен п’ятий хворий у другій і третій групах мав порушення серцевого ритму (у першій групі — 11,2 %, у другій — 20,9 %, у третій групі — 20,7 %), найбільше у чоловіків цієї групи (27,7 і 23,1 % відповідно)
Гіпертонічна хвороба (ГХ) перебуває на третьому місці у структурі супутньої серцево-судинної патології у хворих на ЦД, частіше у хворих третьої групи (у першій групі — 74,6 %, у другій — 76,6 %, у третій групі — 80,7 %), найбільше у жінок у кожній групі (78,7, 84,3 та 84,4 % відповідно), у 2,5 раза більше показника в середньому по Україні (29,8 %).
Під час дослідження виявлено високу частоту супутньої судинної патології, яка суттєво вище у другій і третій групах, що й зумовлює ускладнення ЦД, у першу чергу діабетичну ретинопатію, синдром діабетичної стопи (СДС) та діабетичну ангіопатію нижніх кінцівок,
Після запровадження як скринінгу усім хворим на ЦД допплерографії судин голови та шиї з’ясовано, що атеросклероз судин голови та шиї найчастіше трапляється у хворих другої і третьої групи (43,8 та 51 % відповідно проти 34,7 % у першій групі), у кожній групі більше у жінок (у першій групі — 40,1 %, у другій — 46,1 %, у третій групі — 53,3 %).
Частота атеросклерозу судин голови та шиї відповідає частоті діабетичної енцефалопатії та енцефалопатії іншого генезу; остання відзначається найчастіше у хворих на ЦД з інсультом (58,1 %) та ІМ (41,8 %), найбільше у чоловіків і жінок третьої групи (60 та 55,6 % відповідно).
Спостерігалася в 1,5 раза більше частота облітеруючого атеросклерозу судин нижніх кінцівок у другій і третій групах (35,3 та 39,4 % відповідно проти 24,8 % у першій групі), частіше у чоловіків другої і третьої групи (42,9 та 47,7 % відповідно).
На одному рівні по всіх трьох групах (табл. 2) відзначалася частота варикозного розширення вен (у першій групі — 13,4 %, у другій — 14,2 %, у третій групі — 14,4 %) за рахунок високого показника у жінок (у першій групі — 19,1 %, у другій — 20 %, у третій групі — 19,1 %).
Дещо інакше виглядає ситуація по частоті тромбозу вен нижніх кінцівок: превалюють пацієнти другої і третьої групи (у першій групі — 2,3 %, у другій — 3,9 %, у третій групі — 4 %), найбільше у жінок третьої групи (5,6 %) та чоловіків другої групи (4,6 %).
Ускладнення ЦД та супутня серцево-судинна патологія стали передумовою для операцій на серці та судинах (табл. 3). В Українському НПЦ ендокринної хірургії, трансплантації ендокринних органів і тканин проведено 320 оперативних втручань на серці та судинах, з яких кожне третє втручання мало діагностичний характер (36,6 %). Більше ніж половина оперативних втручань (52,2 %) проведена хворим другої і третьої групи (39,4 та 12,8 % відповідно).
У структурі оперативних втручань на коронаровентрикулографію (КВГ) припадає кожне четверте втручання у першій і другій групах (24,4 та 25,4 % відповідно) та кожне шосте втручання у третій групі (17,1 %). У всіх групах переважали чоловіки (у першій групі — 61,5 %, у другій — 65,6 %, у третій групі — 71,4 %).
Частка ангіографій судин нижніх кінцівок у структурі оперативних втручань була найбільшою у третій групі (14,6 проти 12,2 % у першій групі та 9,5 % — у другій), переважну більшість ангіографій проведено чоловікам по всіх групах (у першій групі — 66,7 %, у другій — 83,3 %, у третій групі — 83,3 %). Частота проведення інтервенційного дослідження судин нижніх кінцівок відповідає частоті облітеруючого атеросклерозу судин нижніх кінцівок та СДС по групах і категоріях хворих.
Друге місце у структурі операцій займає стентування, найбільша частка якого серед усіх оперативних втручань по групах відзначалася у хворих другої і третьої групи (29,4 та 39 % відповідно проти 25 % у першій групі). Частіше стентування здійснювалося в чоловіків по всіх групах (у першій групі — 61,3 %, у другій — 64,9 %, у третій групі — 62,5 %).
При цьому не встановлено жодного електро–кардіо–стимулятора (ЕКС) хворим другої і третьої групи (у першій групі — 10 операцій, з яких 70 % — у жінок).
Проведено 9 операцій з коронарного шунтування (у першій групі — 2,8 % серед усіх втручань по групі, у другій — 4 %, у третій групі — 4,9 %), найбільше у другій групі (5 операцій, 55,6 %), не проведено жодної операції жінкам по усіх групах.
Аортокоронарне шунтування (АКШ) проведено 38 хворим, частка серед інших оперативних втручань по групі найбільша у другій групі (у першій групі — 11,9 %, у другій — 12,7%, у третій групі — 9,8%), переважна більшість у чоловіків у першій і другій групах (у першій групі — 76,3 %, у другій — 68,8 %, у третій групі — по 50 % серед жінок і чоловіків).
Найбільша частка балонної ангіопластики (БАП) у структурі оперативних втручань спостерігалася у хворих першої і другої групи (20,6 і 19 % відповідно проти 14,6 % у третій групі), за кількісним складом серед усіх БАП — переважно у першій групі, переважна більшість — чоловіки першої і третьої групи (у першій групі — 63,6 %, у другій — по 50 % серед жінок і чоловіків, у третій групі — 83,3 %).
Наявність ускладнень ЦД та супутньої патології негативно впливає на показники роботи ліжка, зокрема на середній термін перебування хворого на ліжку (табл. 4), який суттєво вищий від середнього показника по Україні (11,9 дня). Переважна більшість хворих перебувала на ліжку 11–15 днів (у першій групі — 40,8 % хворих, у другій — 34,8 %, у третій групі — 42,5 %). Понад 15 днів на ліжку перебувало 42 % хворих першої групи, 37,3 % — другої та 36,8 % — третьої групи. Максимальний термін перебування хворого на ЦД на ліжку спостерігався у пацієнтів другої і третьої групи (36 днів), в 1,7 раза менше аналогічного показника у першій групі (60 днів), за рахунок переведення хворих другої і третьої групи в інші спеціалізовані стаціонари.
Наявність ожиріння, дисліпідемії, ускладнень ЦД та супутньої серцево-судинної патології суттєво впливає на тактику лікування хворих по групах та категоріях хворих (табл. 5–7).
Частка хворих, які отримували монотерапію препаратами інсулінів, найбільша у другій групі (17,4 %), фактично на одному рівні — у першій і третій групах (12,8 та 12,3 % відповідно), частіше у чоловіків другої групи (18,8 %), на одному рівні — серед чоловіків і жінок у першій і третій групах.
Монотерапію пероральними цукознижуючими препаратами (ПЦЗП) отримувала переважна більшість хворих першої групи (56,2 проти 46,2 % у другій групі та 49,7 % — у третій) за рахунок збільшення частки хворих на монотерапії інсулінами. Найменше хворих на монотерапії ПЦЗП спостерігалося у другій групі, у всіх групах переважають чоловіки (у першій групі — 59,1 %, у другій — 50,9 %, у третій групі — 50,8 %).
Комбіновану терапію інсулінами та ПЦЗП отримує кожен третій хворий другої і третьої групи (34,3 та 34,8 % відповідно), менше — у першій групі (28,7 %) за рахунок більшої частки хворих на монотерапії ПЦЗП. У всіх групах переважають жінки (у першій групі — 32,1 %, у другій — 43,8 %, у третій групі — 36,7 %).
Суттєво більша частка хворих, які отримують інсуліни при монотерапії або комбінованій терапії, припадає на другу і третю групу (51,7 та 47,1 % відповідно проти 41,5 % у першій групі) з перевагою у другій групі, у всіх групах переважають жінки (у першій групі — 45,1 %, у другій — 57,3 %, у третій групі — 47,8 %). Аналогічна ситуація щодо частки хворих, які отримують два види інсуліну: найбільше хворі другої і третьої групи (18,3 та 19,2 % відповідно проти 14,6 % у першій групі). У першій групі цей показник знаходився на одному рівні серед жінок і чоловіків, у другій групі превалюють жінки (19,6 %), у третій — чоловіки (20 %).
У структурі інсулінів переважають генно-інженерні інсуліни, найбільше у першій групі (69,1 проти 63,1 % у другій групі та 67,1 % — у третій) на тлі зменшення частки аналогів інсулінів у лікуванні хворих цієї групи (28,7 %). На одному рівні знаходилася частка хворих, які приймали аналоги інсулінів, у другій і третій групах (31,5 та 31,8 % відповідно), комбінації препаратів інсулінів найбільше використовувалися в лікуванні хворих другої групи (5,4 проти 2,2 % у першій групі та 1,1 % — у третій).
Найбільша частка хворих, які отримують ПЦЗП при монотерапії або комбінованій терапії, припадає на першу і третю групи (84,8 та 82,6 % відповідно проти 80,6 % у другій групі) з перевагою у першій групі. На одному рівні цей показник серед жінок і чоловіків у першій і третій групах, у другій групі превалюють жінки (84,3 %).
Іншим чином виглядає ситуація за часткою хворих, які отримують 2 і більше ПЦЗП: найбільше — хворі другої і третьої групи (45,1 та 47,7 % відповідно проти 43,7 % у першій групі), на одному рівні серед жінок і чоловіків показник у першій і третій групах, у другій групі превалюють жінки (46,7 %).
У структурі ПЦЗП переважають бігуаніди: у кожного другого хворого, який отримує монотерапію ПЦЗП або комбіновану терапію (у першій групі — 50,6 %, у другій — 48,5 %, у третій групі — 51 %).
Кожен третій хворий другої і третьої групи (30,5 та 36,5 % відповідно) та кожен четвертий хворий першої групи (27,6 %), які отримували лікування ПЦЗП, вживали похідні сульфонілсечовини.
Найбільше частка ПЦЗП з числа комбінованих препаратів припадає на першу групу (у першій групі — 12,7 %, у другій — 10,5 %, у третій групі — 8,7 %).
Найбільша частка ПЦЗП з числа інгібіторів дипептидилпептидази-4 (ДПП-4) спостерігалася у першій і другій групах (3 та 3,5 % відповідно проти 0,4 % у третій групі).
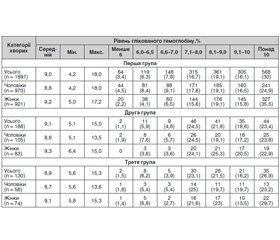
Інтегральним показником якості лікування хворих на ЦД залишається рівень глікованого гемоглобіну (табл. 8).
Обговорення
Сучасні уявлення про патогенез ЦД 2-го типу дозволяють з упевненістю стверджувати, що гіперглікемія і глюкозурія, які дали свого часу саму назву хвороби, є далеко не центральною ланкою, а швидше, лише візитівкою. За цими проявами ховається тяжкий і багатокомпонентний розлад метаболізму, в основі якого ІР. Тому ЦД 2-го типу, по суті, можна вважати як ендокринним, так і серцево-судинним захворюванням.
Сьогодні слід визнати, що глюкоцентрична модель управління ЦД 2-го типу, яка тривалий час домінує в діабетології, навіть при найретельнішій корекції способу життя і призначенні фармакологічних препаратів, спрямованих на нормалізацію лише глюкози крові, не призводить до запобігання ССЗ [9]. При цьому і сам цукрознижувальний ефект доволі часто вислизає з-під контролю, і потрібне збільшення дози і призначення більшої кількості протидіабетичних лікарських засобів [10]. Навпаки, традиційні препарати (метформін), а також нові (агоністи ГПП-1, SGLT2) за відсутності швидкої й часом вираженої цукрознижувальної дії дозволяють добитися відчутного зниження кардіоваскулярного ризику і продовжити життя пацієнтів, прямо або опосередковано відновлюючи чутливість організму до інсуліну [11, 12].
Більше того, навіть посилюючи один із класичних симптомів діабету — глюкозурію, вдається отримати парадоксальне зниження серцево-судинної смертності як у випадку з емпагліфлозином, у тому числі і за рахунок непрямого впливу на ІР [13].
Потужним чинником розвитку і підтримання ІР є надлишок жирової тканини, і не дивно, що саме ефективна боротьба з ожирінням, розпочинаючи з харчування і закінчуючи метаболічною хірургією, дозволяє поліпшити перебіг ЦД, аж до його ремісії, і знизити смертність від ССЗ [14].
Усе це дозволяє сформулювати появу групи препаратів, що містять різні за властивостями і механізмами дії лікарські засоби, як цукрознижувальні кардіопротектори. Це дозволяє ефективно впливати на серцево-судинний прогноз у хворих на ЦД 2-го типу.
Отримані нами результати вказують на більшу частоту гострих серцево-судинних ускладнень у хворих на ЦД 2-го типу. Тому їх частоту можна розглядати як індикатор ефективності заходів, спрямованих на активний скринінг, раннє виявлення і лікування серцево-судинних ускладнень у пацієнтів з ЦД.
Висновки
За результатами проведених досліджень встановлено, що фактично кожен другий хворий другої групи мав стенокардію (48,3 %), що в 2,7 раза більше аналогічного показника у першій групі (18,2 %) та в 1,7 раза — у третій (29 %).
Кожен п’ятий хворий у другій та третій групах мав порушення серцевого ритму (у першій групі — 11,2 %, у другій — 20,9 %, у третій групі — 20,7 %).
Гіпертонічна хвороба перебуває на третьому місці у структурі супутньої серцево-судинної патології у хворих на ЦД, частіше у хворих третьої групи (у першій групі — 74,6 %, у другій — 76,6 %, у третій групі — 80,7 %).
Аортокоронарне шунтування проведено 38 хворим, частка серед інших оперативних втручань по групі найбільша у другій групі (у першій групі — 11,9 %, у другій — 12,7 %, у третій групі — 9,8 %).
Частка хворих, які отримували монотерапію препаратами інсулінів, найбільша у другій групі (17,4 %), фактично на одному рівні — у першій і третій групах (12,8 та 12,3 % відповідно), частіше у чоловіків другої групи (18,8 %).
Монотерапію пероральними цукрознижуючими препаратами отримувала переважна більшість хворих першої групи (56,2 проти 46,2 % у другій групі та 49,7 % — у третій групі) за рахунок збільшення частки хворих на монотерапії інсулінами. Комбіновану терапію інсулінами та ПЦЗП отримує кожен третій хворий другої і третьої групи (34,3 та 34,8 % відповідно). Суттєво більша частка хворих, які отримують інсуліни при монотерапії або комбінованій терапії, припадає на другу і третю групу (51,7 та 47,1 % відповідно проти 41,5 % у першій групі) з перевагою у другій групі.
Конфлікт інтересів. Автори заявляють про відсутність конфлікту інтересів при підготовці даної статті.

/572-1.jpg)
/572-2.jpg)
/573-1.jpg)
/574-1.jpg)
/574-2.jpg)
/575-1.jpg)
/575-2.jpg)
/576-1.jpg)