Международный эндокринологический журнал Том 20, №3, 2024
Вернуться к номеру
Зміни мікробіоти кишечника та нові маркери, пов’язані зі стеатозом печінки, у пацієнтів з ожирінням
Авторы: Kh.A. Moskva (1), O.P. Kikhtyak (1), M.O. Kondratyuk (1), M.L. Farmaha (1), Ya.L. Leshchuk (1), S.I. Fediaieva (1), Ye.S. Leshchuk (1), T.A. Kikhtiak (2)
(1) - Danylo Halytsky Lviv National Medical University, Lviv, Ukraine
(2) - Communal Non-Commercial Enterprise of the Lviv Regional Council “Lviv Regional Clinical Hospital”, Lviv, Ukraine
Рубрики: Эндокринология
Разделы: Клинические исследования
Версия для печати
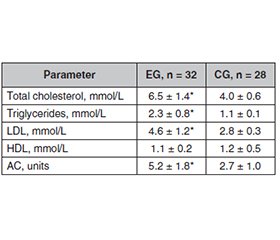
Актуальність. Стеатоз печінки є поширеним ураженням, яке може прогресувати до стеатогепатиту, фіброзу та цирозу, і збільшує ризик смерті від серцево-судинних та печінкових ускладнень. Важливим є зв’язок стеатозу з неалкогольною жировою хворобою печінки, ожирінням та кишковою мікробіотою. У недавніх дослідженнях з’ясували, що кишкова мікробіота відіграє важливу роль у розвитку цього захворювання, тому контроль мікробіоти є актуальним завданням. Мета: виявити зміни кишкової мікробіоти та нові маркери, пов’язані зі стеатозом печінки, у пацієнтів з ожирінням. Матеріали та методи. У дослідження було залучено 60 чоловіків віком від 38 до 65 років, яких розділили на дві групи: 32 пацієнти зі стеатозом (експериментальна група) та 28 осіб без стеатозу (контрольна група). У рамках дослідження визначено рівні ліпідограми, здійснено антропометричні вимірювання, проведено біоімпедансний аналіз тіла, ультразвукове дослідження та зсувнохвильову еластографію печінки. Мікробіота кишечника всіх учасників також була досліджена за допомогою технологій секвенування (матеріал, зібраний зі зразків калу). Результати. В експериментальній групі було значно більше осіб із надмірною масою тіла, дисліпідемією (гіперхолестеринемія, тригліцеридемія, високі рівень ліпопротеїнів низької щільності й коефіцієнт атерогенності, низький уміст ліпопротеїнів високої щільності). Також у пацієнтів зі стеатозом печінки частіше спостерігають надмірні відсоток жиру і кількість вісцерального жиру, гепатомегалію внаслідок краніокаудального розміру печінки, підвищену жорсткість печінки. Що стосується кишкової мікробіоти, то зареєстровано збільшення груп бактерій типу Bacteroidetes. Такі специфічні маркери, як індекс маси тіла, показники ліпідного профілю крові, відсоток жиру в організмі та ультразвукові параметри печінки, важливі для діагностики стеатозу. Індекс маси тіла понад 24,9 кг/м2 і збільшена окружність талії пов’язані зі стеатозом. Параметри біоімпедансного аналізу, як-от відсоток жиру в організмі та відносний рівень вісцерального жиру, також є вирішальними показниками. Дисліпідемія з підвищеними рівнями загального холестерину, тригліцеридів, ліпопротеїнів низької щільності і нижчим рівнем ліпопротеїнів високої щільності пов’язана зі стеатозом. Індекс жорсткості печінки вірогідно вищий серед пацієнтів зі стеатозом, що вказує на додаткові ризики фіброзу печінки. Зсувнохвильова еластографія може бути корисним інструментом при виявленні стеатозу печінки. Висновки. Для пацієнтів зі стеатозом характерними були ознаки ожиріння та дисліпідемія, підвіщені кількість жирової тканини, вісцерального жиру, краніокаудальний розмір печінки, показник жорсткості печінки й низькі рівні ліпопротеїдів високої щільності. Серед мікробіоти кишечника спостерігалося збільшення бактеріальних груп, що належать до типу Bacteroidetes.
Background. Liver steatosis is a common condition that can progress to steatohepatitis, fibrosis, and cirrhosis and increases the risk of death from cardiovascular and liver complications. Understanding the link between steatosis and non-alcoholic fatty liver disease, obesity, and gut microbiota is essential. Recent studies have revealed that gut microbiota plays a crucial role in developing this condition, highlighting the importance of microbiota control. The purpose of the study was to detect changes in gut microbiota and new markers associated with hepatic steatosis in obese patients. Materials and methods. The study involved 60 men aged 38 to 65, divided into two groups: 32 patients with hepatic steatosis (experimental group) and 28 with no steatosis (controls). As part of the study, the levels of the lipogram were determined, anthropometric measurements were made, a bioimpedance analysis of the body was performed, as well as liver ultrasound and shear wave elastography. The gut microbiota of all participants was also examined using sequencing technologies (material collected from stool samples). Results. In the experimental group, there are significantly more patients with overweight, dyslipidemia (hypercholesterolemia, triglyceridemia, high low-density lipoproteins, high atherogenicity coefficient, and low high-density lipoproteins). Also, patients with hepatic steatosis are more likely to have an excessive percentage of fat and an excessive amount of visceral fat, hepatomegaly due to the craniocaudal size of the liver, and increased liver stiffness. Regarding the intestinal microbiota, there is an increase in bacterial groups belonging to the Bacteroidetes. Our analysis showed that specific markers such as body mass index, blood lipid profile, body fat percentage, and liver ultrasound parameters are essential for diagnosing steatosis. Body mass index above 24.9 kg/m2 and increased waist circumference were associated with steatosis. Bioimpedance analysis parameters, including body fat percentage and relative visceral fat level, were also crucial indicators. Dyslipidemia, with increased levels of total cholesterol, triglycerides, low-density lipoproteins, high atherogenicity coefficient, and lower high-density lipoproteins, was related to steatosis. The liver stiffness was significantly higher among patients with steatosis, indicating additional risk of liver fibrosis. Shear wave elastography can be a valuable tool for detecting liver steatosis. Conclusions. Patients with steatosis were characterized by signs of obesity (increased waist circumference, body mass index) and dyslipidemia, higher percentage of adipose tissue, relative amount of visceral fat, craniocaudal liver size, liver stiffness, and low levels of high-density lipoproteins. An increase in the gut microbiota of bacterial groups belonging to the Bacteroidetes has been observed.
ожиріння; стеатоз печінки; мікробіота кишечника
obesity; liver steatosis; intestinal microbiota
Для ознакомления с полным содержанием статьи необходимо оформить подписку на журнал.
- European Association for the Study of the Liver (EASL); European Association for the Study of Diabetes (EASD); European Association for the Study of Obesity (EASO). EASL-EASD-EASO Clinical Practice Guidelines for the management of non-alcoholic fatty liver disease. J Hepatol. 2016 Jun;64(6):1388-402. doi: 10.1016/j.jhep.2015.11.004.
- Pouwels S, Sakran N, Graham Y, Leal A, Pintar T, et al. Non-alcoholic fatty liver disease (NAFLD): a review of pathophysiology, clinical management and effects of weight loss. BMC Endocr Disord. 2022 Mar 14;22(1):63. doi: 10.1186/s12902-022-00980-1.
- Lee KC, Wu PS, Lin HC. Pathogenesis and treatment of non-alcoholic steatohepatitis and its fibrosis. Clin Mol Hepatol. 2023 Jan;29(1):77-98. doi: 10.3350/cmh.2022.0237.
- Kasper P, Martin A, Lang S, Kütting F, Goeser T, et al. NAFLD and cardiovascular diseases: a clinical review. Clin Res Cardiol. 2021 Jul;110(7):921-937. doi: 10.1007/s00392-020-01709-7.
- Romero-Gómez M. Non-alcoholic steatohepatitis. Med Clin (Barc). 2022 Oct 28;159(8):388-395 (in English, Spanish). doi: 10.1016/j.medcli.2022.06.017.
- Solomentseva TA. New criteria for metabolic dysfunction-associated fatty liver disease: advantage or question? Review. Mod Gastroenterol. 2023 Aug 31;(4):84-90. doi: 10.30978/mg-2023-4-84.
- Safari Z, Gérard P. The links between the gut microbiome and non-alcoholic fatty liver disease (NAFLD). Cell Mol Life Sci. 2019 Apr;76(8):1541-1558. doi: 10.1007/s00018-019-03011-w.
- Komarytsia O, Radchenko O, Moskva K, Borovets M. Chan–ges in gut microbiota in patients with metabolic-associated fatty liver disease. International Journal of Endocrinology (Ukraine). 2023 Oct 31;19(6):419-23. doi: 10.22141/2224-0721.19.6.2023.1309.
- Barlow GM, Mathur R. Type 2 Diabetes and the Microbiome. J Endocr Soc. 2022 Nov 30;7(2):bvac184. doi: 10.1210/jendso/bvac184.
- Castaner O, Goday A, Park YM, Lee SH, Magkos F, et al. The Gut Microbiome Profile in Obesity: A Systematic Review. Int J Endocrinol. 2018 Mar 22;2018:4095789. doi: 10.1155/2018/ 4095789.
- Van Son J, Koekkoek LL, La Fleur SE, Serlie MJ, Nieuw–dorp M. The Role of the Gut Microbiota in the Gut-Brain Axis in Obesity: Mechanisms and Future Implications. Int J Mol Sci. 2021 Mar 15;22(6):2993. doi: 10.3390/ijms22062993.
- Muscogiuri G, Cantone E, Cassarano S, Tuccinardi D, Barrea L, et al.; on behalf of the Obesity Programs of Nutrition, Education, Research and Assessment (OPERA) group. Gut microbiota: a new path to treat obesity. Int J Obes Suppl. 2019 Apr;9(1):10-19. doi: 10.1038/s41367-019-0011-7.
- Marzullo P, Bettini S, Menafra D, Aprano S, Muscogiuri G, et al.; Obesity Programs of Nutrition, Education, Research and Assessment (OPERA) group. Spot-light on microbiota in obesity and cancer. Int J Obes (Lond). 2021 Nov;45(11):2291-2299. doi: 10.1038/s41366-021-00866-7.
- Ballini A, Scacco S, Boccellino M, Santacroce L, Arrigoni R. Microbiota and Obesity: Where Are We Now? Biology (Basel). 2020 Nov 25;9(12):415. doi: 10.3390/biology9120415.
- Liu BN, Liu XT, Liang ZH, Wang JH. Gut microbiota in obesity. World J Gastroenterol. 2021 Jul 7;27(25):3837-3850. doi: 10.3748/wjg.v27.i25.3837.
- Tokarek J, Gadzinowska J, Młynarska E, Franczyk B, Rysz J. What Is the Role of Gut Microbiota in Obesity Prevalence? A Few Words about Gut Microbiota and Its Association with Obesity and Related Diseases. Microorganisms. 2021 Dec 27;10(1):52. doi: 10.3390/microorganisms10010052.
- Tkach S, Pankiv V, Krushinska Z. Features of type 2 dia–betes combined with metabolic dysfunction-associated fatty liver disease under conditions of chronic stress. International Journal of Endocrinology (Ukraine). 2024:20(1):18-24. doi: 10.22141/2224-0721.20.1.2024.1353.
- Miloslavsky D, Koval S. Prospects for probiotics use as the gut microbiota modulators in obesity (literature review). Internatio–nal Journal of Endocrinology (Ukraine). 2022;18(6):358-364. doi: 10.22141/2224-0721.18.6.2022.1207.